Синдром сосудистой недостаточности характеризуется понижением тонуса сосудов, вследствие которого нарушается распределение крови в организме больных. Увеличивается количество депонированной и уменьшается количество циркулирующей крови. Уменьшение массы циркулирующей крови приводит к снижению венозного притока к сердцу, падению сердечного выброса и понижению артериального и венозного давления. Причинами сосудистой недостаточности могут быть:
1. Нарушение нервной регуляции сосудистого тонуса (травмы, раздражение серозных оболочек, инфаркт миокарда, тромбоэмболия легочной артерии и др.).
2. Нарушение нейрогуморальной и эндокринной регуляции сосудистого тонуса (аллергические реакции, недостаточность надпочечников), ацидоз и различные интоксикации.
3. Уменьшение объема циркулирующей крови (неукротимая рвота, массивная кровопотеря).
Различают острую и хроническую форму сосудистой недостаточности.
Острая сосудистая недостаточность возникает из-за нарушения периферического кровообращения с резким снижением артериального давления и расстройством кровоснабжения внутренних органов. Клиническими формами острой сосудистой недостаточности являются обморок, коллапс и шок.
Обморок — это внезапная кратковременная потеря сознания вследствие острого преходящего нарушения кровоснабжения головного мозга. Он возникает при венепункции, недоедании, переутомлении, сильном волнении, испуге, резких болях, при смене положения тела из горизонтального в вертикальное (ортостатический обморок), у ослабленных, истощенных больных, находящихся длительно на постельном режиме, а также при значительном урежении сердечного ритма (менее 40 сокращений в минуту), в том числе при атриовентрикулярной блокаде.
Для обморока характерно резкое снижение тонуса симпатической и повышение тонуса парасимпатической нервной системы. Отмечаются брадикардия, падение артериального давления, слабый нитевидный пульс. Перед обмороком часто ощущается резкая нарастающая слабость, тошнота, рвота, потемнение в глазах, шум или звон в ушах. Во время обморока наблюдаются выраженная бледность кожи, гипергидроз, холодные конечности, спадение подкожных вен, сужение зрачков, замедление дыхания, расслабление мускулатуры. Продолжается обморок несколько секунд. Затем больной приходит в сознание и в течение нескольких минут у него происходит нормализация состояния.
Коллапс — более тяжелая форма острой сосудистой недостаточности, связанная с острым парезом мелких сосудов, прежде всего сосудов брюшной полости. При этом уменьшается количество циркулирующей крови, ее приток к сердцу, падает минутный объем сердца, артериальное и венозное давление. Нарушается кровоснабжение органов и тканей, обмен веществ, угнетаются жизненно важные функции организма. Чаще всего коллапс развивается при массивных кровопотерях, травмах, инфаркте миокарда, отравлениях и может быть причиной смерти. Кожные покровы у больных серовато-бледные, покрыты холодным липким потом. Конечности холодные, синюшные, черты лица заострены, глаза ввалившиеся. Отмечается заторможенность, резкая слабость, озноб, жажда, спадение периферических вен, частый, мягкий нитевидный пульс, тахипноэ. Артериальное давление снижено.
Шок — представляет собой крайне тяжелую форму острой сосудистой недостаточности, которая развивается под воздействием сверхсильных раздражений. При шоке любой этиологии прежде всего страдает центральная нервная система. В развитии шока различают несколько фаз. Первая фаза характеризуется кратковременным возбуждением. Отмечается напряжение мышц, подъем температуры, повышение артериального давления, тахикардия, тахипноэ, потливость, двигательное беспокойство.
Если раздражение не снято, то наступает торпидная фаза, клинически сходная с коллапсом. Наблюдается резчайшая слабость, заторможенность больного, бледность ("мраморность") кожи, разлитой серый цианоз, холодный липкий пот, частый, малый, мягкий пульс, значительное снижение артериального давления, олиго- и анурия.
Различают следующие виды шока:
1 — гиповолемический, связанный с массивной кровопотерей, со значительной потерей жидкости при рвоте, поносах, а также с большими потерями белка,
2 — инфекционно — токсический шок, развивающийся при тяжелой пневмонии, сепсисе,
3 — анафилактический шок, как проявление аллергической реакции на лекарственные препараты, укус насекомых, пищевые продукты и др.,
4 — неврогенный шок,
5 — обструктивный шок при тромбоэмболии легочной артерии, тампонаде сердца,
6 — эндокринный шок при острой надпочечниковой недостаточности.
Типичным проявлением сочетанной сердечно-сосудистой недостаточности является кардиогенныйшок. Он развивается у больных острым инфарктом миокарда и характеризуется резким снижением функции левого желудочка с падением артери-ального давления, развитием тканевой гипоксии и гипоксемии, повышением сосудистой проницаемости, уменьшением венозного возврата к сердцу, олигоурией или анурией.
Кардиогенный шок развивается на фоне клиники инфаркта миокарда. Наблюдается заторможенность больного, заостренность черт лица. Кожа пепельно-серая с цианотичным оттенком, холодная, покрыта липким потом. Пульс нитевидный или не определяется совсем. Систолическое артериальное давление падает ниже 90 — 80 мм рт. ст., однако у больных с артериальной гипертензией клиника шока может развиваться при систолическом давлении выше 90 мм рт. ст..
Выделяют три степени кардиогенного шока.
1 степень — умеренно тяжелая (артериальное давление не ниже 90/60 мм рт. ст., продолжительность 3 — 5 часов), 2 степень — тяжелая (артериальное давление 40/20 мм рт. ст., продолжительность 5 — 10 часов),
3 степень — крайне тяжелая (артериальное давление ниже 40/20 мм рт. ст., продолжительность более 7 — 10 часов).
Хроническая сосудистая недостаточность — это патологическое состояние, основным проявлением которого является стойкое понижение венозного и артериального давления. Систолическое артериальное давление падает ниже 100 мм рт. ст., диастолическое — ниже 60 мм рт. ст.
Хроническая сосудистая недостаточность развивается в трех случаях:
1 — при непосредственном поражении гладких мышц сосудов (артерииты, атеросклероз, флебит, варикозное расширение вен);
2 — при нарушении регуляции сосудистого тонуса (нервной, гуморальной, гормональной);
3 — при системной гипотонии периферических вен, следствием которой является уменьшение возврата крови к сердцу, снижение его ударного и минутного объема и артериальная гипотония с преимущественным падением систолического давления.
Артериальная гипотензия бывает физиологической, например у астеников, и патологической. Хроническую патологическую артериальную гипотензию подразделяют на первичную и вторичную. Причиной первичной артериальной гипотензии считают нарушение функции высших вегетативных центров вазомоторной регуляции. Вторичная артериальная гипотензия является симптомом какой-либо основной патологии (кахексии, инфекции, острых и хронических интоксикаций и т.д.).
При хронической артериальной гипотензии больные предъявляют жалобы на общую слабость, повышенную утомляемость, головные боли, одышку при умеренной физической нагрузке, похолодание и покалывание пальцев рук и ног, вегетативные нарушения в виде потливости, выраженного красного дермографизма. При осмотре отмечается бледность кожных покровов, легкий цианоз, "мраморность" кожи ладоней, отеки по утрам из-за снижения тонуса вен и венозного полнокровия, которые исчезают при движении. Конечности холодные на ощупь, влажные. Пульс малого наполнения, лабильный.
| Синдром обморока | |||||||||||||||||||||||||||||||||||||
Обморок (синкопе) — внезапное кратковременное нарушение сознания, вызванное гипоксией мозга, сопровождающееся ослаблением сердечной деятельности и дыхания и быстрым их восстановлением. Ведущий симптом — потеря сознания. Этиология. В зависимости от причин выделяют 3 группы обмороков. 1. Нейрокардиогенные: вследствие страха, вида крови, ситуационные (при приступе кашля, чихания, при запорах, родах, глотании). Обычно они наступают у лиц с пониженным сосудистым тонусом, вестибулярными нарушениями. 2. Кардиогенные: 1) аритмические (полная a-v блока да, остановка синусового узла), тахиаритмические (пароксизмы желудочковой тахикардии, фибрилляция желудочков); 2) обструктивные (при увеличении сопротивления сердечному выбросу): аортальный стеноз, шаровидный тромб, миксома левого предсердия, стеноз легочной артерии, ТЭЛА). 3. Ангиогенные: 1) ортостатический (при переходе пациента из горизонтального в вертикальное положение). Развиваются у лиц с нарушением функции вегетативной нервной системы (несостоятельность адаптационных механизмов), при длительном пребывании в постельном режиме, варикозном расширении вен нижних конечностей, при дегидратации, диабетической нейропатии, беременности; 2) церебро-васкулярный — вследствие поражения (чаще атеросклерозом) мозговых сосудов, при снижении АД, кратковременной эмболии. Клиническая картина. Предобморочный период: ощущение дурноты, потемнение в глазах, слабость, звон в ушах, головокружение, подташнивание, потливость, бледность кожи. Продолжается до 1 минуты. Нет предобморочного периода при аритмических, ортостатическом и церебро-васкулярном обмороках. Обморок: потеря сознания, резкое снижение мышечного тонуса, бледность кожи, поверхностное дыхание. Зрачки сужены (иногда — расширены), пульс редкий, едва прощупывается, АД нормальное или снижено. Тоны сердца приглушены. Дыхание поверхностное, редкое. В исключительных случаях при продолжительном обмороке могут быть клонические судороги, непроизвольное мочеиспускание. Продолжительность обморока — от нескольких секунд до 1 минуты, иногда затягивается до 1020 минут. Послеобморочное состояние: возвращается сознание, кожа приобретает обычный цвет, нормализуются пульс и АД. Возможна слабость, головная боль. Пациенты обычно не помнят, что с ними произошло, не понимают в первый момент, где они находятся. ДМИ. ЭКГ (быстро и в динамике), БАК (глюкоза), рентгенография шейного отдела позвоночника, сердца, аорты. ЭЭГ (эпилепсия), РЭГ (атеросклероз сосудов головного мозга), ангиография сосудов головного мозга, измерение АД, ФКГ, УЗИ, сканирование легких (ТЭЛА). Дифференциальный диагноз Выясняется, какой вид обморока имеет место (см. табл. 25). Необходимо также отличать заболевания неврологического профиля от болезней терапевтического профиля. Болезни неврологического профиля • эпилепсия; • вертебро-базиллярная недостаточность; • атеросклероз дуги аорты (синдром дуги аорты); • ВСН и НЦД; • синдром сонного синуса (у пожилых мужчин при повороте головы и надавливании на сонный синус при бритье, тугом воротничке); • истерия. Болезни терапевтического профиля • медикаментозная ортостатическая артериальная гипотензия; • ятрогенная гипогликемия (не поел после введения инсулина); • функциональная гипогликемия (долго не ел при физическом напряжении); • острая постгеморрагическая анемия; • полная A-V блокада; • стеноз устья аорты; Дифференциальная диагностика основных обморочных состояний
|
| Синдром коллапса | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Коллапс — клиническое проявление остро развившейся сосудистой недостаточности с резким устойчивым понижением АД и расстройством периферического кровооб- Дифференциальная диагностика обморока, эпилептического и истерического припадков
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Синдром шока | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
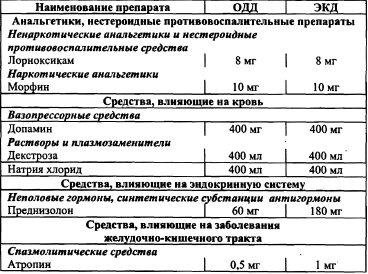
Шок — комплекс симптомов, характеризующих тяжесть состояния пациента и объясняющихся резким нарушением кровоснабжения органов и тканей, нарушением тканевого дыхания, развитием дистрофии, ацидоза и некроза тканей. Ведущие симптомы шока: • артериальная гипотония; • олигурия (анурия); • бледность и влажность (холодный пот) кожи; • нитевидный пульс; • психические нарушения. Этиология. Симптомокомплекс развивается вследствие воздействия на организм чрезвычайных раздражителей. Они могут поступать из внешней среды или быть эндогенного происхождения. Чаще всего причиной шока бывает боль. В зависимости от причин шоки различаются по названию, отражающему основные патофизиологические механизмы всей группы шоковых состояний. Анафилактический — непереносимость антибиотиков, вакцин, укусов насекомых и др. Гиповолемический: 1) явная кровопотеря (легочное, маточное, носовое, кишечное кровотечения), скрытая кровопотеря (разрыв аневризмы, травмы внутренних органов); 2) потеря жидкости — профузные поносы, рвота (перитонит, панкреатит), кишечные свищи; 3) белковые потери при ожогах, экссудативных энтеропатиях. Инфекционно-токсический — сепсис (аборты), уросепсис, пневмония, гнойный холецистит. Кардиогенный — инфаркт миокарда, миокардит, КМП. Неврогенные — обморок, ортостатический коллапс. Обструктивный — ТЭЛА, тампонада сердца, сдавление полой вены, шаровидный тромб предсердия. Эндокринный — острая надпочечниковая недостаточность. Травматический — травма. Клиническая картина шока. Кроме вышеперечисленных ведущих симптомов шока, его клиническая картина определяется еще и причиной шока — заболеванием или травмой. Симптомы будут изложены в характеристике каждого вида шока (см, ниже). ДМИ. Повторное измерение АД, ЧДД, пульса, измерение почасового диуреза, температуры тела, ОАК, ЭКГ, БАК (лактацидоз). Неотложная помощь — см. в соответствующих видах шока. Анафилактический шок Это остро развившееся проявление анафилаксии, характеризующееся тяжелыми нарушениями деятельности ЦНС, кровообращения, дыхания и обмена веществ. Симптомы: • чувство страха, беспокойства; • головокружение; • чувство нехватки воздуха, удушье; • стеснение за грудиной; • тошнота, рвота; • резкая бледность; • холодный липкий пот; • нитевидный пульс; • снижение АДс < 80 мм рт. ст.; • угнетение и потеря сознания до 1 часа; • тахикардия или брадикардия; • поверхностное дыхание; • судороги, парезы, параличи. Возможны крапивница, отек Квинке. Обследование, тактика и лекарственные препараты при анафилактическом шоке. Сбор анамнеза и жалоб. Измерение частоты сердечных сокращений. Исследование пульса. Измерение артериального давления на периферических артериях. Аускультация при болезнях легких и бронхов. Назначение лекарственной терапии при аллергических заболеваниях и иммунопатологии. Внутривенное введение лекрственных средств. Интубация трахеи. Искусственная вентиляция легких. Транспортировка пациента службой скорой медицинской помощи. Таблица 28 Лекарственные препараты 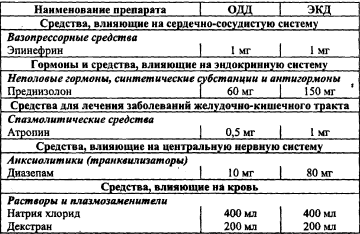 Неотложная помощь Прекратить введение аллергена, извлечь жало насекомого. Обеспечить проходимость дыхательных путей (интубация, коникотомия — выполняет врач). Придать ногам возвышенное положение. Ингаляции 100% кислорода (не > 30 мин.); выше места инъекции наложить жгут. Обколоть место инъекции 0,5 мл 0,1% адреналина гидрохлорида (в разведении с изотоническим раствором натрия хлорида 1:10), положить лед (кусочек). 0,5 мл 0,1% адреналина гидрохлорида п/к в другую часть тела. Контроль АД, пульса. 4 мг дексаметазона в/в капельно с 100 мл физраствора. 2% р-р супрастина 2-4 мг в/м, при тяжелом течении в/в, но после стабилизации АД. При бронхоспазме: 10—20 мл 2,4% эуфиллина в/в. При тахикардии: 1 мл 0,06% коргликона с 10 мл физраствора в/в. Если шок на пенициллин: 1 000 000 ЕД пенициллиназы в 2 мл изотонического р-ра в/м. Для стабилизации АД: 1 мл 1% мезатона в/м или 200 мг (5 мл) допамина. При необходимости — СЛР Тактика фельдшера Экстренная госпитализация на носилках в реанимационное отделение после стабилизации АД. Если не удается вывести пациента из шока, — вызвать реанимационную бригаду. Гиповолемический шок Развивается вследствие кровопотери, профузной диареи, неукротимой рвоты, приводящих к потере тканевой жидкости, гипоксии и метаболическому ацидозу за счет снижения ОЦК. Клиническая картина. Различают 4 степени обезвоживания и соответствующие симптомы. Первая степень (гиповолемический шок 1 степени) 3% потери жидкости по отношению к массе тела. Симптомы: • жажда, сухость во рту; • тошнота, одно-дву кратная рвота; • стул — 3-10 раз в сутки; • цианоз губ; • субфебрильная или высокая температура тела. Вторая степень — 4-6% потери жидкости. Симптомы: • жажда; • сухость слизистой рта, кожи; • акроцианоз; • судороги в икроножных мышцах; • олигурия; • артериальная гипотензия; • тахикардия; • снижение тургора кожи; • 3-10 кратная рвота; • стул 10-20 раз в сутки; • температура тела нормальная. Третья степень — 7-10% потери жидкости. Симптомы: • сухость слизистых и кожи; • цианоз; • значительное снижение тургора тканей; • афония; • олиго- или анурия; • одышка, тахикардия; • АД снижено; • температура тела нормальная. Четвертая степень — более 10% потери жидкости. Симптомы: • гипотермия; • анурия; • тотальный цианоз; • тонические судороги; • прекращение рвоты и диареи. Дифференциальный диагноз Необходимо установить диагноз острой кишечной инфекции, пищевой токсикоинфекции, холеры. Следует исключить диагноз хирургической патологии, связанной с кровотечением. В таблице представлены степени, симптомы и ОЦК при геморрагическом шоке. Симптомы и величина ОЦК при гемморагическом шоке Неотложная помощь Прекратить введение аллергена, извлечь жало насекомого. Обеспечить проходимость дыхательных путей (интубация, коникотомия — выполняет врач). Придать ногам возвышенное положение. Ингаляции 100% кислорода (не > 30 мин.); выше места инъекции наложить жгут. Обколоть место инъекции 0,5 мл 0,1% адреналина гидрохлорида (в разведении с изотоническим раствором натрия хлорида 1:10), положить лед (кусочек). 0,5 мл 0,1% адреналина гидрохлорида п/к в другую часть тела. Контроль АД, пульса. 4 мг дексаметазона в/в капельно с 100 мл физраствора. 2% р-р супрастина 2-4 мг в/м, при тяжелом течении в/в, но после стабилизации АД. При бронхоспазме: 10—20 мл 2,4% эуфиллина в/в. При тахикардии: 1 мл 0,06% коргликона с 10 мл физраствора в/в. Если шок на пенициллин: 1 000 000 ЕД пенициллиназы в 2 мл изотонического р-ра в/м. Для стабилизации АД: 1 мл 1% мезатона в/м или 200 мг (5 мл) допамина. При необходимости — СЛР Тактика фельдшера Экстренная госпитализация на носилках в реанимационное отделение после стабилизации АД. Если не удается вывести пациента из шока, — вызвать реанимационную бригаду. Гиповолемический шок Развивается вследствие кровопотери, профузной диареи, неукротимой рвоты, приводящих к потере тканевой жидкости, гипоксии и метаболическому ацидозу за счет снижения ОЦК. Клиническая картина. Различают 4 степени обезвоживания и соответствующие симптомы. Первая степень (гиповолемический шок 1 степени) 3% потери жидкости по отношению к массе тела. Симптомы: • жажда, сухость во рту; • тошнота, одно-дву кратная рвота; • стул — 3-10 раз в сутки; • цианоз губ; • субфебрильная или высокая температура тела. Вторая степень — 4-6% потери жидкости. Симптомы: • жажда; • сухость слизистой рта, кожи; • акроцианоз; • судороги в икроножных мышцах; • олигурия; • артериальная гипотензия; • тахикардия; • снижение тургора кожи; • 3-10 кратная рвота; • стул 10-20 раз в сутки; • температура тела нормальная. Третья степень — 7-10% потери жидкости. Симптомы: • сухость слизистых и кожи; • цианоз; • значительное снижение тургора тканей; • афония; • олиго- или анурия; • одышка, тахикардия; • АД снижено; • температура тела нормальная. Четвертая степень — более 10% потери жидкости. Симптомы: • гипотермия; • анурия; • тотальный цианоз; • тонические судороги; • прекращение рвоты и диареи. Дифференциальный диагноз Необходимо установить диагноз острой кишечной инфекции, пищевой токсикоинфекции, холеры. Следует исключить диагноз хирургической патологии, связанной с кровотечением. В таблице представлены степени, симптомы и ОЦК при геморрагическом шоке. Симптомы и величина ОЦК при гемморагическом шоке
Интубация трахеи и длительная ИВЛ со 100% кислородом При спонтанном дыхании — длительная оксигенотерапия 100% увлажненным кислородом.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
 2020-06-10
2020-06-10 798
798