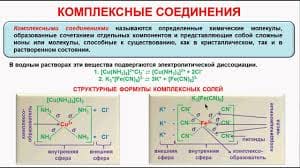
Офтальмоплегическая мигрень -характеризуется мигренозными атаками, сочетающимися с преходящими парезами глазодвигательных нервов, диплопией, сходящимся или расходящимся косоглазием, птозом век.
Ретинальная мигрень — очень редкое заболевание, представляет собой пароксизмальное двустороннее нарушение зрения в виде скотомы или выпадения полей зрения, которое продолжается 10–15 мин. Зрительные нарушения чередуются с приступами мигрени без ауры или мигрени с офтальмической аурой.
Мигренозный статус представляет собой тяжело протекающий вариант приступа, при котором болевые атаки наступают одна за другой с периодами менее интенсивной головной боли. Такое состояние может продолжаться от 3 до 5 дней. В клинической картине доминируют адинамия, бледность кожи, менингеальные симптомы, иногда нарушения сознания и психические нарушения, небольшое повышение температуры тела, неукротимая рвота.
Общеклинические методы исследования, такие как общие анализы крови и мочи, рентгенограмма черепа, не выявляют каких-либо изменений. Цереброспинальная жидкость в норме. Эхоэнцефалография также не дает каких-либо изменений и используется с целью исключения объемного процесса головного мозга. Данные реоэнцефалографии при приступе свидетельствуют о межполушарной асимметрии кровенаполнения, спазме краниальных сосудов и снижении тонуса в наружной сонной артерии. На электроэнцефалограмме регистрируется генерализованная неспецифическая дизритмия, судорожная активность отсутствует. Ангиография также не выявляет каких-либо специфических изменений. При осмотре глазного дна в период приступа определяется сужение артерий сетчатки, с последующим расширением вен глазного дна. При компьютерной или магнитно-резонансной томографии в период продрома определяют приходящую ишемию и отек головного мозга, а при многолетних часто повторяющихся приступах — мелкие инфаркты, атрофию вещества мозга, расширение желудочковой системы и субарахно-идального пространства [1].
Диагноз мигрени обоснован, если тщательно собранный анамнез, характер приступов, изменчивость их в течение жизни пациента, семейный характер заболевания не вызывают подозрения на другое органическое заболевание головного мозга. Следующие симптомы указывают на исключение диагноза мигрени.
- Отсутствие смены «болевой стороны» в течение жизни пациента.
- Проградиентнонарастающая головная боль.
- Внезапное начало головной боли после физического напряжения, кашля, сексуальной активности.
- Нарастание сопутствующих симптомов головной боли — тошноты, рвоты, фото-, фонофобии.
- Выявление стойких неврологических симптомов, застойных дисков зрительных нервов, менингеальных симптомов, нарушения сознания.
- Появление первых приступов мигрени после 50 лет.
- Появление на фоне головной боли лихорадки, артралгии, миалгии, артериальной гипертензии.
- Лечение
Лечение мигрени складывается из следующих направлений: купирование приступа мигрени, терапия в период мигренозного статуса и лечение в межприступный период.
Для купирования приступа мигрени используют анальгетики и НПВС. Действие ацетилсалициловой кислоты и ее производных направлено на блокаду проведения болевых импульсов путем подавления синтеза модуляторов боли (простагландинов, кининов и др.), активацию антиноцицептивных механизмов головного мозга, также немаловажным являются антиагрегантные свойства этих препаратов, способствующие улучшению капиллярного кровотока. Аспирин или Аспизол (инъекционная форма) назначают в первые минуты или часы приступа, не позднее чем через 2 ч, по 500–1000 мг в сутки. При нетяжелых приступах эффективно также применение таблеток Парацетамола, 0,5 г — до 2–3 таблеток, Индометацина — 75 мг, Ортофена — 75 мг, Ксефокама — 8 мг. При тяжелых приступах назначают комбинированные анальгетики — Седалгин (состав: аспирин — 0,2 г, фенацетин — 0,2 г, кофеин — 0,05 г, кодеина фосфат — 0,01 г, фенобарбитал — 0,025 г), Пенталгин, Спазмовералгин, Солпадеин и др. Противопоказаниями к применению данных препаратов являются наличие заболевания ЖКТ, склонность к кровотечениям, аллергические реакции.
Препараты спорыньи обладают мощным вазоконстрикторным действием на гладкую мускулатуру стенок артерий, предотвращают нейрогенное воспаление, обладают допаминергическим и адренергическим действием. Препараты этой группы высокоэффективны (75% приступов купируются в течение 20–45 мин). Назначают Эрготамина тартрат 0,01 под язык, не более 3 таблеток в сутки. При передозировке или повышенной чувствительности к эрготамину возможны загрудинная боль, парестезии в конечностях, рвота, понос. Меньше побочных эффектов возникает у комбинированных препаратов, содержащих эрготамин и кофеин, — Кофетамин, Кофергот, Анкофен и др. В начале приступа принимаются 1–2 таблетки, но не более 6 таблеток в сутки. Наименьшими побочными эффектами обладает дигидроэрготамин (Дигидергот назальный аэрозоль).
Селективные агонисты серотонина обладают избирательным действием на серотониновые рецепторы мозговых сосудов, предотвращают нейрогенное воспаление и сужают расширенные сосуды до нормы. Применяют препараты I поколения суматриптан (Имигран), назначаемый по 50–100 мг внутрь или 6 мг подкожно; препараты II поколения: золмитриптан (Зомиг) — 2,5 мг внутрь, наратриптан (Нарамиг) — 2,5 мг, ризатриптан (Максалт) — 5 мг; препараты III поколения — элетриптан (Релпакс) — 40 мг и др. Релпакс обладает максимальной селективностью к 5-НТ/ВД-рецепторам, что обеспечивает высокую эффективность и минимальное количество побочных эффектов [1, 6].
В последние годы все большую популярность приобретают блокадные методы купирования приступов головной боли. Наиболее эффективными на сегодняшний день являются периостальные и внутрикостные блокады, автором которых является доктор медицинских наук, профессор Е. Л. Соков. Периостальные блокады выполняются в триггерные точки затылочной и височной областей, свода черепа, остистых отростков шейных позвонков. Эффективность их связана с нормализацией оттока из периостальной венозной сети, снижением возбудимости местных вегетативных центров и перераспределением регионарного кровотока, восстановлением локальной микроциркуляции, а также с местным обезболивающим, противоотечным и противовоспалительным действием.
При недостаточной эффективности периостальных блокад выполняются внутрикостные блокады в остистые отростки шейных позвонков, в скуловые кости и др. Механизм действия внутрикостных блокад основан на непосредственном воздействии анестетика и других препаратов на внутрикостные рецепторы, позволяющем уменьшить их провоцирующее влияние на процессы формирования болевого, мышечно-тонического и ангиоспастического синдромов при приступе мигрени. Одновременно с этим внутрикостное введение препаратов под повышенным давлением является шунтированием декомпенсированных костных сосудистых коллатералей, что при приступе головной боли улучшает венозный отток от костей черепа и головного мозга, нормализует тонус церебральных и краниальных артерий и восстанавливает микроциркуляцию. Применение дексаметазона в блокадной смеси также уменьшает нейрогенное воспаление. Благодаря особенностям оттока крови от позвонков и костей черепа вводимые в них препараты распространяются по расходящимся радиусам равномерно во всех плоскостях по богатой венозной сети и многочисленным анастомозам, инфильтрируя сегментарные окружающие ткани — мышцы, оболочки, сосуды, корешки и т. д. [4]. Поэтому эффект от применения внутрикостных блокад у большинства пациентов возникает достаточно быстро, иногда «на игле», при отсутствии осложнений и побочных эффектов.
Мигренозный статус является показанием для экстренной госпитализации в неврологический стационар и требует проведения интенсивной терапии. В этих случаях вводят Преднизолон 40–60 мг или Дексаметазон 4–8 мг в/в струйно, Эрготамин в/в капельно, дегидратирующие средства, нейролептики (Церукал, Реглан, Мелипрамин), транквилизаторы. В этом случае особенно показано применение периостальных и внутрикостных блокад.
Межприступное лечение мигрени рекомендуют при двух и более приступах в месяц, нарушающих нормальную деятельность пациента более 3 дней подряд и при неэффективности препаратов для купирования приступа. Курсовое лечение должно проводиться в течение 2–3 мес. Для профилактического лечения мигрени используются немедикаментозные методы, а также различные фармакологические средства. Большое значение придается рациональному режиму труда и отдыха, рекомендован регулярный достаточный сон, диета с исключением продуктов, содержащих тирамин: помидоры, сельдерей, какао, шоколад, сыр, молоко, орехи, яйца, красное вино, пиво, шампанское. Для профилактики приступов мигрени чрезвычайно важен здоровый образ жизни, полезны плавание, ходьба на лыжах, занятия лечебной гимнастикой, терренкур. Стрессовые и конфликтные ситуации утяжеляют течение мигрени, поэтому рекомендуются рациональная психотерапия и занятия аутотренингом, позволяющие пациентам снимать напряжение и релаксировать мышечную систему. В качестве немедикаментозных методов воздействия используют массаж, иглорефлексотерапию, постизометрическую релаксацию, гидротерапию и др.
Медикаментозное профилактическое лечение мигрени включает назначение препаратов различных групп, которые индивидуально подбирают каждому пациенту в зависимости от провоцирующих факторов, сопутствующих заболеваний, личностных особенностей, патогенетических факторов. Наиболее широко используются β-адреноблокаторы (Анаприлин, Атенолол и др.), блокаторы кальциевых каналов (Верапамил, Нифедипин), антидепрессанты (Амитриптилин, Коаксил, Прозак и др.), антагонисты серотонина (Метисегрид, Перитол и др.). У пациентов старшего возраста хороший эффект дает назначение ноотропных и сосудистых препаратов. Эффективно также применение миорелаксантов (Сирдалуд, Мидокалм и др.), рекомендуется включать в лечение антиконвульсанты — Карбамазепин, Габапентин, Топирамат (Топамакс) и др. [1, 6]. Наиболее оправдано сочетание медикаментозных и немедикаментозных методов лечения. Купирование приступов (абортивное лечение)
- Приём таблетки парацетамола (противопоказан при нарушении функций печени, почек и при повышенной чувствительности к препарату).
- или таблетка ацетилсалициловой кислоты — аспирина (он противопоказан при наличии заболеваний желудочно-кишечного тракта, склонности к кровотечениям и при повышенной чувствительности к салицилатам) — приводит к разжижению крови и понижению внутричерепного давления, начинает действовать через 30-60 минут.
- При мигрени с аурой (офтальмическая мигрень) таблетка папазола, принятая в первые минуты после начала ауры, предотвращает развитие приступа.
- Горячие ванны с головой (можно просто погрузить голову в тазик с горячей водой) вызывают выраженное облегчение состояния, однако как правило дают несколько рецидивов с интервалом от часа до двух. Не исключено сходное действие барокамер.
- Свежий воздух, постельный режим, тишина и неяркое освещение, низкая физическая и умственная активность облегчают протекание. Даже короткий сон может полностью снять болевой приступ.
Если головная боль не прекращается в течение 24 часов и сопровождается повышением температуры или другими нехарактерными для мигрени симптомами, следует обратиться к врачу, поскольку острая головная боль может быть симптомом других заболеваний.
Больные мигренью как правило сами находят способ лечения собственных головных болей: горячий или холодный душ головы, смоченная теплая или прохладная одежда, горячая ванна или отдых в темной тихой комнате могут давать значительные результаты для большинства пациентов.
 2015-07-14
2015-07-14 389
389