Правий й лівий печінкові протоки, виходячи з однойменних часток печінки, утворюють загальну печінкову протоку. Ширина печінкової протоки коливається від 0-4 до 1 см і становить у середньому близько 0,5 см. Довжина печінкової протоки близько 2,5-3,5 см.
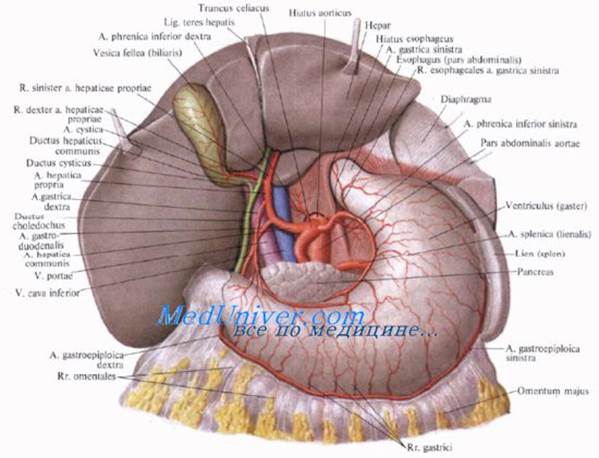
Загальна печінкова протока з'єднуючись із міхуревою протокою, утворюють загальний жовчний проток. Довжина загальної жовчної протоки 6-8 см, ширина 0,5-1 см. У загальній жовчній протоці виділяють чотири відділи: супрадуоденальний, що розташований над дванадцятипалою кишкою, ретродуоденальний - проходить за верхньогоризонтальною гілкою дванадцятипалої кишки, ретропанкреатичний (за голівкою підшлункової залози) і інтрамуральний, який знаходиться в стінці вертикальної гілки дванадцятипалої кишки. Дистальний відділ загальної жовчної протоки утворює великий дуоденальний сосок (фатеров сосок), який розташований в підслизовому шарі дванадцятипалої кишки. Великий дуоденальний сосок має автономну м'язову систему, яка складається з поздовжніх, циркулярних і косих волокон, і сфінктер Оді, який не залежить від м'язів дванадцятипалої кишки. До великого дуоденального сосочку підходить панкреатична протока, утворюючи разом з термінальним відділом загальної жовчної протоки ампулу дуоденального сосочка.
Різні варіанти взаємного розташування жовчної й панкреатичної протоків завжди повинні бути враховані при виконанні хірургічного втручання на великому дуоденальному сосочку.
Жовчний міхур розташований на нижній поверхні печінки в невеликому поглибленні. Більша частина його поверхні покрита очеревиною, за винятком області, яка прилягає до печінки. Ємність жовчного міхура становить близько 50-70 мл. Виділяють дно, тіло і шийку жовчного міхура, яка переходить у міхуреву протоку. В шийці жовчного міхура розрізняють бухтоподібне випинання - кишеня Гартмана. Міхурева протока частіше впадає в праве півколо холедоха під гострим кутом. Стінка жовчного міхура складається із трьох оболонок: слизової, м'язової і фіброзної. Слизова оболонка міхура утворює численні складки. В області шийки міхура і початковій частині міхуревої протоки вони одержали назву клапанів Гейстера, які в більш дистальних відділах міхуревої протоки разом з пучками волокон гладких м’язів утворюють сфінктер Люткенса. Слизова оболонка утворює множинні випинання, які розташовані між м'язовими пучками - синуси Рокитанского-Ашоффа. У фіброзній оболонці, частіше в області ложа міхура, розташовані аберантні печінкові канальця не сполучені із просвітом жовчного міхура. Крипти й аберантні канальця можуть бути місцем затримки мікрофлори, що зумовлює запалення всієї товщі стінки жовчного міхура.
Кровопостачання жовчного міхура здійснюється через міхуреву артерію, яка підходить до нього з боку шийки одним або двома стовбурами від власної печінкової артерії або її правої гілки. Відтік лімфи відбувається в лімфатичні вузли воріт печінки й лімфатичну систему самої печінки.
Іннервація жовчного міхура здійснюється з печінкового сплетіння, утвореного гілками черевного сплетіння, лівого блукаючого нерва й правого діафрагмального нерва.
Жовч, яка продукується в печінці і поступає у позапечінкові жовчні протоки, складається з води (97%), жовчних солей (1-2%), пігментів, холестерину й жирних кислот (близько 1%). Середній дебіт виділення жовчі печінкою 40 мл/хв. В періоди між травленням їжі сфінктер Оді перебуває в стані скорочення. При досягненні певного рівня тиску в загальній жовчній протоці відкривається сфінктер Люткенса, і жовч із печінкових протоків попадає в жовчний міхур. В жовчному міхурі відбувається концентрація жовчі за рахунок всмоктування води і електролітів. При цьому концентрація основних компонентів жовчі (жовчних кислот, пігментів, холестерину, кальцію) підвищується в 5-10 разів від їх вихідного рівня. Їжа, кислий шлунковий сік, жири, потрапляючи на слизову оболонку дванадцятипалої кишки, викликають виділення в кров інтестинальних гормонів - холецистокініну, секретину, які викликають скорочення жовчного міхура й одночасне розслаблення сфінктера Оді. Коли їжа залишає дванадцятипалу кишку і вміст дванадцятипалої кишки знову стає лужним, припиняється виділення в кров гормонів, скорочується сфінктер Оді, перешкоджаючи подальшому надходженню жовчі в кишечник. За добу в кишечник надходить близько 1 л жовчі.
ЖОВЧНОКАМ'ЯНА ХВОРОБА.
Жовчнокам'яна хвороба є розповсюдженим захворюванням, що вражає людей найчастіше у віці старше 40 років. Особливо часто це захворювання спостерігається
серед міського населення промислово розвинених країн Європи й Північної Америки. По даним більшості дослідників, від 10 до 25% усього населення Європи страждає жовчнокам'яною хворобою. У людей старше 70 років цей показник зростає до 30-40%. Частіше хворіють жінки.
Морфологічним субстратом жовчнокам'яної хвороби являються камені жовчного міхура й жовчовивідних шляхів. Жовчні камені складаються зі звичайних компонентів жовчі - білірубіна, холестерину, кальцію. Найчастіше зустрічаються змішані камені. При значній перевазі одного з компонентів говорять про холестеринові, пігментні або вапняні камені. Їхній діаметр коливається в широких межах - від 1-2 мм до 3-5 см. Форма каменів може бути округлою, овальною, у вигляді багатогранника.
Основним місцем утворення жовчних каменів є жовчний міхур, рідко камені виникають первинно в жовчних шляхах. Виділяють три основні причини утворення жовчних каменів: порушення обміну речовин, запальні зміни епітелію жовчного міхура і застій жовчі. При порушенні обміну речовин важлива не стільки величина гіперхолестеринемії, скільки зміна співвідношення в жовчі концентрації холестерину, лецитину (фосфоліпідів) і жовчних кислот. Жовч стає літогенною, тобто пересичена холестерином, що легко випадає з порушеного колоїду жовчі у вигляді кристалів при збільшенні в ній концентрації холестерину й зменшенні концентрації лецитину і жовчних кислот. Відомо, що жовчнокам'яна хвороба часто розвивається у хворих з такими захворюваннями обміну речовин, як цукровий діабет, ожиріння, гемолітична анемія. Фактор ушкодження стінки жовчного міхура також має незначне значення в ґенезі жовчнокам'яної хвороби. В більшості хворих жовч є інфікованою. Інфекція приводить до ушкодження стінки жовчного міхура, злущенню епітелію. При цьому виникають так звані первинні ядра преципітації (бактерії, грудочки слизу, клітини епітелію), які слугують основою для випаданні в кристалічний стан основних складових частин жовчі, які знаходились до цього в колоїдному стані. Крім того, ушкодження стінки жовчного міхура порушує процес всмоктування деяких компонентів жовчі, на їх фізико-хімічне співвідношення, що також є чинником каменеутворення. Тривалий застій жовчі відіграє певну роль у літогенезі, полегшуючи випадання в кристали складових частин майбутнього каменю, їх тривале знаходження в просвіті жовчного міхура. Крім того, при холестазі може підвищуватись і концентрація холестерину, білірубіну, кальцію, що також приводить до літогенності жовчі.
Жовчнокам'яна хвороба може протікати безсимптомно і камені у жовчному міхурі виявляють як випадкову знахідку при обстеженні хворих із приводу іншого захворювання, під час операцій на органах черевної порожнини або при розтині. Клініка жовчнокам'яної хвороби проявляється найбільше часто у вигляді печінкової (жовчної) кольки. Біль виникає найчастіше після погрішності в дієті (жирна, гостра їжа), при фізичному навантаженні, психоемоційному. Болі носять інтенсивний постійний характер, рідше колючий, надривний.
Причиною виникнення больового приступу є защемлення каменю в шийці жовчного міхура або міхуревій протоці. Біль локалізуються в правому підребер'ї й епігастральній області (за рахунок іррадіації в черевне сплетення), віддають в поперекову область, праву лопатку, праве надпліччя (подразнення гілок правого діафрагмального нерва), рідше виникає іррадіація болів в область серця, симулюючи напад стенокардії (холецисто-кардіальний синдром). Часто напад печінкової кольки супроводжується нудотою й багаторазовою блювотою з домішками жовчі, що не приносить хворому полегшення. Тривалість кольки від декількох хвилин до декількох годин. Хворі при цьому неспокійні, часто міняють положення тіла, намагаючись знайти зручне положення, при якому зменшується інтенсивність болі. Температура тіла під час нападу залишається нормальною, відзначається помірна тахікардія до 100/хвилину. Язик вологий, обкладений білуватим нальотом. При огляді звертає на себе увагу деяке здуття живота, права половина черевної стінки відстає в акті диханні. При пальпації живота виникає різка болючість у правому підребер'ї, особливо в місці проекції жовчного міхура. М'язовий дефанс відсутній або виражено незначно, позитивні симптоми Ортнера-Грекова (різка хворобливість при постукуванні по правій реберній дузі), Георгіївського-Мюсі (хворобливість при натисненні між ніжками грудино-ключично-сосцевидного м'язу). Симптомів подразнення очеревини немає. В загальному аналізі крові кількість лейкоцитів нормальне або трохи підвищене.
ХРОНІЧНИЙ КАЛЬКУЛЬОЗНИЙ ХОЛЕЦИСТИТ.
Після припинення нападу печінкової кольки хворі можуть почувати себе здоровими, не пред'являючи ніяких скарг. Але частіше в них зберігається важкість і тупі болі в правому підребер'ї, що підсилюються після прийому їжі (при погрішності в дієті), метеоризм, пронос (особливо після жирної їжі), почуття гіркоти в роті й печія (пов'язані з дуоденогастральним і гастроезофагеальним рефлексом). Первинно хронічний холецистит протікає із зазначеними симптомами без нападів печінкової кольки.
Ускладненнями жовчнокам'яної хвороби і калькулезного холециститу є: холедохолітіаз, рубцеві стриктури термінального відділу загальної жовчної протоки, розвиток внутрішніх біліодегестивних нориць, холангіт, холецистопанкреатит, водянка жовчного міхура, емпієма жовчного міхура. Для зручності до ускладнень жовчнокам'яної хвороби і хронічного калькульозного холециститу можна віднести й гострий холецистит, хоча етіопатогенетично це не зовсім вірно, тому що гострий холецистит може розвитися й при відсутності каменів у жовчному міхурі (це буває досить рідко).
ХОЛЕДОХОЛІТІАЗ.
Холедохолітіаз - одне з найбільш частих ускладнень ЖКХ (в 20% хворих). У людей літнього й старечого віку холедохолітіаз спостерігається частіше в 2-3 рази. Камені в загальну жовчну протоку попадають у більшості хворих з жовчного міхура. Міграція каменів з жовчного міхура можлива при короткій, широкій міхуревій протоці, внаслідок пролежня в області шийки жовчного міхура або кишені Гартмана з утворенням широкої нориці між жовчним міхуром і загальною жовчною протокою. Міграція каменів у загальну жовчну протоку сприяє також порушенню моторної функції жовчного міхура і, в першу чергу, сфінктера Люткенса. У деяких хворих (1-5%) можливо первинне утворення каменів у жовчовивідних шляхах.
Холедохолітіаз може тривалий час протікати безсимптомно. Навіть при множинних каменях гепатикохоледоха порушення пасажу жовчі виникає далеко не завжди. Жовч як би обтікає камені, що перебувають у просвіті позапечінкових жовчних шляхів, і якщо немає перешкоди в термінальному відділі холедоху вільно надходить у дванадцятипалу кишку. При міграції каменів у найбільш вузькі відділи гепатикохоледоха, його термінальний відділ і особливо в ампулу великого дуоденального соска, виникає перешкода відтоку жовчі в кишечник, що клінічно проявляється механічною жовтяницею. Жовтяниця - основна клінічна ознака холедохолітіазу. Іноді жовтяниця носить ремітуючий характер при наявності так званого "вентильного" каменю термінального відділу холедоха або великого дуоденального соска. При оклюзії каменем термінального відділу холедоха виникає жовчна гіпертензія, що клінічно виражається тупими болями в правом підребер'ї і механічною жовтяницею. При подальшому підвищенні тиску в позапечінкових жовчних протоках просвіт останніх розширюється й камінь як би спливає в проксимальні відділи гепатикохоледоха, жовтяниця зменшується й може зникнути.
Холангіт - гостре або хронічне запалення внутрішньо - і позапечінкових жовчних шляхів. Виникає при холедохолітіазі за рахунок холестазу і наявної в жовчі інфекції. За характером морфологічних змін у стінках жовчних проток виділяють катаральний і гнійний холангіт.
Клінічні прояви холангіту характеризують раптове підвищення температури тіла до фібрильної, що супроводжується ознобом, важкістю і тупою біллю в області правого підребер'я, нудотою і блювотою. При гнійному холангіті біль має інтенсивний характер, рано з'являється жовтяниця, що пов'язана з ураженням печінкової паренхіми, а також з холестазом. При фізикальному дослідженні хворих відзначають болючість у правому підребер'ї, помірно виражений м'язовий захист (при гнійному холангіті); симптоми подразнення очеревини при цьому негативні. У більшості хворих можна пропальпувати нижній край збільшеної в розмірах печінки. При прогресуючому бурхливому перебігу гнійного холангіту утворюються дрібні гнійники в стінках жовчних проток, у товщі паренхіми й на її поверхні, що приводить до утворення множинних абсцесів печінки. Прогноз у таких випадках несприятливий.
При защемленні каменю в ампулі великого дуоденального соску поряд з порушенням відтоку жовчі може відбуватися порушення відтоку панкреатичного соку, і часто розвивається гострий панкреатит.
Рубцеві стриктури великого дуоденального сосочка і термінального відділу загальної жовчної протоки виникають при пошкодженні слизової оболонки дуоденального сосочка каменями, запальним процесом. Стриктури можуть бути обмеженими по довжині від декількох міліметрів до 1-1,5 см і тубулярними, при яких концентричне звуження термінального відділу загальної жовчної протоки буває на протязі 2-2,5 см і більше. Такий умовний підрозділ стриктур зручний в відношенні вибору оптимального способу корекції даного ускладнення під час операції.
Рубцеві стриктури, як правило, не мають патогномонічних клінічних симптомів. При вираженому стенозі термінального відділу холедоха з порушенням пасажу жовчі і панкреатичного соку з'являються симптоми холецистопанкреатиту, гострого або хронічного панкреатиту, механічної жовтяниці, холангіту. Нерідко стриктури поєднуються з холедохолітіазом.
Внутрішні біліодегестивні нориці. Тривале знаходження каменів (особливо великих) у жовчному міхурі може привести до утворення пролежня його стінки і прилеглого порожнинного органа, тісно спаяного з жовчним міхуром за рахунок перихолецистита. Найбільш часте формування нориць відбувається між жовчним міхуром і дванадцятипалою кишкою або печінковим вигином товстої кишки. Значно рідше формуються нориці між жовчним міхуром і шлунком або між жовчним міхуром і гепатикохоледохом. Клінічні прояви внутрішніх біліодегестивних нориць незначні, тому поставити діагноз до операції вдається далеко не у всіх хворих. Великі камені, що мігрували в просвіт дванадцятипалої кишки, можуть викликати гостру обтураційну непрохідність кишечника. Камені менших розмірів вільно проходять по кишці й виходять разом з калом, що може бути виявлено самим хворим. При рефлюксі інфікованого кишкового вмісту в просвіт жовчного міхура виникають симптоми холангіту. При холецисто-холедохеальній нориці відбувається міграція каменів з жовчного міхура в просвіт загальної жовчної протоки з розвитком симптомів холедохолітіазу. Оглядова рентгенографія органів черевної порожнини у хворих з міхурево-дуоденальною або міхурево-товстокишковою норицями дозволяє виявити характерний симптом аерохолії (наявність газу в жовчному міхурі або жовчних протоках).
ДІАГНОСТИКА. Методики контрастної холецисто-холангіографії на сучасному етапі практично не використовуються.
В останні роки в діагностиці жовчнокам'яної хвороби на провідні позиції виходить ультразвуковий спосіб дослідження. 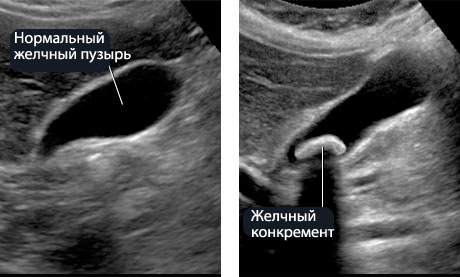 Важливість даного способу дослідження полягає в тому, що порушення функціонального стану гепатоцитів і жовтяниця не є протипоказаннями до виконанню эхографії. За своєю інформативністю ультразвукове дослідження (УЗД) перевершує холецисто-холангіографію, на відміну від останньої є неінвазивним способом дослідження, що дозволяє виявити мілкі камені в жовчному міхурі й жовчних шляхах (1-2 мм), визначити товщину стінки жовчного міхура, ширину жовчних проток, розміри підшлункової залози. УЗД можна виконати і при гострому запальному процесі. Ефективність даного способу досягає 90% і вище.
Важливість даного способу дослідження полягає в тому, що порушення функціонального стану гепатоцитів і жовтяниця не є протипоказаннями до виконанню эхографії. За своєю інформативністю ультразвукове дослідження (УЗД) перевершує холецисто-холангіографію, на відміну від останньої є неінвазивним способом дослідження, що дозволяє виявити мілкі камені в жовчному міхурі й жовчних шляхах (1-2 мм), визначити товщину стінки жовчного міхура, ширину жовчних проток, розміри підшлункової залози. УЗД можна виконати і при гострому запальному процесі. Ефективність даного способу досягає 90% і вище.
При механічній жовтяниці, обумовленої холедохолітіазом, стенозом великого
дуоденального сосочка, новоутвореннями жовчовивідних шляхів і підшлункової залози, показано виконання ендоскопічної ретроградної панкреатохолангіографії (ЕРПХГ). Суть цього методу дослідження полягає в наступному. Хворому проводять гастродуоденоскопію, у вертикальній гілці дванадцятипалої кишки знаходять великий дуоденальний сосочок, у просвіт якого через біопсійний канал ендоскопа вводять тонкий гнучкий катетер. Через цей катетер під контролем рентгентелевізійного екрана вводиться контрастна речовина (тріомбраст, кардиотраст і ін.) і роблять серію рентгенівських знімків. При цьому можна одержати заповнення як позапечінкових і внутрішньопечінкових жовчних шляхів, так і протоки підшлункової залози (Вірсунгової протоки). Цей спосіб дослідження є досить інформативним, але може бути використаний тільки в певних умовах - під контролем рентгентелебачення, при високій кваліфікації ендоскопіста.
При неможливості виконання ЕРПХГ може бути використана черезшкірно-черезпечінкова холангіографія. Цей метод дослідження застосовується при механічній жовтяниці і значному розширенні жовчовивідних шляхів. Роблять черезшкірну пункцію правої частки печінки. Просуваючи голку по напрямку до воріт печінки, пунктують розширену внутрішньопечінкову жовчну протоку, евакуюють жовч і вводять 100-120 мл контрастної речовини, після чого роблять рентгенівський знімок. 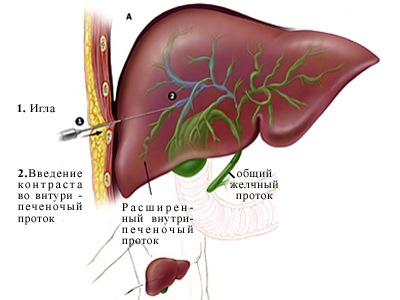 При даному методі дослідження можна одержати досить чітке зображення жовчовивідних шляхів, виявити причину механічної жовтяниці. Більш надійно і точно пункція розширених внутрішньопечінкових жовчних ходів здійснюється під візуальним контролем ультра – або комп’ютерно-томографічного дослідження. У цьому випадку голка точно попадає в жовчний хід. При необхідності у голку вводять провідник, по якому після витягу голки в жовчний хід просувають катетер для рентгенконтрастного дослідження або дренування жовчних шляхів. Після видалення голки з печінки можливе витікання жовчі за рахунок жовчної гіпертензії, що може привести до розвитку жовчного перитоніту і необхідності екстреного хірургічного втручання. Введення в жовчовивідні шляхи контрастної речовини шляхом пункції жовчного міхура під контролем лапароскопії дає можливість не тільки одержати зображення жовчних шляхів, але й оцінити макроскопічні зміни в печінці,жовчному міхурі й ін. Цей спосіб застосовують при неможливості виконання більше простих методів дослідження - холангіографії, УЗД, ЕРПХГ.Диференційну діагностику слід проводити з виразковою хворобою ДПК, ускладненої пенетрацією; дуоденітом; правобічною пневмонією; правобічним плевритом. При наявності холедохолітіазу слід проводити диференційний діагноз із захворюваннями панкреатодуоденальної зони: пухлиною головки підшлункової залози, пухлиною великого дуоденального сосочка, пухлиною позапечінкових жовчних протоків, хронічним панкреатитом, стриктурою великого дуоденального сосочка.
При даному методі дослідження можна одержати досить чітке зображення жовчовивідних шляхів, виявити причину механічної жовтяниці. Більш надійно і точно пункція розширених внутрішньопечінкових жовчних ходів здійснюється під візуальним контролем ультра – або комп’ютерно-томографічного дослідження. У цьому випадку голка точно попадає в жовчний хід. При необхідності у голку вводять провідник, по якому після витягу голки в жовчний хід просувають катетер для рентгенконтрастного дослідження або дренування жовчних шляхів. Після видалення голки з печінки можливе витікання жовчі за рахунок жовчної гіпертензії, що може привести до розвитку жовчного перитоніту і необхідності екстреного хірургічного втручання. Введення в жовчовивідні шляхи контрастної речовини шляхом пункції жовчного міхура під контролем лапароскопії дає можливість не тільки одержати зображення жовчних шляхів, але й оцінити макроскопічні зміни в печінці,жовчному міхурі й ін. Цей спосіб застосовують при неможливості виконання більше простих методів дослідження - холангіографії, УЗД, ЕРПХГ.Диференційну діагностику слід проводити з виразковою хворобою ДПК, ускладненої пенетрацією; дуоденітом; правобічною пневмонією; правобічним плевритом. При наявності холедохолітіазу слід проводити диференційний діагноз із захворюваннями панкреатодуоденальної зони: пухлиною головки підшлункової залози, пухлиною великого дуоденального сосочка, пухлиною позапечінкових жовчних протоків, хронічним панкреатитом, стриктурою великого дуоденального сосочка. 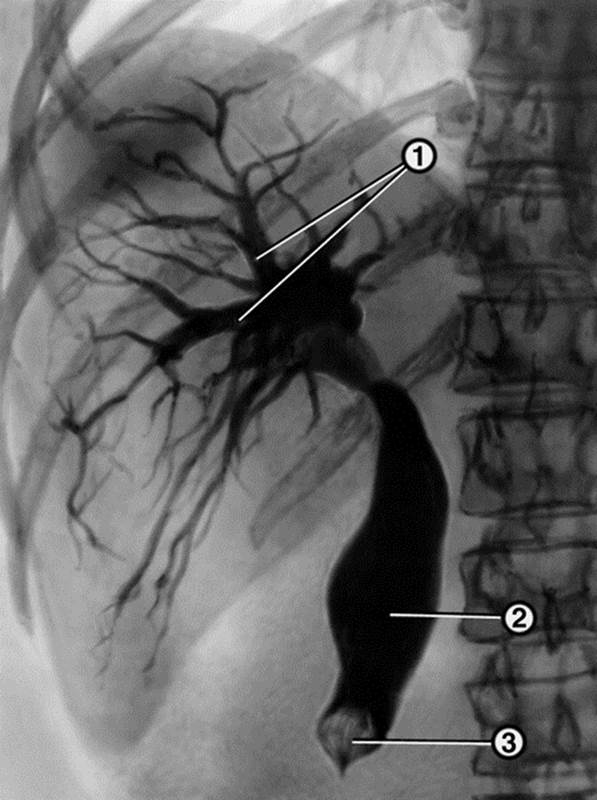 Рентгенограма, отримана при черезшкірної чрезпеченочной холангіографії у хворого жовчнокам'яної хворобою: жовчні протоки (1) і загальний жовчний протік (2) розширені, в дистальної частини загальної жовчної протоки є обтуруючий його камінь (3).
Рентгенограма, отримана при черезшкірної чрезпеченочной холангіографії у хворого жовчнокам'яної хворобою: жовчні протоки (1) і загальний жовчний протік (2) розширені, в дистальної частини загальної жовчної протоки є обтуруючий його камінь (3).
ЛІКУВАННЯ. Хірургічне лікування – єдино-можливий спосіб лікування хворого із хронічним калькульозним холециститом. Поки ще не існує лікарських препаратів, здатних викликати розчинення каменів у жовчному міхурі й жовчних протоках. Хоча в останні десятиліття й з'явилися роботи про успішне розчинення дрібних холестеринових каменів препаратами, синтезованими на основі солей жовчних кислот, кардинальних змін у цьому питанні поки ще немає. Показанням до хірургічного лікування є безуспішність і безперспективність медикаментозного лікування, реальна можливість розвитку ускладнень, в тому числі й раку жовчного міхура, що розвивається майже в 3% хворих, які страждають калькульозним холециститом.
Методом вибору хірургічного лікування хронічного неускладненого калькульозного холециститу є холецистектомія. Операцію виконують під загальним знеболюванням із застосуванням міорелаксантів. Жовчний міхур виділяють частіше "від шийки" з роздільною перев'язкою міхурової артерії й міхурової протоки. При виражених запальних і рубцевих процесах в області шийки жовчного міхура і печінково-дванадцятипалої зв'язки, коли важко диференціювати її елементи, прибігають до видалення жовчного міхура "від дна". 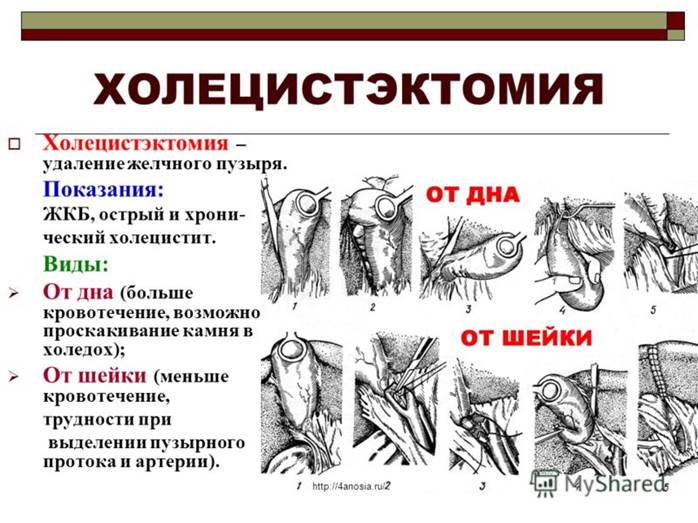 У всіх випадках треба прагнути до субсерозного видалення жовчного міхура з наступною перитонізацією залишками його очеревинного покрову ложа жовчного міхура. Ця міра необхідна як профілактика кровотечі і піддіткання жовчі з додаткових жовчних ходів в області ложа жовчного міхура.
У всіх випадках треба прагнути до субсерозного видалення жовчного міхура з наступною перитонізацією залишками його очеревинного покрову ложа жовчного міхура. Ця міра необхідна як профілактика кровотечі і піддіткання жовчі з додаткових жовчних ходів в області ложа жовчного міхура.
Під час холецистектомії повинна бути проведена ретельна ревізія позапечінкових жовчних протоків у зв'язку з можливістю наявності холедохолітіазу, стриктури великого дуоденального сосочка і ін. Дослідження позапечінкових жовчних шляхів починають із огляду й вимірювання ширини загальної жовчної протоки. Відомо, що при його ширині до 8 мм патологічні зміни (холедохолітіаз, стеноз дуоденального сосочка) зустрічаються в 0,8% випадків, при його ширині до 11 мм — в 36%, до 15 мм — в 95% випадків. Іноді камені в просвіті загальної жовчної протоки, особливо в його супрадуоденальному відділі, можна виявити пальпаторно.
Досить інформативним способом інтраопераційного дослідження є холангіографія. Для цього через куксу міхурової протоки в загальну жовчну протоку вводять спеціальну голку або поліетиленовий катетер, через які вводять контрастну речовину (верографін, кардіотраст, тріомбраст і ін.). Після введення в просвіт жовчних шляхів контрастної речовини виконують знімок на пересувному рентгенівському апараті. В нормі на знімку можна відзначити, що загальний жовчний проток не розширений (діаметр його не перевищує 1 см), тінь його однорідна, без дефектів наповнення, контрастна речовина вільно надходить в дванадцятипалу кишку. При холедохолітіазі виявляють розширення просвіту загальної жовчної протоки, округлі або поліциклічні дефекти наповнення контрастної речовини в його просвіті. При вклиненні каменю в області ампули великого дуоденального сосочка або його рубцевій стриктурі контраст погано надходить у дванадцятипалу кишку або не надходить зовсім. У цих випадках не можна обмежитися тільки холецистектомією, необхідне втручання на позапечінкових жовчних шляхах. Однак не завжди інтраопераційна холангіографія дозволяє скласти повне враження про характер змін у жовчовивідних протоках. От чому при підозрі на порушення пасажу жовчі, симптомами якого є розширення просвіту загальної жовчної протоки, жовтяниця до моменту операції, прибігають до інших інтраопераційних способів дослідження.
Більшу інформацію про стан позапечінкових жовчних шляхів можна одержати при інтраопераційній холангіоскопії, при якій проходження контрастної речовини по жовчних шляхах контролюють на рентгентелевізійному екрані переносного рентгенівського апарата з електронно-оптичним перетворювачем. Цей метод дослідження дозволяє вивчити всі фази проходження контрастної речовини й чітко визначити навіть дрібні камені, які можуть бути не видні на фоні наповненої контрастом загальної жовчної протоки при звичайній інтраопераційній холангіографії.
У цей час є пристосування для інтраопераційного ультразвукового сканування печінки, жовчних проток, підшлункової залози. Цей метод простіший й безпечніший, ніж рентгенівські методи, а по вірогідності й повноті інформації він перевершує їх, тому що дозволяє візуалізувати не тільки жовчні ходи й камені, але й поруч розташовані судини, кісти, пухлини й ін.
Показаннями до холедохотомії є: 1) механічна жовтяниця на момент операції; 2) знайдені пальпаторно або на інтраопераційній холангіограмі камені в загальній жовчній протоці; 3) діаметр загальної жовчної протоки більше 1,5 см. Холедохотомію роблять у супрадуоденальній частині холедоха розсіченням передньої його стінки на протязі 1-1,5 см. Іноді камені загальної жовчної протоки добре відчуваються на зонді, який вводиться в його просвіт при холедохотомії. За допомогою спеціального набору зондів різного діаметра можна відновити прохідність термінального відділу загальної жовчної протоки й великого дуоденального сосочка. Вільне проходження зонда N4, 5 (номер зонда відповідає діаметру його оливи в міліметрах) підтверджує відсутність стриктури термінального відділу холедоха.
Найбільший ступінь вірогідності виявлення каменів гепатикохоледоха може бути досягнута фіброхоледохоскопією. Для цього через холедохотомічний отвір вводять спеціальний гнучкий оптичний прилад - фіброхоледохоскоп (зовнішній діаметр робочої частини апарата 5-6 мм) і оглядають просвіт жовчовивідних шляхів, вводячи в їхній просвіт стерильний ізотонічний розчин хлориду натрію. За допомогою цього приладу можна оглянути правий і лівий печінкові протоки, весь гепатикохоледох, включаючи й великий дуоденальний сосочок. Крім каменів, стриктур загальної жовчної протоки, можна виявити макроскопічно ознаки холангіту: гіперемію, набряклість, фібринозні нальоти або виразки слизової оболонки протоків в залежності від характеру запальних змін (катаральний, гнійний холангіт). При наявності пухлини в просвіті жовчних шляхів можна взяти біопсію.
Застосування оптимальних методів дослідження жовчовивідних шляхів дозволяє скласти правильне уявлення про характер наявних в них змін, що впливає подальшу оперативну тактику. При холедохолітіазі необхідно виконання супрадуоденальної холедохотомії, видалення каменів спеціальними щипцями, вікончастими зажимами, зондом Фогарті. Після видалення каменів необхідно переконатися в адекватності проведеної процедури - чи всі камені, що були, вилучені. Для цієї мети найбільше інформативні холангіографія, холангіоскопія і особливо - фіброхоледохоскопія. Якщо хірург впевнений, що всі камені вилучені й збережена прохідність жовчних шляхів, а також немає явищ холангіту, хірургічне втручання може бути завершене "глухим" швом загальної жовчної протоки. Однак така тактика можлива далеко не завжди, якщо буде мати місце підтікання жовчі між швами. Передумовою до підтікання жовчі є жовчна гіпертензія, що неминуче виникає після маніпуляцій на загальній жовчній протоці. От чому більш доцільно операцію завершувати тимчасовим зовнішнім дренуванням загальної жовчної протоки через куксу міхурової протоки або через холедохотомічний отвір.
Якщо в просвіт великого дуоденального сосочка вклинений камінь, видалення його через холедохотомічний отвір, як правило, неможливе, тому прибігають до дуоденотомії й розсіченню дуоденального сосочка, що дозволяє витягти камінь. Вклинення каменю часто поєднується зі стриктурою великого дуоденального сосочка й термінального відділу загальної жовчної протоки. При невеликих обмежених стриктурах оптимальною операцією являється папілосфінктеротомія з папілосфінктеропластикою.
ПУХЛИНИ ЖОВЧНОГО МІХУРА Й ЖОВЧНИХ ПРОТОКІВ.
Доброякісні пухлини жовчного міхура (папіломи, фіброми, міоми, аденоми) не мають специфічної клінічної картини, їх виявляють при холецистектомії з приводу калькульозного холециститу або на розтині. Ці пухлини нерідко поєднуються з жовчнокам’яною хворобою (особливо папіломи). До операції правильний діагноз можна поставити за допомогою ультразвукової діагностики. На відміну від каменю жовчного міхура при холецистографії дефект наповнення або ультразвукова структура не міняють свого положення при зміні положення тіла.
Рак жовчного міхура займає 6-е місце в структурі всіх злоякісних пухлин органів шлунково-кишкового тракту (2-8% від всіх злоякісних пухлин). Відзначається збільшення частоти захворюваності раком жовчного міхура серед населення розвинених країн, так само як і збільшення частоти жовчнокам'яної хвороби. Раком жовчного міхура хворіють частіше жінки старше 40 років, у яких і частіше спостерігається жовчнокам'яна хвороба. За деякими повідомленнями, рак жовчного міхура в 80-100% випадків поєднується з жовчнокам’яною хворобою. Очевидно, часта травматизація й хронічне запалення слизової оболонки жовчного міхура є пусковим моментом у дисплазії епітелію жовчного міхура. Рак жовчного міхура відрізняється швидким метастазуванням пухлини по лімфатичним шляхам і інфільтрацією прилеглих відділів печінки, що приводить до розвитку механічної жовтяниці. За гістологічною структурою найбільше часто зустрічаються аденокарцинома й скір, рідше - слизовий, солідний і низькодиференційований рак.
Клініка й діагностика: на ранніх стадіях протікання раку жовчного міхура безсимптомне або з ознаками калькульозного холециститу, так-як рак часто поєднаний із жовчнокам'яною хворобою. У більш пізніх стадіях також не вдається виявити патогномонічних симптомів захворювання і лише в фазі генералізації рака спостерігаються як загальні ознаки ракового процесу (слабість, стомлюваність, відсутність апетиту, схуднення, анемія й ін.), так і місцеві симптоми (збільшена горбиста печінка, асцит і механічна жовтяниця).
Холецистографія не має великої інформативності в діагностиці раку жовчного міхура, тому що й наявність дефекту наповнення і "відключений" жовчний міхур можуть бути отримані як при раку жовчного міхура, так і при калькульозному холециститі. Більше інформації може бути отримано при використанні ультразвукової діагностики, комп'ютерної томографії. Найбільше інформативний метод дослідження - лапароскопія, що дозволяє визначити розміри пухлини, границі її поширення, наявність віддалених метастазів, зробити прицільну біопсію.
Лікування: хірургічне. Радикальні операції вдається виконати в незначного числа хворих раком жовчного міхура (менш ніж в 30%). До радикальних операцій при раку жовчного міхура відносять холецистектомію з резекцією прилеглої ділянки печінки, рідше обсяг розширюється до сегментектомії або гемігепатектомії. Під час виконання радикальної операції необхідно видалити лімфатичні вузли по ходу печінково-дванадцятипалого зв'язки. Післяопераційна летальність досягає 35% Віддалені результати радикальних операцій погані, 5-річне виживання становить кілька відсотків.
Паліативні операції виконують при іноперабельному раці жовчного міхура з механічною жовтяницею. Використовують зовнішнє дренування жовчних проток або внутрішні біліодегестивні анастомози.
Доброякісні пухлини жовчних проток зустрічаються рідше. По гістологічній структурі виділяють аденоми, папіломи, міоми, ліпоми, аденофіброми й ін. Характерної клінічної картини ці пухлини не мають. Проявляються симптомами жовчної гіпертензії й обтурації жовчовивідних шляхів.
Доопераційна діагностика доброякісних пухлин надзвичайно складна, а диференціальний діагноз зі злоякісними утвореннями може бути проведений тільки інтраопераційно після холедохотомії або холедохоскопії із прицільною біопсією ділянки пухлини.
Лікування: видалення пухлини в межах здорових тканин з наступним зшиванням або пластикою протоків. Показанням до операції служить реальна можливість малігнізації пухлини, обтураційна жовтяниця.
Рак жовчних проток зустрічається рідко, але частіше, чим рак жовчного міхура. Пухлина може локалізуватися в будь-якому відділі позапечінкових жовчних протоків – від воріт печінки до термінального відділу загальної жовчної протоки. Макроскопічно виділяють екзофітну форму, коли пухлина росте в просвіт протоки й досить швидко викликає його обтурацію, і ендофітну, при якій проток рівномірно звужується на протязі, стінки його стають щільними, ригідними. Найбільше часті гістологічні типи раку позапечінкових жовчних протоків: аденокарцинома і скір. В 30% хворих відзначається поєднання з жовчнокам'яною хворобою. З особливостей перебігу раку жовчних шляхів слід зазначити його відносно повільний ріст і пізнє метастазування в реґіонарні лімфатичні вузли й печінку.
Клінічно рак жовчних проток виявляється при обтурації просвіту протоки й порушенні відтоку в жовчі у дванадцятипалу кишку. Основний симптом захворювання - механічна жовтяниця. Жовтушність шкірного покриву з'являється без передуючого больового нападу при раці жовчних проток на відміну від механічної жовтяниці, яка викликана холедохолітіазом. Швидко наростає інтенсивність жовтяниці, у деяких хворих вона носить інтермітуючий характер, що пов'язано з розпадом тканин пухлини і тимчасовим поліпшенням прохідності жовчних проток. У жовтяничній фазі захворювання приєднуються загальні симптоми ракового процесу (слабість, апатія, відсутність апетиту, схуднення, анемія й ін.), нерідко розвивається холангіт, що суттєво ускладнює перебіг хвороби.
При локалізації пухлини нижче впадання міхурової протоки в загальну печінкову протоку можна пальпувати збільшений, напружений, безболісний жовчний міхур (симптом Курвуаз’є). Печінка також трохи збільшена, доступна пальпації. При локалізації раку в правому або лівому печінковому протоку при збереженій прохідності загального печінкового протоку жовтяниця не розвивається, що ускладнює встановити правильний діагноз.
Діагностика: найбільш інформативними дослідженнями при раку жовчних протоків являються ультразвукова діагностика, черезшкірна черезпечінкова холангіографія, ретроградна панкреатохолангіографія, лапароскопічна пункція жовчного міхура з наступною холангіографією. Морфологічне підтвердження діагнозу можливе тільки під час операції після холедохотомії або холедохоскопії із прицільною біопсією пухлини. Особливі труднощі виникають при інфільтративному рості пухлини, коли доводиться висікати частину стінки протоки з наступним мікроскопічним вивченням декількох зрізів.
Лікування: хірургічне - висічення пухлини в межах здорових тканин з наступним зшиванням або пластикою протоки, або накладенням біліодегестивного анастомозу (з тонкою кишкою). При локалізації пухлини в термінальному відділі загальної жовчної протоки єдиною радикальною операцією являється панкреатодуоденальна резекція. Паліативні операції виконуються в запущених стадіях захворювання, вони спрямовані на ліквідацію механічної жовтяниці. Застосовують реканалізацію пухлини на транспечінковому дренажі, зовнішню холангіостомію, біліодегестивні анастомози.
Рак великого дуоденального сосочка спостерігається в 40% випадків злоякісного ураження панкреатодуоденальної зони. Пухлина може виходити з епітелію термінального відділу загальної жовчної протоки, дистального відділу протоки підшлункової залози із слизової оболонки дванадцятипалої кишки, яка вкриває великий дуоденальний сосочок. Гістологічно найчастіше виявляють аденокарциному й скір. Рак великого дуоденального сосочка росте відносно повільно й пізно дає метастази в реґіонарні лімфатичні вузли й віддалені органи.
Клініка й діагностика: на початку хвороби до розвитку механічної жовтяниці з'являються тупі ниючі болі в епігастральній області й правом підребер'ї. Пізніше на перше місце виступають симптоми обтурації жовчних шляхів: механічна жовтяниця, що супроводжується інтенсивним свербінням шкіри, збільшення в розмірах печінки, часто можна пальпувати збільшений безболісний жовчний міхур, нерідко розвивається холангіт. На жовтяничній стадії хвороби болючі відчуття в більшості хворих відсутні або виражені незначно, швидко проявляються загальні симптоми ракового процесу, інтоксикація, кахексія, що пов'язано з порушенням надходження в просвіт кишечника жовчі й панкреатичного соку, необхідних для гідролізу жирів і білків. У зв'язку з порушенням білковосинтетичної функції печінки виникають холемічні кровотечі. Порушується всмоктування жиророзчинних вітамінів.
Лікування: на ранніх стадіях хвороби, коли пухлина невеликих розмірів (до 2-2,5 см), не проростає всі шари стінки дванадцятипалої кишки, не інфільтрує голівку підшлункової залози й не дає реґіонарних і віддалених метастазів, виконують операцію папілектомії. При цьому пухлину висікають в межах здорових тканин разом з термінальним відділом загальної жовчної протоки, протоки підшлункової залози й прилеглих ділянок задньої стінки дванадцятипалої кишки. Потім вшивається загальний жовчний проток, проток підшлункової залози в задню стінку дванадцятипалої кишки. При інвазії пухлини в навколишні тканини виконують панкреатодуоденальну резекцію. У запущених стадіях хвороби при загальному важкому стані хворих виконують паліативні операції - біліодегестивні анастомози - холецистоєюностомію, холедохоєюностомію. П'ятирічна виживання при радикальних операціях складає близько 5-8%.
ЖОВТЯНИЦЯ.
Жовтяницею називають фарбування шкіри й слизуватих оболонок, склер у жовтуватий колір внаслідок нагромадження в тканинах надлишкової кількості білірубіна. Рівень білірубіна в крові при цьому підвищений. Жовтяниця є клінічним синдромом, характерним для ряду захворювань внутрішніх органів. Практичному лікареві надзвичайно важливо знати основні причини виникнення жовтяниці, особливості клінічного перебігу й діагностики різних видів жовтяниць.
Залежно від причини підвищення рівня білірубіна в крові виділяють три основних типи жовтяниць.
Гемолітична (надпечінкова) жовтяниця виникає в результаті інтенсивного розпаду еритроцитів і надмірного вироблення непрямого білірубіна Ці явища виникають при гіперфункції клітин ретикулоендотеліальної системи (насамперед селезінки), при первинному й вторинному гиперспленізмі. Типовим прикладом можуть служити різні гемолітичні анемії При цьому утворення непрямого білірубіна настільки велике, що печінка не встигає перетворити його у зв'язаний (прямий) білірубін. Причинами гемолітичної жовтяниці можуть бути також різні фактори, які ведуть до гемолізу: гемолітичні отрути, всмоктування в кров продуктів розпаду великих гематом.
Паренхіматозна (печінкова) жовтяниця розвивається в результаті ушкодження гепатоцитів, здатність яких зв'язувати вільний білірубін крові зменшується. При цьому прямий білірубін, що утворився, лише частково надходить у жовчні капіляри, а більша його частини вертається назад у кров'яне русло. Найбільш частими причинами паренхіматозних жовтяниць є вірусний гепатит, лептоспіроз (хвороба Васильєва - Вейля), цироз печінки, отруєння деякими видами токсинів (чотирьох хлористий вуглець, тетрахлоретан, з'єднання миш'яку, фосфору й ін.).
Механічна (підпечінкова, обтураційна) жовтяниця розвивається в результаті часткової або повної непрохідності жовчовивідних шляхів з порушенням пасажу жовчі в кишечник. Механічна жовтяниця частіше зумовлена холедохолітіазом, стриктурою великого дуоденального сосочка, пухлиною голівки підшлункової залози і жовчовивідних шляхів.
На практиці легше всього поставити діагноз гемолітичної жовтяниці. При диференціальній діагностиці паренхіматозної й механічної жовтяниці виникають досить значні трудності.
При гемолітичній жовтяницям шкірний покрив набуває лимонно-жовте забарвлення, жовтяниця виражена помірно, свербіння шкіри немає. При вираженій анемії можна визначити деяку блідість шкірного покриву й слизових оболонок на тлі наявної жовтяниці. Печінка нормальних розмірів або трохи збільшена. Селезінка помірно збільшена. При деяких видах вторинного гиперспленізму може бути виявлена виражена спленомегалія. Сеча має темний колір за рахунок підвищеної концентрації уробіліногена й стеркобіліногена. Реакція сечі на білірубін негативна. Кал інтенсивно темно-бурого кольору, концентрація стеркобіліну в ньому різко підвищена. В аналізах крові підвищення рівня непрямого білірубіна, концентрація прямого білірубіна не підвищена. Анемія, як правило, помірно виражена, ретикулоцитоз. ШОЕ підвищена. Печінкові проби, холестерин крові в межах норми. Рівень сироваткового заліза крові підвищений.
При паренхіматозних жовтяницях шкірний покрив шафраново-жовтого кольору з рубіновим відтінком. Шкірна сверблячка виражена незначно. Такий характер жовтяниць відзначають тільки на ранніх стадіях її розвитку, а на 3-4 тиж. і дальше фарбування шкіри набуває жовтувато-зеленуватий відтінок внаслідок нагромадження в тканинах білівердіну. Печінка збільшена й ущільнена, болюча (при
вірусному гепатиті, холангіті), може бути й зменшена, безболісна при пальпації (при цирозі печінки). Селезінка в більшості хворих доступна для пальпації. Доступна пальпації збільшена селезінка майже напевно дозволяє виключити механічний характер жовтяниці. Нерідко при паренхіматозній жовтяниці, зумовленої цирозом печінки, з’являються симптоми портальної гіпертензії (варикозне розширення вен стравоходу, гемороїдальні кровотечі, розширення підшкірних вен передньої черевної стінки). В аналізах крові визначають збільшення ШОЕ, підвищення рівня прямого й непрямого білірубіна, холестерин, як правило, не підвищений. Рівень заліза сироватки крові в нормі або дещо підвищений, концентрація протромбіну знижена. Рівень трансаміназ крові підвищений, особливо значно при паренхіматозній жовтяниці, зумовленої вірусним гепатитом. У сечі реакції на присутність уробіліну й уробіліногена різко підвищена. Білірубінурія має перемежований характер. При важких ураженнях печінкової паренхіми немає білірубінурії. Функціональні проби печінки мають важливе диференційно-діагностичне значення тільки на ранніх стадіях розвитку жовтяниці. При механічних жовтяницях тривалістю більше 4 тиж. за рахунок вторинного ушкодження гепатоцитів функціональні проби змінюються так само, як і при паренхіматозній жовтяниці.
При механічних жовтяницях шкірний покрив набуває жовтувато-зелене фарбування, а при пухлинах - характерний землистий відтінок. При дуже тривалій механічній жовтяниці шкірний покрив набуває чорнувато-бронзове фарбування. При обтураційній жовтяниці, зумовленої жовчнокам’яною хворобою, на початку захворювання з’являються характерні приступи болю (печінкова колька. При пухлинах панкреатодуоденальної зони жовтяниця з'являється без відчуття болі. Свербіння шкіри виражене, особливо при високому рівні білірубінемії. Печінка в більшості хворих не збільшена. У половини хворих з пухлинами панкреатодуоденальної зони виявляють позитивний симптом Курвуаз’є. Селезінка при механічній жовтяниці не збільшена, не пальпується, лімфатичні вузли не збільшені. Випорожнення мають світле забарвлення, а при повній непрохідності жовчних шляхів (частіше викликане пухлиною) ахолічне. Сеча здобуває темного забарвлення (кольору пива). В аналізі крові відзначається збільшення ШОЕ, лейкоцитоз (при гострому холециститі в поєднанні з холедохолітіазом). Концентрація прямого й непрямого білірубіна в крові різко підвищена. При холедохолітіазі, особливо при так званих "вентильних" каменях, білірубінемія носить ремітуючий характер, білірубінурія й уробілінурія мають перемежований характер. При пухлинах, які визвали повну непрохідність жовчовивідних шляхів, уробілінурія відсутня при збереженні білірубінурії. Рівень холестерину в крові підвищений, концентрація сироваткового заліза в нормі або навіть трохи знижена. Трансамінази крові помірно збільшені, а при тривалій жовтяниці можуть зростати більш значно.
Відомо, що жовтяниця викликає виражені порушення обміну речовин і перед усім білкового, вуглеводного, жирового обміну, обміну вітамінів, порушується система згортання крові, нерідко супроводжується холангітом. Внаслідок цього в передопераційному періоді під час обстеження хворого необхідно проводити комплекс заходів, спрямований на нормалізацію порушених функцій організму, на боротьбу з холангітом, геморагічними розладами, зумовленими порушеннями що системи згортання крові. Ретельна передопераційна підготовка хворих з жовтяницею дозволяє виконати хірургічне втручання в більше безпечних умовах і зменшити частоту післяопераційних ускладнень.
ПОСТХОЛЕЦИСТЕКТОМІЧНИЙ СИНДРОМ
У переважної більшості хворих жовчнокам'яною хворобою хірургічне лікування приведе до видужання і повного відновлення працездатності. Але у частини хворих (25%) зберігаються деякі симптоми хвороби, які були в них до операції або з'являються нові скарги. Причини цього досить різноманітні, але тим не менш даний стан хворих, які перенесли холецистектомію, поєднують сукупним поняттям “постхолецистектомічний синдром”. Сам термін невдалий, тому що далеко не завжди видалення жовчного міхура служить причиною розвитку хворобливого стану хворого. Основними умовами розвитку так званого постхолецистектомічного синдрому вважають: 1) хвороби органів шлунково-кишкового тракту: хронічний гастрит, виразкова хвороба шлунка й дванадцятипалої кишки, грижі стравохідного отвору діафрагми, хронічний коліт, рефлюкс-езофагит; 2) органічне ураження жовчних шляхів: залишені при холецистектомії камені в жовчних протоках (так звані "забуті камені"), стриктура великого дуоденального сосочка або термінального відділу холедоха, довга кукса міхурової протоки або навіть залишена частина жовчного міхура, де знову можуть утворюватися камені, ятрогенні пошкодження гепатикохоледоху з наступним розвитком рубцевої стриктури; 3) захворювання органів гепатопанкреатодуоденальної зони: хронічний гепатит, панкреатит, діскенезія жовчних протоків, перихоледохіальний лімфаденіт. Лише причини другої групи можна прямо або опосередковано пов’язати з виконаною раніше холецистектомією, інші причини пов'язані з дефектами доопераційного обстеження хворих, а також з захворюваннями системи органів травлення, які діагностовано невчасно.
На сьогоднішній час йде перегляд терміну “постхолецистектомічний синдром”. Під цим терміном слід розуміти тільки дисфункцію сфінктеру Оді, обумовлену порушенням його скорочувальної функції, яка спричиняє перепону нормальному відтоку жовчі і панкреатичного секрету у ДПК при відсутності органічної патології.
Клінічні прояви дисфункції сфінктеру Оді залежать, у першу чергу, від залучення в процес тієї чи іншої структури. При ізольованій дисфункції сфінктера холедоха розвиваються біліарні болі, при переважному залученні в процес сфінктера панкреатичної протоки – панкреатичний біль, а при патології загального сфінктера – поєднаний біліарно-панкреатичний. Біль носить рецидивуючий характер тривалістю 20 і більше хвилин, який повторюється протягом 3 і більше місяців. В залежності від типу болі остання локалізується в епігастральній області і правому підребер’ї з іррадіацією у спину і праву лопатку при біліарному типі, в лівому підребер’ї з іррадіацією у спину – при панкреатичному, мають оперізуючий характер – при поєднаній.
У виявленні причин, які привели до розвитку постхолецистектомічного синдрому, допомагає ретельно зібраний анамнез захворювання, дані інструментальних методів дослідження органів травної системи (УЗД, білісцинтіграфія, ЕРХПГ). “Золотим стандартом”, який підтверджує дисфункцію сфінктера Оді, є манометрія з канюлюванням як холедоха, так і панкреатичного протоку з проведенням манометрії їх сфінктерів, що дозволяє виділити переважно біліарний або панкреатичний тип розладів, а також встановити етіологію рецидивуючих панкреатитів у хворих, які перенесли холецистектомію.
При виявленні органічних уражень жовчних проток хворим показана повторна операція. Характер операції залежить від конкретної причини, що викликала постхолецистектомічний синдром. Як правило, повторні операції на жовчних шляхах складні й травматичні, вимагають високої кваліфікації хірурга. При довгій куксі міхурової протоки або залишенні частини жовчного міхура роблять їх ререзекцію, при холедохолітіазі й стенозі великого дуоденального сосочка виконують ті ж операції, що й при ускладненому холециститі. При протяжних посттравматичних стриктурах позапечінкових жовчних шляхів виконують накладення біліодегестивних анастомозів із дванадцятипалою або худою кишкою.
У профілактиці постхолецистектомічного синдрому провідна роль належить ретельному обстеженню хворих до операції з виявленням супутніх захворювань органів травної системи, а також ретельному плануванні об’єму операції при жовчнокам'яній хворобі з дослідженням, при необхідності, стану позапечінкових жовчних шляхів інтраопераційно.
Мета лікування – відновити нормальне поступлення жовчі і панкреатичного секрету з біліарних і панкреатичних шляхів у ДПК. Задачі лікування: нормалізувати хімічний склад жовчі; відновити прохідність сфінктеру Оді; відновити нормальний склад кишкової мікрофлори; нормалізувати процеси травлення і моторику тонкої кишки для профілактики дуоденальної гіпертензії.
Медикаментозне лікування направлене на зняття спазму гладкої мускулатури сфінктеру Оді. Використовують спазмолітики: но-шпа, Дуспаталін (мебеверин), гімікромон (одестон). Для зменшення дуоденальної гіпертензії, механізмом розвитку якої є надмірний вміст рідини і газу в просвіті ДПК у результаті бродильно-гнилосних процесів, зумовлений мікробною контамінацією, проводять курси антибактеріальної терапії: бісептол, ципрофлоксацин, метронідазол, інтетрікс. Одночасно призначають пребіотики: біфіформ, хілак-форте, канадський йогурт. Тривалість лікування становить 5-7 днів. Також доцільне використання ферментних препаратів: мезим-форте, креон, пангрол, фестал, ензистал. Для усунення печінково-клітинної дисхолії і нормалізації зовнішньосекреторної функції печінки застосовують препарати УДКХ і ХДКХ: урсофальк, хенофальк, літофальк. Також призначають гепатопротектори: гепабене, ессенціале, галстена. Рекомендоване санаторно-курортне лікування з призначенням мінеральних вод слабкої мінералізації: «Нафтуся», «Моршинська».
Література:
1. Внутрипеченочный литиаз” (обзор литературы). „Анналы хирургической гепатологии” 2006, т.11, №2, с. 100-104.
2. Ахмедов А.М., Огилов У.Б., Мирходнаев И.А. и др. „Лечение эхиннококоза печени”. „Анналы хирургической гепатологии” 2002 т7, №2, с.35-38.
3. Березнинский Я.С., Захараш М.П., Мішалов М.П., Мішалов В.П.”Хірургія” 2007, т.2, -628с.
4. Брицкая Н.Н.-”Современные аспекты использования миниинвазивных методов декомпресии билиарной системы у больных механической желтухой”. Врачебная тактика 2006, №3, С. 55-59.
5. Григорьев П.Я., Солуянова И.П., Яковенко А.В. Желчекаменная болезнь и последствия холецистэктомии: диагностика, лечение и профилактика // Лечащий врач. – 2002. – №6. – С. 26-32.
6. Земсков В.С., „Стандарты (протоколы) диагностики и лечения заболеваний желчевыводящих путей”, Киев -2000-27с.
7. Лажин К.В., Пауткин Ю.Ф. „Специальные методы исследования желчных путей” (учебное пособие), Москва, 1989-88гг.
 2015-08-12
2015-08-12 4134
4134






