| Возрастная группа | >95-й центили, мм рт.ст. | >99-й центили, мм рт.ст. |
| Новорожденные 7дн 3— 30 дн Дети <2 лет 3—5 лет 6 — 9 лет 10— 12 лет Подростки 13— 15 лет Юноши и девушки 16— 18 лет | АД сист. >96 АД сист. >104 АД сист>112 АД диаст.>74 АД сист.>116 АДдиаст.>76. АД сист.>122 АД диаст.>78 АД сист. > 126 АД диаст.>82 АД сист. > 136 АД диаст.>86 АД сист. > 142 АД диаст>92 | АД сист. >106 АД сист.>110 АД сист.>118 АД диаст.>82 АД сист. > 124 АД диаст.>84 АД сист. > 130 АД диаст.>86 АД си ст. > 134 АД диаст>90 АД сист.>144 АД диаст.>92 АД сист>150 АД диаст>98 |
В пубертатном периоде высокая частота артериальных гипертензии обусловлена прежде всего гормональной перестройкой, при которой большое значение имеет увеличение продукции адреналина и альдостерона. Сохраняют свое значение в генезе гипертензии болезни почек, эндокринной системы и т.д.
В большинстве случаев повышение АД у детей выявляется случайно, и необходимы поиски основного заболевания, приведшего к гипертензии. У детей школьного (в препубертатном и пубертатном) возраста артериальная гипертензия чаще встречается при вегетативно-сосудистой дистонии. Обычно у этих детей выражена эмоциональная лабильность, они предъявляют много жалоб: на плохое самочувствие, раздражительность, легкую утомляемость, боли в области сердца, головные боли и т.д. При объективном обследовании выявляются тахикардия, резистентный верхушечный толчок, прослушивается функциональный шум, иногда акцент II тона над аортой. Артериальное давление превышает возрастную норму (95-ю центиль). У детей раннего возраста артериальная гипертензия чаще протекает бессимптомно. Реже она проявляется задержкой физического развития, признаками сердечной недостаточности, одышкой, рвотой, повышенной или пониженной возбудимостью, судорогами.
Первичную артериальную гипертензию необходимо дифференцировать с заболеваниями, при которых повышение АД является ведущим симптомом (вторичные гипертензии) — почечной, эндокринной, нейрогенной и сердечно-сосудистой гипертензией.
Почечная гипертензия — в детском возрасте наиболее частая форма вторичной гипертензии. Среди ее причин различаются преренальные (стеноз одной или обеих почечных артерий, компрессия одной из почечных артерий опухолью, гематомой, воспалительным процессом, тяжелый стеноз перешейка аорты, синдром Гольдблатта — тяжелая гипертензия при одно- или двусторонней аномалии почечных артерий с гиперальдостеронизмом и гипокалиемией), ренальные (пороки развития почек, хронический и острый гломерулонефрит, острый и хронический пиелонефрит, ГУС, диабетический гломерулосклероз и др.) и постренальные нарушения, сопровождающиеся затруднением оттока мочи и ее задержкой. Диагноз вазоренальной гипертензии можно заподозрить по стабильной гипертензии с преимущественным повышением диастолического давления, резистен-тности к медикаментозной терапии. При физикальном исследовании может быть выявлен систолический шум над областью отхождения почечных артерий. Диагноз подтверждается данными ангиографии почечных артерий, выявляющими характер и степень поражения почечных артерий, аорты и ее ветвей. При сонографии обнаруживаются уменьшение размеров почки на стороне поражения почечных артерий и некоторое расширение чашечно-лоханочной системы.
Диагноз паренхиматозных заболеваний почек устанавливается по мочевому синдрому. В диагностике помогают биопсия почек, сонография, экскреторная урография.
Артериальная гипертензия эндокринного генеза наблюдается при феохромоцитоме, синдроме Иценко-Кушинга, адреногенитальном синдроме с гипертензией, первичном альдостеронизме (синдроме Конна), синдроме Бартера, гипертиреозе.
Гиперальдостеронизм — повышенная секреция альдостерона — может быть обусловлен первичным поражением надпочечников (первичный Гиперальдостеронизм — синдром Конна) или факторами, активирующими ренин-ангиотензинную систему (вторичный Гиперальдостеронизм).
Синдром К о н н а вызывается адьдостеронпродуцирую-щей опухолью — аденомой клубочковой зоны или гиперплазией коры надпочечников. В детском возрасте прежде всего следует думать о вторичном гиперальдостеронизме (стеноз почечной артерии, заболевания почек, адреногенитальный синдром). Характерными признаками синдрома Конна являются артериальная гипертензия с гипокалиемией. У больных резко повышено АД, что сопровождается головной болью, головокружением, нарушением зрения. Хроническая гипокалиемия проявляется адинамией (утомляемость, дискомфорт, мышечная слабость, периодические параличи), канальцевой нефропатией (полиурия, никтурия, полидипсия). Диагноз подтверждается высоким уровнем альдостерона и низкой рениновой активностью. При вторичном гиперальдостеронизме уровень ренина в плазме повышен. При адреногенитальном синдроме могут также встречаться «минералокортикоидные» формы гипертонии, но они являются «дексаметазонзависимыми».
Гипертензия при синдроме Конна диагностируется по гипо-калиемии, обусловливающей хронические поносы с общей адинамией вплоть до периодических параличей. Другие симптомы — гипернатриемия и гиперхлоремия, замедление роста. Повышенное выделение альдостерона с мочой подтверждает диагноз.
Синдром Бартера— гиперплазия юкстагломерулярного аппарата — также характеризуется гиперальдостеронизмом (вторичный гиперальдостеронизм), который нормализуется под влиянием препаратов, тормозящих синтез простагландинов (индометацин).
Гиперкортицизм (синдром Иценко-Кушинга и болезнь Иценко-Кушинга) — синдром, развивающийся в результате гиперфункции коры надпочечников, проявляющийся атипичным ожирением («буйволово» ожирение), артериальной гипертензией, остеопорозом, гипергликемией. Причинами гиперфункции могут быть: изменения в гипоталамусе (болезнь Иценко-Кушинга); базофильная аденома передней доли гипофиза; опухоли коры надпочечников (аденома, рак) и другие опухоли АПУД-системы, продуцирующие полипептиды, по строению и действию близкие к АКТГ; длительный прием глюкокоргикоидов (синдром Иценко-Кушинга). Клиническими симптомами повышенной секреции глюкокортикоидов являются: ожирение, замедленный рост, остеопороз, поли-цитемия, снижение толерантности к углеводам. На коже живота, плеч, бедер появляются синюшно-багрового цвета полосы растяжения (стрии). Избыточный синтез андрогенов вызывает гир-сутизм, вирилизацию (преждевременное оволосение по мужскому типу), появляются угри. Следствием повышенной секреции альдостерона является высокое АД, которое приводит к изменению сосудов глазного дна, почек, нарушению мозгового кровообращения, гипернатриемии и гиперхлоремии. Вследствие гипокалиемии появляются миокардиодистрофические изменения на ЭКГ, нарастает общая мышечная слабость. Диагноз основывается на характерных клинических признаках и лабораторных данных: высокий уровень кортизола и альдостерона в сыворотке крови и повышенное выведение их с мочой; положительный тест с дексаметазоном, метапироном, основанный на подавлении продукции АКТГ. С диагностической целью используются краниограмма, ЭЭГ и ЭхоЭГ, компьютерная томография, эхография, ангиография, ЯМР.
Феохромоцитома — опухоль, секретирующая катехо-ламины (адреналин, норадреналин) и происходящая из хромаф-финных клеток. Чаще источником ее служит мозговое вещество надпочечников, реже — абдоминальная симпатическая цепочка на уровне нижней брыжеечной артерии или ее бифуркации и другие симпатические ганглии. Часто это наследственное заболевание с аутосомно-доминантным типом наследования, нередко ассоциируется с другими синдромами и опухолями (синдром Сиппла, множественный эндокринный аденоматоз, нейромы, ганглионейроматоз и др.). Для феохромоцитомы характерны приступообразные гипертонические кризы, в момент приступа — бледность, тошнота, рвота, боли в животе, могут быть поли-урия и полидипсия. Подтверждается диагноз повышенным уровнем катехоламинов в плазме крови, повышенной экскрецией их и их конечных продуктов с мочой (в норме за сутки выделяется 11—76 нмоль адреналина, 47—236 нмоль норадрена-лина, 15—45 мкмоль ванилил-миндальной кислоты). Топический диагноз устанавливается с помощью ангиографии, ЯМР, эхографии и компьютерной томографии.
Диффузный токсический зоб (ДТ3, болезнь Греивса, базедова болезнь) — органоспецифическое аутоиммунное заболевание, проявляющееся повышением продукции тиреоидных гормонов щитовидной железой. Клиническая картина заболевания характеризуется синдромами поражения нервной, сердечно-сосудистой систем, желудочно-кишечного тракта, глазными симптомами, увеличением щитовидной железы. Изменения со стороны нервной системы проявляются жалобами на плохой сон и быструю утомляемость, вегетативными сдвигами (преобладание симпатоадреналовой системы) — потливостью, чувством жара, повышением температуры до суб-фебрильных цифр, тремором пальцев рук, век, языка, повышенной возбудимостью, неустойчивым настроением. Тахикардия является ранним и постоянным признаком заболевания, сохраняется во время сна, нарастает параллельно тяжести заболевания, пульс высокий и быстрый, систолическое АД повышено, диастолическое снижено, тоны сердца усилены, над сердцем прослушивается систолический шум. Синдром желудочно-кишечных расстройств характеризуется «волчьим» аппетитом, не сопровождающимся прибавкой массы тела (напротив, ребенок худеет), появлением жажды, дисфункцией желудочно-кишечного тракта (дискинезия желчных путей, гастроптоз, пи-лородуоденоспазм, поносы), увеличением печени.
Офтальмопатия в настоящее время рассматривается как самостоятельное аутоиммунное заболевание с поражением рет-робульбарных тканей и глазодвигательных мышц специфическими антителами и выявляется у 60—70 % детей с ДТЗ. Диагноз устанавливается без особых затруднений при наличии типичных симптомов: экзофтальм, увеличение щитовидной железы, изменение поведения, жалобы на сердцебиение и тахикардию, похудание и др. Уровни тиреоидных гормонов в крови повышены: Т3 более 4,0 нмоль/л, Т4 более 200 нмоль/л. Также повышены уровни тиреоглобулина и тиреоидстимулирующих иммуноглобулинов, коррелирующие со степенью тяжести заболевания. Меньшее значение в диагностике ДТЗ имеют гипохолестеринемия, гиполипидемия, лимфоцитоз, нарушения углеводного обмена по диабетическому типу, изменения ЭКГ.
Сердечно-сосудистая гипертензия. Стеноз перешейка аорты как причина гипертензии легко диагностируется по повышению АД на верхних конечностях, в то время как на ногах пульс малый или отсутствует и артериальное давление снижено. Диагноз подтверждается сонографией с допплерогра-фией. Открытый артериальный прото к (боталлов) сопровождается повышением АД из-за увеличения минутного объема крови. Диагноз подтверждается наличием систолоди-астолического шума над основанием сердца, сонографией с доп-плерографией. При недостаточности аортального клапана имеют место повышение только систолического давления с соответствующим увеличением амплитуды и скорый пульс. Диастолический шум над основанием сердца или в точке Боткина-Эрба подтверждает диагноз, как и сонография с допплерографией.
Повышение АД при поражении мозга (энцефалите, травме мозга, опухоли) никогда не бывает единственным симптомом и поэтому не представляет диагностической проблемы.
Гипертензия как один из симптомов отравления (ртутью, таллием, мышьяком), после исключения наиболее частых причин повышения АД, диагностируется по экскреции с мочой или уровню в крови соответствующих металлов.
Артериальные гипотензии (АГипо). АГипо — понижение АД, систолического и (или) диастолического за пределы возрастной нормы. У детей — ниже 5-й центили. Кратковременное и умеренное понижение АД у здоровых детей связано с естественными колебаниями его в зависимости от положения тела, суточного биоритма (с наибольшим снижением в предутренние часы); АД понижается после еды, физического и психического утомления, пребывания в душном помещении и т.д. При нарушениях равновесия в активности нейроэндокринных систем регуляции сосудистого тонуса возникают отклонения в уровне АД в большей степени в сторону его снижения. Понижение артериального давления у детей наблюдается при многочисленных состояниях. Различаются физиологическая и патологическая АГипо.
Физиологическая артериальная гипотензия — изолированное снижение АД, которое не сопровождается жалобами и снижением работоспособности ребенка. Она может наблюдаться у спортсменов высокого класса, при адаптации организма к условиям высокогорья, тропическому климату. Физиологическая гипотензия может быть лабильной или транзиторной. При низком АД без других проявлений нужно иметь в виду и артериальную гипотензию, являющуюся конституциональной особенностью у детей с подчеркнутой парасимпатикотонией.
Патологическая артериальная гипотензия (первичная артериальная гипотензия, нейроциркуляторная гипотензия) встречается у 4—10 % детей. Может протекать в виде гипотензии с обратимым или стойким (гипотоническая болезнь) течением, с ортостати-ческим синдромом. Симптоматическая гипотензия может быть острой, хронической.
Первичная артериальная гипотензия (ПАГипо) — мультифакториальная патология, в развитии которой ведущее значение имеют наследственная предрасположенность, а также экзогенные и эндогенные факторы, способствующие ее реализации. Из других причин следует назвать перинатальную патологию, очаги хронической инфекции, высокий инфекционный индекс (группа часто и длительно болеющих детей), психогении, гиподинамию, нарушение режима дня, умственное переутомление. Клинические проявления ПАГипо вариабельны и многообразны. Большинство жалоб объединяется в гипотонические симптомокомплексы: церебральный, общеневротический, сердечно-сосудистый и желудочно-кишечный. Дети с ПАГипо эмоционально лабильны, что проявляется повышенной обидчивостью, плаксивостью, быстрой сменой настроения, утомляемостью, общей слабостью. Они часто жалуются на головную боль (чаще во второй половине дня) давящего, ноющего характера. Каждый второй ребенок жалуется на головокружение — в основном после сна, при резкой перемене положения тела, продолжительных перерывах в приеме пищи. Кратковременная боль в области сердца, ноющая, реже — колющая, наблюдается при физической нагрузке или общем утомлении. Разнообразие изменений сердечного выброса и периферического сосудистого сопротивления объясняет наличие 3 гемодинамических форм — сердечной, сосудистой и смешанной, — регистрируемых при первичной ПАГипо у детей. Обилие жалоб церебрального характера обусловлено нарушениями мозгового кровотока в виде ан-гиогипотонического, ангиоспастического и смешанного синдромов, в том числе затруднением оттока крови из полости черепа.
Для ортостатической АГипо типична потеря сознания в вертикальном положении, если не происходит учащение пульса (асимпатикотония), что наблюдается при тяжелой органной или системной патологии (II тип АГипо). Чаще встречается I тип АГипо — менее тяжелое проявление ортостатической гипотен-зии (симптоматика нарушений в ортостазе возникает только при вставании, развивается быстро, сразу при перемене положения, возможны слабость, головокружение с потерей сознания).
Необходимость своевременной диагностики первичной артериальной ги-потензии у детей объясняется следующими факторами:
1) артериальная гипотензия среди прочих функциональных расстройств сердечно-сосудистой системы является самой распространенной причиной снижения физической и умственной работоспособности, требующей коррекции;
2) синдром гипотензии включает в себя отклонения не только со стороны сердечно-сосудистой, но и других систем: нервной, желудочно-кишечного тракта, почек, психоэмоциональной сферы и др.;
3) среди детей с артериальной гипотензией имеется контингент с угрозой дальнейшего развития гипотонической и гипертонической болезней, а также ишемической болезни сердца;
4) психоневрологические особенности детей с артериальной гипотензией требуют пристального внимания педиатра, своевременной консультации психоневролога с целью соответствующей коррекции.
К симптоматическим артериальным гипотензия м относятся гипотензии у больных с эндокринной патологией (гипотиреозом, болезнью Аддисона, гипофизарной кахексией Симмондса, гиперинсулинизмом (гипогликемией), нефрологической патологией, некоторыми врожденными пороками сердца. Симптоматическая гипотензия может быть острой (шок, сердечная недостаточность), а также возникать как побочное явление на фоне медикаментозной терапии. Из сердечно-сосудистых заболеваний артериальная гипотензия наблюдается при стенозе митрального клапана, аортальном стенозе, сердечной недостаточности, что связано с малым систолическим объемом сердца. Некоторое понижение АД обнаруживается при гипотиреозе (характерное выражение лица, микседема-тозный отек кожи, задержка умственного развития и др.), болезни Дауна, болезни Аддисона (постепенное развитие слабости с тошнотой и рвотой, темная пигментация кожи и слизистых оболочек, понижение основного обмена и др.).
СЕМИОТИКА НАРУШЕНИЙ СЕРДЕЧНОГО РИТМА. Аритмии — это любой сердечный ритм, отличающийся от нормального синусового ритма изменениями частоты, регулярности, источника возбуждения сердца, нарушением проводимости. Аритмии разнообразны по происхождению, механизму развития, встречаются во всех возрастных группах, что во многом определяет трудности диагностики и лечебной тактики.
Все причины нарушения ритма и проводимости можно разделить на кардиальные, экстракардиальные и сочетанные. К кар-диальным причинам относятся органические заболевания сердца (кардиты, кардиомиопатии, кардиомиодистрофии, врожденные и приобретенные пороки сердца); к экстракардиальным — нарушения иннервации сердца при повреждении ЦНС и вегетативной нервной системы, наследственно детерминированная неполноценность вегетативной регуляции, гуморальное воздействие, психогенные расстройства; к сочетанным — поражение миокарда и возникновение импульсов, идущих к ЦНС из зоны поражения. К возникновению аритмий приводит нарушение условий формирования возбуждения и его проведения в сердце.
Современная классификация механизмов аритмий предусматривает выделение аритмий, связанных с нарушением процессов образования импульсов, проведения возбуждения, и комбинированных аритмий.
Аритмии, вызванные нарушением образования импульсов. Наиболее часто встречающимся нарушением ритма, связанным с нарушением образования импульса, является экстрасисто-л и я — преждевременное сокращение всего сердца или какого-нибудь его отдела по отношению к основному водителю ритма.
Экстрасистолы могут быть синусовыми, предсердными, из АВ-соединения и желудочковыми. Анализ различных характеристик экстрасистолического комплекса позволяет разграничить экстрасистолы по топике. Значительно измененный — расширенный и деформированный — комплекс QRS позволяет диагностировать желудочковую экстрасистолу. Для желудочковых экстрасистол характерны следующие признаки:
1) широкий, необычной конфигурации комплекс QRS, появляющийся раньше очередного сокращения желудочков;
2) электрические оси комплекса QRS и зубца Т могут быть противоположно направленными;
3) обычно отмечается полная компенсаторная пауза.
Если комплекс QRS не изменен, ставится диагноз суправен-трикулярной экстрасистолы. При расположении измененного (деформация или отрицательная инверсия) зубца Р перед комплексом QRS экстрасистолы, укорочении интервала Р— Q (P—R) ставится диагноз предсердной экстрасистолы. Комплекс QRS может быть нормальным или аберрантным. Интервал между предсердной экстрасистолой и следующим обычным сокращением длиннее, чем интервал между сокращениями при синусовом ритме, почти в два раза, то есть появляется неполная компенсаторная пауза. В редких случаях при позднем появлении предсердной экстрасистолы блокируется выход импульса из синусно-предсердного узла, что сопровождается появлением полной компенсаторной паузы. При отсутствии зубца Рили его расположении вслед за комплексом QRS ставится диагноз атриовентри-кулярной экстрасистолы.
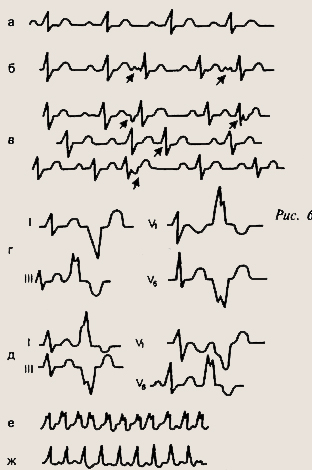
ЭКГ при нарушении возбудимости: а — синусовая аритмия; б — предсердная экстрасистола; в —- экстрасистолы из области атриовентрику-лярного соединения; г — левожелудочковая экстрасистола; д — правожелудочковая экстрасистола; е — желудочковая форма пароксизмальной тахикардии; ж — наджелудочковая форма пароксизмальной тахикардии
По времени возникновения по отношению к следующему нормальному сокращению выделяются экстрасистолы сверхранние (возникают на восходящем колене зубца Г предшествующего синусового сокращения), ранние (на нисходящем колене зубца Т или сразу за ним), средние или обычные (начинаются спустя 2—3 с после зубца 7) и поздние (перед предполагаемым зубцом Р следующего обычного сокращения).
Экстрасистолы могут быть одиночными, групповыми, возникать в определенном ритме — аллоритмия. По частоте они делятся на редкие (до 5 экстрасистол в 1 мин) и частые (более 5 в 1 мин). Система Лауна предполагает выделение 5 градаций (классов) экстрасистол:
1) монотонные редкие (менее 30 в 1 ч);
2) монотонные частые (более 30 в 1 ч);
3) политопные;
4) групповые (4а—парные, 46—групповые: короткие эпизоды пароксизмальной желудочковой тахикардии);
5) сверхранние и ранние (R на Т, когда R экстрасистолы наслаивается на Т нормального комплекса). «Опасностью экстрасистол возрастает с увеличением уровня градации. Экстрасистолы высоких градаций практически всегда органические. После экстрасистол в одном или двух обычных синусовых сокращениях могут возникать инверсия зубца Ти смещение сегмента 5Твниз от изолинии — так называемый пост-экстрасистолический синдром. Важно различать монотонные и политопные (из разных эктопических очагов) экстрасистолы. Надежным способом является измерение интервалов сцепления в экстрасистолах (расстояние от зубца Р нормального комплекса до Р экстрасистолы предсердной или от начала комплекса QRS до QRS экстрасистолы желудочковой или атриовентрику-лярной), которые при политопных экстрасистолах будут различны по величине.
Экстрасистолы могут возникать у практически здоровых детей (предсердные экстрасистолы у 0,7 %), у больных с хроническими очагами инфекции, при вегетативной дисфункции, у детей с поражениями миокарда, при наличии добавочных пучков проводниковой системы (синдромы предвозбуждения желудочков).
Пароксизмальная тахикардия (П Т) инепа-роксизмальная тахикардия (Н Т)являются наиболее частыми видами тахиаритмий у детей, требующими лечения или оказания неотложной помощи. Эти нарушения отличаются механизмами возникновения, началом и продолжительностью.
ПТ внезапно начинается после экстрасистолы или в результате синдромов предвозбуждения, приступ длится несколько секунд, минут или затягивается на 2—3 ч, прекращается также внезапно с компенсаторной паузой. Число сердечных сокращений обычно превышает возрастную норму в два раза. Выделяются суправентрикулярная (предсердная и атриовентрикулярная) и желудочковая формы пароксизмальной тахикардии.
Основные признаки суправентрикулярной пароксизмальной тахикардии:
1) быстрый (200—300 уд/мин) постоянный ритм; более высокая частота сердечных сокращений наблюдается у детей грудного возраста;
2) зубец Р может появляться до или после комплекса 0Л5в зависимости от последовательности возбуждения желудочков и предсердия, он часто сливается с зубцом Т и не определяется;
3) комплекс QRS может оставаться неизмененным или быть расширенным вследствие аберрантного проведения или блокады правой ножки пучка Гиса;
4) могут присутствовать признаки застойной сердечной недостаточности и даже явная острая циркуляторная недостаточность, в частности у детей грудного возраста.
Характерные признаки пароксизмальной желудочковой тахикардии:
1) широкие, необычной конфигурации комплексы, как в случае желудочковых экстрасистол;
2) высокая частота сердцебиений, удетей обычно 200—250 уд/мин;
3) зубцы обычно не наблюдаются.
НТ возникает в результате активности гетерогенных очагов автоматизма. Начало медленное, с «разогрева», в конце приступа нет компенсаторной паузы, приступ затягивается на длительное время, число сердечных сокращений до 150—160 уд/мин. При затяжных приступах тахикардии возможно развитие сердечной недостаточности. Уточнение диагноза и определение формы тахикардии проводится на основании ЭКГ-исследования.
Мерцательная аритмия. У детей чаще встречается трепетание предсердий (число предсердных сокращений до 300 в 1 мин). В основе заболевания лежат органические изменения в миокарде в сочетании с вегетативной дисфункцией. При мерцании предсердий систола предсердий заменяется сокращением отдельных волокон (свыше 300 сокращений в 1 мин). Различаются брадиаритмическая (число желудочковых сокращений не превышает 60—80 уд/мин) и тахиаритмическая (число желудочковых сокращений более 100 уд/мин) формы. Прогноз зависит от степени миокардиальной недостаточности.
При решении вопроса об этиологической дифференциальной диагностике пароксизмальных нарушений ритма следует иметь в виду, что суправентрикулярные формы пароксизмальной тахикардии могут быть как органической, так и функциональной природы. Желудочковая ПТ, фибрилляция и трепетание предсердий практически всегда имеют органическую природу. Пароксизмальные нарушения ритма нередко служат проявлением двух синдромов: преждевременного возбуждения желудочков и слабости синусного узла.
Синдром преждевременного возбуждения желудочков возникает в результате того, что синусовый импульс активизирует часть миокарда желудочков не обычным путем, а по более коротким дополнительным проводниковым трактам. Доказано наличие добавочных атриовентрикулярных пучков (Кента), нодовентри-кулярных — от общего ствола пучка Гиса к межжелудочковой перегородке (Махайма), пучка Джеймса, соединяющего предсердия с дистальной частью АВ-узла или пучком Гиса. Преждевременная активация части миокарда желудочков по добавочным пучкам приводит к укорочению интервала Р— R, деформации начальной части комплекса QRS. Эта информация называется волной дельта (А). Она может быть положительной — располагаться на восходящей половине зубца R, высокой или едва заметной — у основания зубца R. Волна дельта может быть отрицательной — имеет вид более или менее уширенного зубца Q или утолщенного отрезка в начале нисходящей части направленного комплекса QS. У детей встречаются два типа синдромов предвозбуждения: WPW-синдром (Wolff-Parkinson-White, Вольффа-Паркинсона-Уайта) и LGL-синдром (Lown-Ganong- Leine, Лауна-Ганонга-Лейна), или CLC-синдром (Clerc—Levy— Cristesco, Клерка-Леви-Кристеско). При проведении возбуждения по добавочному пучку Махайма возникает LGL-синдром. При проведении возбуждения по другим добавочным пучкам возникает WPW-синдром.
В зависимости от того, каким путем осуществляется преждевременное возбуждение желудочков, выделяются несколько типов WPW-синдрома. Если импульс проводится по пучкам Кента, возникает типичный классический WPW-синдром, который характеризуется следующими электрокардиографическими признаками: интервал Р— R укорочен (<0,12 с), выражена волна дельта, комплекс QRS уширен. Уширение комплекса QRS компенсирует укорочение интервала Р— R, поэтому расстояние от начала зубца Р до конца R всегда менее 0,2 с. Интервал S— Т и волна Т смещены дискордантно. Если импульс распространяется по добавочному пучку Махайма, на ЭКГ регистрируется нормальный или укороченный интервал Р—R, волна дельта выражена незначительно. Импульс может распространяться одновременно по 2 пучкам: Кента и Джеймса (интервал P—R короткий, желудочковый комплекс незначительно уширен, волна дельта мало выражена), Джеймса и Махайма (интервал Р— R укорочен, волна дельта выражена незначительно).
Выделяются несколько ЭКГ-вариантов WPW-синдрома. Тип А — при этом варианте преждевременным возбуждением охватываются волокна заднебазальной части левого желудочка. Волна дельта и желудочковые комплексы положительны во всех грудных отведениях, в отведениях II, HI, aVF волна дельта отрицательна. Тип А у детей встречается редко.
Тип В — преждевременное возбуждение переднебазальной части правого желудочка. Комплекс QRS и волна дельта отрицательны в отведениях V, г (форма QS, Qs, rS), в I, II, V5_6 отведениях комплекс QRS и волна дельта положительны. При преждевременном возбуждении заднебазальной части правого желудочка регистрируется тип В WPW-синдрома, но с отрицательной волной дельта только в отведении V,. Может быть смешанный тип — АВ — с признаками обоих типов.
Тип С характеризуется отрицательной волной дельта в отведениях V5 и V6.
При типе D отрицательная волна дельта регистрируется в отведениях 1, HI, aVF, V,, V4_6. Комплексы QRS в этих отведениях имеют форму QS. У детей эти типы встречаются крайне редко.
WPW-синдром может быть постоянным, преходящим, регистрироваться только в отдельных комплексах.
При LGL-синдроме на ЭКГ регистрируются короткий интервал P—R (< 0,12 с), нормальный (без волны дельта) комплекс QRS. Периодически могут возникать приступы реципрок-ной АВ-тахикардии.
Аритмии, вызванные нарушением проведения возбуждения. Проведение импульса может быть прервано в любом участке проводниковой системы. В зависимости от локализации различаются синоаурикулярная, внутрипредсердная, атриовентрикулярная и внутрижелудочковая блокады.
Синоаурикулярная блокада характеризуется блокадой или замедлением проведения импульсов из синусного узла к предсердиям. На ЭКГ отмечается выпадение всех элементов (Р, QRS, Т) сердечного цикла. Интервал между сердечными сокращениями равен почти двойному расстоянию R—R, на его месте регистрируется пауза.
Синдром слабости синусного узла (СССУ). Выделяются 3 основных типа СССУ:
1) синоаурикулярные блокады и отказ синусного узла;
2) синусовая брадикардия (число сокращений менее 50);
3) синдром тахикардии-брадикардии.
При внутрипредсердной блокаде нарушается проведение импульсов по межпредсердным проводящим путям (например, пучку Бахмана). На ЭКГ отмечается уширение зубца Р(0,\\— 0,12 с и более) выше возрастной нормы в правых и левых отведениях; также оцениваются расщепления, зазубрины этого зубца в одном отведении.
При атриовентрикулярной блокаде нарушается проведение импульсов от предсердий к желудочкам, при этом выделяются полная и неполная блокады. При атриовентрикулярной блокаде 1-й степени интервал P—Qудлинен больше возрастной нормы. При блокаде Мобитца 1-го типа на ЭКГ постепенно удлиняется интервал P—Q, желудочковый комплекс Q— Т периодически выпадает (блокада с периодами Венкебаха—Самойлова), после очередного зубца Р отсутствует комплекс Q— Т. При блокаде Мобитца 2-го типа на ЭКГ периодически выпадает комплекс Q— Г при одинаковой величине интервала Р— Q (нормальный или удлиненный). При полной блокаде на ЭКГ отмечается независимая друг от друга деятельность предсердий и желудочков: расстояния между зубцами Р— Р равны, интервалы R—R также равны, но их продолжительность значительно больше, чем Р—Р. Предсердия сокращаются под влиянием импульсов синусного узла. Форма желудочкового комплекса Q— Т определяется местом рождения импульсов (атриовентрикулярное соединение, ножки пучка Гиса и др.).
Внутрижелудочковая блокада (блокада пучка Гиса и его разветвлений). Комплекс QRSи зубец Г изменяются в результате асинхронного возбуждения желудочков, связанного с нарушением проведения импульса по ножкам пучка Гиса. На ЭКГ комплекс QRS уширен, увеличен его вольтаж, зубцы зазубрены, зубец Г уширен и имеет дискор-дантное комплексу QRS направление.
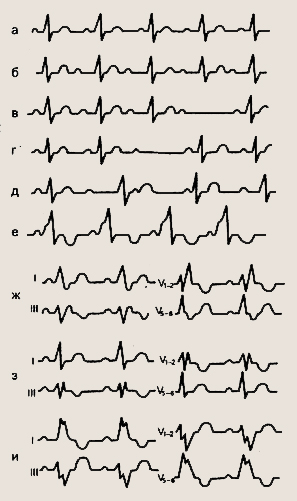
ЭКГ при нарушении проводимости: а — синусовый ритм; б — атриовентрику-лярная блокада I степени; в — атриовентрику-лярная блокада II степени; г — атриовентрику-лярная блокада III степени; д — полная атриовет рикулярная блокада; е— синдром Вольффа—Паркинсона— Уайта (WPW-синд-ром); ж— полная блокада правой ножки пучка Гиса; з — неполная блокада правой ножки пучка Гиса; и — полная блокада левой ножки пучка Гиса
При полной блокаде правой ножки пучка Гиса на ЭКГ продолжительность комплекса QRS больше 0,1 с; комплекс QRS в отведениях V,_2 имеет вид rSR,, rSrt, RSR, или М-образный; время внутреннего отклонения удлинено до 0,04 с и более; зубец S в отведениях I, V5_6 уширен и часто зазубрен; электрическая ось сердца отклонена вправо; зубец Т и интервал S— Гдискордант-ны конечной части комплекса QRS, сегмент ST снижен, зубец Г отрицательны и в отведениях III, V, сегмент ST приподнят, зубец Т положительный в отведениях I, aVL, V,_6.
Для неполной блокады правой ножки пучка Гиса в отведениях V, 2 характерна форма желудочкового комплекса rRp rSRr RSRr длительность комплекса QRS не превышает возрастной нормы.
Полная блокада левой ножки пучка Гиса на ЭКГ характеризуется следующими признаками: продолжительность комплекса QRS больше 0,1—0,12 с, комплекс QRS в отведениях I, aVL, V5_6 имеет вид rRp в отведениях Vt_2—rS или QS; сегмент ST и зубец Т смещены в направлении, противоположном основному отклонению комплекса QRS, электрическая ось сердца отклонена влево, время внутреннего отклонения в отведениях V._6 более 0,05 с.
При неполной блокаде левой ножки пучка Гиса комплекс QRS слегка уширен (не более 0,1 с), электрическая ось сердца отклонена влево, время внутреннего отклонения в отведениях V5_6 более 0,05 с, на восходящей части зубца R имеется излом.
При блокаде левой передней ветви пучка Гиса на ЭКГ электрическая ось сердца отклонена влево (от минус 30 до 90°), отмечаются высокий зубец R в отведениях I, aVL и глубокий зубец S в отведениях II, III, aVF, нормальный или слегка уширенный комплекс QRS.
Блокада левой задней ветви пучка Гиса на ЭКГ характеризуется отклонением электрической оси сердца вправо при отсутствии признаков гипертрофии правого желудочка или других кар-диальных или экстракардиальных причин, высоким зубцом R в отведениях II, III, aVF и глубоким зубцом S в отведениях I, aVL.
Возможны комбинированные нарушения проводимости по правой и левой ножкам, а также ветвям левой ножки пучка Гиса.
Периферические, или терминальные, блокады (блокада волокон Пуркинье) у детей практически не встречаются.
Комбинированные аритмии. Парасистолия — это нарушение ритма, в основе которого лежит существование двух независимых друг от друга очагов образования импульса. Водителем основного ритма является обычно синусный узел. Эктопический очаг располагается чаще всего в желудочках, очень редко—в АВ-соединении или предсердиях. В зависимости от этого различаются желудочковые, атриовентрикулярные, предсердные парасистолы. Парасистолы могут регистрироваться на фоне мерцательной аритмии, могут сочетаться с желудочковыми экстрасистолами, блокадой ножек пучка Гиса. Чаще всего парасистолы одиночные, изредка трансформируются в желудочковую тахикардию.
Электрокардиографическими признаками парасистол являются:
1) непостоянство предэктопического интервала (расстояние между зубцом R парасистолы и R предшествующего нормального сокращения), разница между предэктопическими интервалами в различных сокращениях превышает 0,06 с;
2) появление комбинированных желудочковых сокращений; желудочки сокращаются при этом под влиянием импульса из обоих очагов; комбинированный желудочковый комплекс представляет собой нечто среднее между нормальным и парасистолическим; волна Р положительна и располагается на близком расстоянии от R;
3) интервалы между отдельными парасистолами находятся в определенной математической зависимости: длинные интервалы кратны самому короткому.
Ишемия миокарда, особенно субэндокардиальной области, которая хуже всего снабжается кровью, часто встречается у детей при тяжелой общей гипоксемии, тяжелом стенозе устья аорты и легочного ствола, коронарной недостаточности. Для ишемии миокарда характерны патологическое снижение сегмента ST более чем на 2 мм от исходного уровня при длительности его более 0,08 с либо наклон ST вниз с инверсией зубца Т (снижение сегмента ST или его подъем на 1 мм в стандартных отведениях или на 2 мм в грудных отведениях может наблюдаться у здоровых детей). Аналогичные наблюдаемым при ишемии миокарда изменения сегмента ST могут быть при миокардите, перикардите, тяжелой гипертрофии левого и правого желудочка.
Диагностика нарушений ритма. Клинические проявления аритмий неспецифичны, иногда вообще не выражены или проявляются в стертой форме, и диагноз устанавливается лишь на основании данных ЭКГ. Дети чаще всего предъявляют жалобы на сердцебиения, перебои в сердце, чувство «замирания», «остановки» сердца. Важны указания на внезапное начало сердцебиения и такое же внезапное окончание приступа. Предположение о возможности аритмии может возникнуть при приступах головокружений, синкопальных состояниях, наблюдаемых при брадикардии (синусовая брадикардия, синоатриаль-ные блокады, атриовентрикулярные блокады 1—3-й степени).
Объективные признаки выявляются при исследовании частоты и характера пульса и аускультации сердца. В частности, изменяются такие свойства пульса, как частота (частый или редкий пульс), ритм (неритмичный), величины пульса (пульсовые волны различной величины), определяется дефицит пульса — не все пульсовые волны доходят до периферии. Аускультативно выявляются также нарушения ритма сердечных сокращений, изменение громкости тонов (различная громкость).
Многие аритмии могут не влиять на самочувствие ребенка, не обнаруживаются при объективном обследовании и выявляются часто случайно при проведении электрокардиографии. В то же время жалобы на аритмию могут быть субъективными и не сопровождаться какими-либо объективными данными и изменениями ЭКГ.
Верификация диагноза аритмии проводится при электрокардиографии (регистрация ЭКГ с длительной записью в отведениях I, Vj и V3, где хорошо регистрируется зубец Р). По показаниям осуществляются регистрация ЭКГ с чреспищеводным и внут-рипредсердным отведениями, холтеровское мониторирование, электрофизиологическое исследование и электрография атрио-нодальной проводящей системы. В ряде случаев для установления генеза аритмий необходимо проведение целого ряда дополнительных исследований:
1) изучение анамнеза, семейной и наследственной отягощен-ности с целью установления возможных причин аритмии;
2) комплексное исследование сердечно-сосудистой системы с целью установления объективных симптомов поражения сердца, оценки внутрисердечной гемодинамики (ЭхоКГ, рентгенография органов грудной клетки, реокардиография и др.); ферментная диагностика (исследование ферментов и изоферментов — ЛДГ и ЛДГ,, КФК, МВ-КФК и др.);
3) исследование функциональной способности и резервов кардиореспираторной системы: тесты с дозированной физической нагрузкой (велоэргометрия, тредмил), клиноортостатиче-ская проба, кардиоинтервалография, лекарственные пробы (ат-ропиновая, с обзиданом, калиевая и др.).
4) комплексная оценка параметров вегетативного и психологического статуса ребенка (тест Люшера, Кеттелла и др.), проведение нейрофизиологических исследований (ЭЭГ, ЭхоЭГ, РЭГ), краниографии.
СЕМИОТИКА ШУМОВ СЕРДЦА. Одним из частых признаков поражения сердца являются шумы сердца. У детей они подразделяются на систолические и диастолические, по происхождению могут быть органическими и функциональными. Шумы у детей, как и тоны, выслушиваются более звучно и отчетливо. Различаются по громкости, продолжительности, тембру, зоне максимальной локализации и области преимущественного проведения, связи с систолой или диастолой.
 2015-05-05
2015-05-05 1171
1171
