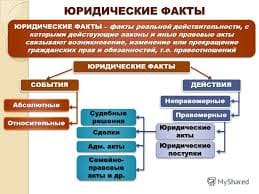
Методика ревизии органов брюшной полости
Ревизию начинают с желудка. При любом повреждении передней стенки желудка, двенадцатиперстной кишки или поджелудочной железы следует широко рассечь желудочно-ободочную связку и осмотреть заднюю стенку желудка, поджелудочную железу и двенадцатиперстную кишку.
Повреждение двенадцатиперстной кишки распознают по жёлчному прокрашиванию забрюшинного пространства и присутствию в нём пузырьков газа. Диагностику повреждения двенадцатиперстной кишки можно облегчить интраоперационным введением через желудочный зонд раствора метилтиониния хлорида. При наличии повреждения двенадцатиперстной кишки её заднюю стенку нужно внимательно осмотреть после мобилизации по Кохеру: в вертикальном направлении вдоль латерального края двенадцатиперстной кишки рассекают брюшину, высвобождают кишку из её ложа тупым путём с помощью тупфера. При этом необходимо соблюдать осторожность, чтобы не повредить нижнюю полую вену, расположенную непосредственно за кишкой.
|
|
|
Ревизию тонкой кишки начинают с первой петли, находящейся у корня брыжейки поперечной ободочной кишки несколько левее позвоночника (область связки Трейтца). Затем петли тонкой кишки последовательно извлекают, осматривают и погружают в брюшную полость. При проведении операции в поздние сроки после травмы (через 12-24 ч) обнаружить даже незначительные повреждения тонкой кишки можно по наличию в этих зонах воспалительной инфильтрации. Сгустки крови на стенке кишки могут прикрывать рану. Большие субсерозные гематомы следует вскрывать с целью исключения их сообщения с просветом кишки. С особенным вниманием нужно осмотреть брыжеечный край кишки, где гематома часто маскирует место перфорации.
Приступая к ревизии толстой кишки, сначала исследуют илеоцекальный угол. При подозрении на повреждение забрюшинного отдела толстой кишки рассекают брюшину по наружному краю кишки на протяжении 15—20 см. Показания к мобилизации фиксированных отделов толстой кишки: обнаружение точечных кровоизлияний, гематом, кровоподтёков на заднем листке брюшины, а также ранения, если направление раневого канала говорит о возможности повреждения забрюшинной части толстой кишки. К местам обнаруженных повреждений временно подводят изолирующие тампоны.
Ревизию полых органов заканчивают осмотром прямой кишки и мочевого пузыря. В ходе ревизии ушивать дефекты органов не следует, поскольку может возникнуть необходимость в резекции какого-либо из них.
Ревизию печени проводят визуально и пальпаторно. После пальпаторной ревизии и определения локализации травмы для осмотра диафрагмальной поверхности печени необходимо осуществить мобилизацию органа. Для мобилизации левой доли печени её оттесняют вниз и вправо, пересекают левую треугольную связку и часть венечной связки. Поскольку в связках иногда проходят мелкие жёлчные протоки, на них предварительно накладывают зажимы и перевязывают кетгутом. Аналогичным образом, но оттягивая печень вниз и влево за правую долю, пересекают правую треугольную связку для мобилизации правой доли печени. Технически проще пересечь серповидную связку, однако необходимо иметь в виду, что в случае портальной гипертензии в ней могут проходить крупные сосуды. Поэтому лигирование серповидной связки обязательно. При травме нижнезадней поверхности печени необходимо пересечь печёночно- почечную связку. Для этого печень поднимают кверху, связка при этом натягивается, её рассекают. Сосудов она не содержит. При тяжёлом кровотечении из печени, если пережатие печёночно-двенадцатиперстной связки не дало эффекта, с целью полного выключения печени из кровообращения временно пережимают нижнюю полую вену. Её пережимают выше и ниже печени с помощью турникетов. Для пережатия полой вены ниже печени двенадцатиперстную кишку мобилизуют по Кохеру и отводят медиально, открывая доступ к нижней полой вене выше почечных сосудов. Пережатие нижней полой вены выше печени требует выполнения торакофренолапаротомии. Взятые на держалки края диафрагмы широко разводят и, отодвигая печень кпереди, с помощью диссектора подводят турникет вокруг этого короткого участка нижней полой вены. Полное выключение печени из кровообращения возможно не более чем на 20 мин.
|
|
|
Селезёнка. Отводят зеркалом влево брюшную стенку и при этом подтягивая желудок вправо, визуально и пальпаторно исследуют селезёнку. Наличие сгустков в области органа указывает на его повреждение. Для обнажения сосудистой ножки вдоль желудочно-ободочной связки (ближе к поперечной ободочной кишке) раскрывают дистальную часть сальниковой сумки, рассекая желудочно-ободочную связку. Вокруг сосудистой ножки с помощью диссектора подводят турникет или на артерию и вену накладывают мягкий сосудистый зажим, что обеспечивает остановку кровотока.
Поджелудочная железа. Для её обзора широко рассекают желудочно-ободочную связку, перевязывая сосуды по её длиннику. Чтобы не нарушить кровоснабжение желудка, рассечение выполняют между желудочно-сальниковыми артериями и толстой кишкой. Приподнимая желудок кверху и оттесняя книзу поперечную ободочную кишку, обнажают поджелудочную железу на всём протяжении.
Забрюшинная гематома. Забрюшинная гематома подлежит ревизии при любом ранении (холодным или огнестрельным оружием). При закрытой травме живота забрюшинную гематому не вскрывают, если пальпаторно целостность почек не вызывает сомнений, гематома не нарастает на глазах и её причина очевидна — перелом костей таза или позвоночника. Быстрое нарастание гематомы, свидетельствующее о возможном повреждении крупных сосудов, кровотечение из этой гематомы в свободную брюшную полость, подозрение на разрыв нижней полой вены или разрыв почки — показания к её ревизии. После тракции вверх илеоцекального угла и смещения петель тонкой кишки над гематомой рассекают задний листок брюшины, на обильно кровоточащие (пульсирующей струёй) сосуды накладывают кровоостанавливающие зажимы. Венозное и капиллярное кровотечение временно останавливают тугой тампонадой.
При хирургическом лечении прободной язвы желудка и двенадцатиперстной кишки применяют: 1.Ушивание перфоративной язвы;
2.Ваготомию с ушиванием или иссечением язвы и дренирующими операциями;
3.Ваготомию с экономной резекцией желудка;
|
|
|
4.Резекцию желудка.
Ушивают прободную язву в следующих случаях:
Селективная ваготомия с антрумэктомией показана при резко выраженной деформации антрального отдела желудка и двенадцатиперстной кишки при отсутствии явлений разлитого перитонита. Селективная проксимальная ваготомия с ушиванием или иссечением язвы применяется в случаях поступления больных до 6 ч с момента прободения при отсутствии явлений разлитого перитонита и наличии абсолютных или относительных показаний к радикальным вмешательствам. Однако ввиду тяжести состояния больных в целях экономии времени могут выполняться и другие виды ваготомии (селективная, стволовая), которые обязательно сочетают с дренированием желудка.
Первичную резекцию желудка выполняют при каллезных язвах желудка с большими воспалительными инфильтратами и подозрением на малигнизацию, а также при множественных язвах. Она может быть выполнена у больных в возрасте до 60 лет, если у них нет тяжелых сопутствующих заболеваний, при раннем поступлении в стационар (через 6-7 ч) и отсутствии распространенного перитонита.
При сочетании перфорации язвы со стенозом выходного отдела желудка или кровотечением производят широкое иссечение язвы ромбовидным разрезом в продольном направлении в пределах здоровых тканей вместе с привратником и последующей пилоропластикой по Финнею или Гейнеке—Мнкуличу. Дефект в стенке кишки ушивают в поперечном направлении двурядным швом. Операцию дополняют преимущественно селективной или стволовой поддиафрагмальной ваготомией. При перфорации на фоне резко выраженного стеноза и обширного воспалительного инфильтрата в пилородуоденальной зоне, когда выполнение других операций технически невозможно, оптимальным вариантом является ушивание перфорационного отверстия с параллельным
наложением гастродуоденоанастомоза по Жабуле в сочетании с ваготомией или наложение переднего гастродуоденоанастомоза с брауновским анастомозом.
Операция ушивания прободной язвы технически проста, доступна хирургу любой квалификации и выполнима в условиях любого хирургического стационара. Швы на язву обычно накладывают в направлении продольной оси желудка, чтобы шов располагался поперечно этой оси. При этом применяют однорядный сближающий шов без вворачивания краев его в просвет желудка, с последующим наложением второго ряда серозно-мышечных швов и пластикой сальником на ножке. При перфорации каллезных язв с широко инфильтрированными краями, когда швы, наложенные на язву, прорезываются и ушить язву невозможно, рекомендуются пластические способы закрытия прободного отверстия: пластика треугольным серозно-мышечным лоскутом, выкроенным из стенки желудка выше прободного отверстия с основанием, обращенным к язве, складкой из стенки желудка, подшиваемой вокруг прободного отверстия, изолированным сальником и мышцей, соседними органами, париетальной брюшиной, и др. Наибольшее же практическое применение получила тампонада прободного отверстия язвы по В. А. Оппелю—П. Н. Поликарпову: прободную язву тампонируют прядью сальника на питающей сосудистой ножке. Конец пряди прошивают кетгутовой нитью, оба конца которой с противоположных краев прободного отверстия проводят в просвет желудка или двенадцатиперстной кишки и прошивают насквозь стенку в 1-1,5 см от краев язвы. Нити натягивают и завязывают, при этом сальник плотно тампонирует прободное отверстие. Поверх и вокруг язвы подшивают складку из ножки сальника. Способ позволяет надежно закрыть большие перфоративные отверстия, не вызывая сужения просвета органа. При забрюшинной перфорации язвы двенадцатиперстной кишки рассекают париетальную брюшину вдоль латерального края нисходящей ветви двенадцатиперстной кишки. Последнюю мобилизуют по Кохеру. Обнажают и ушивают прободное отверстие. К месту ушивания через дополнительный разрез в правом подреберье подводят резиновый дренаж и трубку. Если при ушивании перфоративной язвы суживается просвет пилорического отдела желудка или двенадцатиперстной кишки, особенно у ослабленных больных, вынужденно приходится дополнять операцию гастроэнтеростомией. Однако операция ушивания прободной язвы имеет и существенные недостатки. В некоторых случаях не достигается полный герметизм при ушивании язвы, наблюдаются расхождение швов, кровотечение из ушитой или другой язвы. Являясь паллиативным оперативным вмешательством, она не влияет на патогенетические механизмы возникновения язвенной болезни. У большинства больных (от 50 до 80%) язва после операции не заживает или вскоре рецидивирует, а у 30-40 % из них развиваются тяжелые осложнения язвенной болезни (повторное прободение, кровотечение, пилородуоденальный стеноз, пенетрация, малигнизация), требующие повторной операции, более сложной и опасной, чем при неосложненной язвенной болезни.
|
|
|
Более радикальна при прободении гастродуоденальных язв резекция желудка. При ней удаляют инфицированную зону (перфорировавшую язву), избавляют от множественных язв, сочетают лечение перитонита, возникшего в связи с перфорацией, и язвенной болезни. Летальность после этой операции при правильном выборе показаний ниже, чем при ушивании язвы. Значительно лучше и отдаленные результаты: рецидивы язв сравнительно редки (1,5-3%), а 80-90% оперированных чувствуют себя вполне удовлетворительно. Обычно производят резекцию 1/2-2/3 желудка преимущественно по способу Бильрот-2 в модификации Гофмейстера—Финстерера. При благоприятных анатомических условиях можно выполнить более физиологичную резекцию по методу Бильрот-1 либо экономную резекцию (пилороантрумэктомию) в сочетании с ваготомией.
При выраженном рубцовом процессе в области привратника и двенадцатиперстной кишки после ушивания прободной язвы, стволовой или селективной ваготомии можно выполнить гастродуоденостомию по Жабуле: наложить боковой анастомоз между дистальной частью желудка и нисходящим отделом двенадцатиперстной кишки.
Важный этан операции — тщательная санация брюшной полости. Необходимо удалить желудочно-дуоденальное содержимое и экссудат из брюшной полости, особенно тщательно — из поддиафрагмальных пространств, малого таза, левого и правого боковых каналов. При большом количестве желудочно-дуоденального содержимого или гнойного экссудата в брюшной полости следует ее промыть и тщательно осушить. По окончании операции в этих случаях брюшную полость дренируют полихлорвиниловыми трубками (в верхнем отделе, подвздошных областях) для постоянного введения антибиотиков в течение 4-6 дней после операции.
97. Иннервация и кровоснабжение желудка. Стволовая и селективная ваготомия при язве желудка.
Иннервация желудка обеспечивается симпатической и парасимпатической частями вегетативной нервной системы. Основные симпатические нервные волокна направляются к желудку из чревного сплетения, вступают и распространяются в органе вдоль вне- и внутриорганных сосудов. Парасимпатические нервные волокна в желудок поступают от правого и левого блуждающих нервов, которые ниже диафрагмы форми редний и задний блуждающие стволы.
Кровоснабжение желудка обеспечивается системой чревного ствола.
1. Левая желудочная артерия делится на восходящую пищеводную и нисходящую ветви, которые, проходя по малой кривизне желудка слева направо, отдают передние и задние ветви.
2. Правая желудочная артерия начинается от собственной печеночной артерии. В составе печеночно-двенадцатиперстной связки артерия достигает пилорической части желудка и между листками малого сальника вдоль малой кривизны направляется влево навстречу левой желудочной артерии, образуя артериальную дугу ма-лой кривизны желудка.
3. Левая желудочно-сальниковая артерия является ветвью селезеночной артерии и находится между листками желу- дочно-селезеночной и желудочно-ободочной связок вдоль большой кривизны желудка.
4. Правая желудочно-сальниковая артерия начинается от желудочно-двенадцатиперстной артерии и направляется справа налево по большой кривизне желудка навстречу левой желудочно-сальниковой артерии, образуя вдоль большой кривизны желудка вторую артериальную дугу.
5. Короткие желудочные артерии в количестве 2–7 ветвей отходят от селезеночной артерии и, проходя в желудочно- селезеночной связке, достигают дна по большой кривизне желудка.
Ваготомия – рассечение блуждающих нервов.
Показания: осложненные формы язвенной болезни двенадцатиперстной кишки и пилорического отдела желудка, сопровождающиеся пенетрацией, перфорацией.
Классификация1. Стволовая ваготомия – пересечение стволов блуждающих нервов до отхождения печеночных и чревных нервов. Приводит к парасимпатической денервации печени, желчного пузыря, двенадцатиперстной, тонкой кишок и поджелудочной железы, а также к гастростазу (проводится в сочетании с пилоропластикой или другими дренирующими операциями)
* наддиафрагмальная;
* поддиафрагмальная.
2. Селективная ваготомия – заключается в пересечении стволов блуждающих нервов, идущих ко всему желудку, после отделения ветвей печеночных и чревных нервов.
3. Селективная проксимальная ваготомия – пересекаются веточки блуждающих нервов, идущие только к телу и дну желудка. Ветви блуждающих нервов, иннервирующие антральный отдел желудка и пилорус (ветвь Латерже), не пересекают. Ветвь Латерже считают чисто двигательной, которая регулирует моторику пилорического сфинктера желудка.
 2018-02-20
2018-02-20 2036
2036