Центральное звено патогенеза БА - неинфекционный воспалительный процесс в бронхах, вызванный воздействием различных воспалительных клеток и выделяемых ими биологически активных веществ - медиаторов. В свою очередь, воспаление бронхов ведет к развитию их гиперчувствительности и гиперреактивности, предрасполагая, таким образом, бронхиальное дерево к сужению в ответ на действие различных стимулов (рис. 1-6).
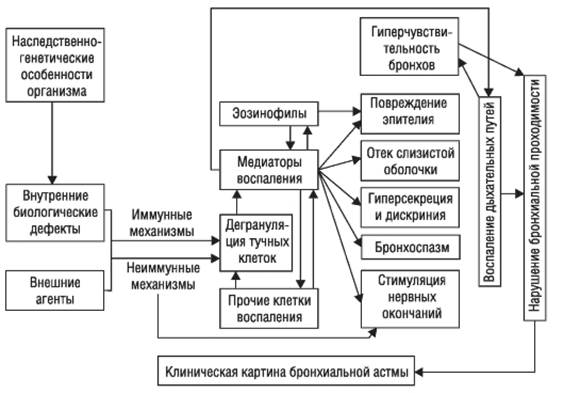
Рис. 1-6. Патогенез бронхиальной астмы
Иммунные механизмы. В подавляющем большинстве случаев БА - аллергическое заболевание, поэтому главным механизмом формирования патологического процесса служит иммунный. Согласно классификации R. Coombs и P. Gell, у значительной части больных БА нарушения иммунокомпетентной системы протекают по I, III и IV типу реакций гиперчувствительности. Развитие реакций II (цитотоксического) типа при БА пока не описано.
Чаще других основную роль играют механизмы гиперчувствительности I (анафилактического или атопического) типа. К этому типу аллергии относят немедленные реакции, развивающиеся вследствие взаимодействия аллергена (антигена) со специфическим IgE. Реакция происходит преимущественно на поверхности субмукозных тучных клеток дыхательных путей и базофилов, циркулирующих в крови. В результате происходит их дегрануляция с высвобождением биологически активных молекул, среди которых преобладают медиаторы воспаления. Уже через несколько секунд после реакции дегрануляции клетки секретируют ранее синтезированные вазоактивные амины - гистамин и серотонин. Более отдаленным последствием активации тучных клеток служит запуск продукции метаболитов арахидоновой кислоты (простагландинов, лейкотриенов), тромбоксанов и цитокинов, которые участвуют в поддержании воспалительной реакции в тканях (ИЛ-3, -4, -5, -8; нейтрофильный хемотаксический фактор, фактор агрегации тромбоцитов, гранулоцитарно-макрофагальный колониестимулирующий фактор и др.).
Секретируемые тучными клетками медиаторы и цитокины вызывают интенсивный приток эозинофилов и других клеток воспаления (гранулоцитов, моноцитов, Т-лимфоцитов) к месту проникновения аллергена. Через 6-12 ч развивается поздняя стадия аллергической реакции, при которой доминирует клеточная инфильтрация. Эозинофил рассматривают в качестве ключевой клетки в повреждении эпителия дыхательных путей, что связано с продукцией и секрецией им эозинофильного катионного белка, а также выделения фактора активации тромбоцитов и так называемого большого основного протеина. В свою очередь, повреждение эпителия бронхов эозинофильным большим основным протеином приводит к развитию неспецифической гиперреактивности и гиперчувствительности.
Медиаторы тучных клеток привлекают в зону воспаления нейтрофилы и способствуют выделению ими активных форм кислорода. Активированные нейтрофилы стимулируют дегрануляцию тучных клеток, что замыкает «порочный круг».
В развитии хронического воспаления в бронхах велика роль лимфоцитов, выделяющих интерлейкины, с последующей активацией тучных клеток и эозинофилов. Кроме того, макрофаги и моноциты вырабатывают вещества, обладающие мощным бронхоспастическим действием и потенцирующие воспаление.
Под влиянием всех вышеописанных изменений повышается проницаемость микроциркуляторного русла, развиваются отек, гипер- и дискриния, бронхоспазм и прочие признаки неинфекционного воспаления дыхательных путей. Клинически это выражается острым нарушением проходимости бронхов и развитием приступа БА.
В возникновении реакции I типа большую роль отводят избыточному синтезу реагинов, дефициту секреторного IgA и, главное, снижению Т-супрессорной функции лимфоцитов.
Реакция III типа (иммунокомплексный тип или феномен Артюса) происходит в зоне избытка антигена с участием преципитирующих антител. Она развивается под воздействием экзоаллергенов (микроорганизмы, ферменты, пыль, антибиотики и др.) и эндоаллергенов (инфекционное и/или аллергическое воспаление, различные раздражители и другие факторы могут приводить к денатурации белков бронхиол и альвеол с последующим формированием эндоаллергенов - аутоаллергенов).
При иммунокомплексных реакциях III типа образуются антитела, принадлежащие преимущественно к иммуноглобулинам класса G и М. Повреждающее действие образованного комплекса «антиген-антитело» реализуется, главным образом, через активацию комплемента и освобождение лизосомных ферментов. Происходят повреждение базальных мембран, спазм гладких мышц бронхов, расширение сосудов и повышение проницаемости микроциркуляторного русла.
Тип IV (клеточный), при котором повреждающее действие оказывают сенсибилизированные лимфоциты, относят к гиперчувствительности замедленного типа (ГЗТ).
Основные медиаторы аллергической реакции IV типа - интерлейкины. Это лимфокины, действующие на макрофаги и эпителиальные клетки, и лизосомные ферменты. Не исключена роль активации кининовой системы. Под влиянием этих веществ развиваются отек, набухание слизистой оболочки, бронхоспазм и гиперпродукция вязкого бронхиального секрета. Выделямые лимфоцитами интерлейкины способствуют привлечению к месту аллергической реакции других клеток воспаления с развитием персистирующей воспалительной реакции. Все это приводит к длительному нарушению бронхиальной проходимости.
В патогенезе БА определенная роль принадлежит местной «поломке» иммунной защиты: отмечают уменьшение концентрации секреторного IgA и изменение системы фагоцитоза, действие которой в органах дыхания в основном обеспечивают альвеолярные макрофаги. При нарушении их функции (воздействие лимфокинов и др.) резко снижается противовирусная защита организма, что связано со снижением продукции интерферона. Воспаление приобретает персистирующий характер.
Основные этапы развития аллергической реакции включают:
• нарушение соотношения субпопуляций лимфоцитов (Тh1-Тh2-лимфоцитов), приводящее к поляризации Тh2-лимфоцитов;
• синтез Т-лимфоцитами цитокинов (ИЛ-4, -5, -10);
• стимуляция интерлейкинами внутриклеточной продукции IgE, индукция под их влиянием активности и пролиферации эозинофилов, а также созревания тучных клеток;
• вовлечение в аллергическую реакцию других клеток (базофилы, макрофаги, эпителиальные клетки, фибробласты);
• высвобождение активированными клетками провоспалительных медиаторов - гистамина, цистеиниловых лейкотриенов, эйкозаноидов, активных форм кислорода и др.;
• высвобождение нейротрансмиттеров и активация афферентных нервов.
Воспалительный процесс, возникший в результате аллергической реакции, затрагивает все структуры стенки бронхов, включая эпителиальный покров, базальную мембрану, ассоциированные с бронхами лимфоидные узелки (так называемую БАЛТ-систему), сосуды и гладкие мышцы. Это приводит к целому ряду патоморфологических изменений:
• спазму гладких мышц (острая бронхоконстрикция);
• гипертрофии слизистых желез, гиперсекреции слизи и образованию слизистых пробок в просвете бронхов;
• отеку слизистой оболочки и ее инфильтрации активированными клетками;
• дилатации и пролиферации сосудов, а также повышению их проницаемости;
• перестройке (ремоделированию) морфологических структур легочной ткани (гибели эпителиального покрова, утолщению стенок бронхов, изменению размеров базальной мембраны, васкуляризации слизистых оболочек дыхательных путей).
Неиммунные механизмы. Известно, что помимо антигензависимой дегрануляции тучных клеток существует большое количество неспецифических факторов (токсины, ферменты, лекарственные средства, различные макромолекулы и др.), вызывающих дегрануляцию тучных клеток неиммунным путем. Различные физические, механические и химические раздражители (например, дым, двуокись серы, пыль, холодный воздух и др.), инфекционные агенты (без сенсибилизации и аллергизации) провоцируют рефлекторный бронхоспазм путем стимуляции рецепторов в дыхательных путях. Ранее полагали, что такая реакция осуществляется посредством повышения активности парасимпатической нервной системы. В настоящее время этот механизм не считают основным. Обнаружена распространенная сеть нервных волокон неадренергической нехолинергической регуляции бронхов, содержащих мощные нейропептиды (нейрокин А и В, субстанцию Р, вазоактивный интестинальный пептид и др.), которые имеют отношение к развитию большинства признаков обострения бронхиальной астмы.
В формировании нестабильного метаболизма тучных клеток предполагают участие глюкокортикоидной недостаточности, нарушений функционирования яичников (гиперэстрогенемия и гипопрогестеронемия) и нервно-психических нарушений.
Глюкокортикоидная недостаточность способствует развитию гиперреактивности тучных клеток, снижению синтеза катехоламинов, активации простагландинов F2a, а также нарушению иммунокомпетентной системы (комплексное участие в патогенезе БА, иммунологических и неиммунологических механизмах).
Гиперэстрогенемия и гипопрогестеронемия воздействуют главным образом на a- и бета-адренорецепторы, повышая активность первых и снижая активность последних.
При нарушении бронхиальной проходимости, обусловленном любыми другими механизмами, также отмечают адренергический дисбаланс, выражающийся в преобладании системы гуанилатциклазы над системой аденилатциклазы. Кроме того, изменяется содержание внутриклеточного фермента фосфодиэстеразы, усиливается поступление ионов кальция в клетку и нарушается обмен простагландинов.
Преобладание того или иного механизма в патогенезе БА позволяет выделить ее различные патогенетические варианты (Г.Б. Федосеев, 1982; А.Г. Чучалин, 1985).
 2015-06-10
2015-06-10 565
565