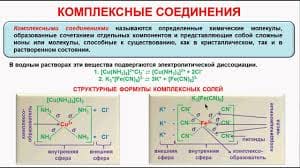
(ДКА, диабетическая кетоацидотическая кома)
требующая экстренной госпитализации острая декомпенсация СД, с гипергликемией (уровень глюкозы плазмы >13.9 ммоль/л), гиперкетонемией (> 5 ммоль/л или ≥+), кетонурией (≥++), метаболическим ацидозом (рН < 7.3) и различной степенью нарушения сознания или без нее.
Инсулинотерапия – режим малых доз ( лучшее управление гликемией и меньший риск гипогликемии и гипокалиемии, чем в режиме больших доз):
Внутривенная (в/в) инсулинотерапия:
1. Начальная доза ИКД: 0,15 ед/кг в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % NaCl до 1 мл и вводят очень медленно (2–3 мин.).
2. В последующие часы: ИКД по 0,1 ед/кг в час в одном из вариантов:
Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ед/кг/час. Приготовление инфузионной смеси: 50 ед ИКД + 2 мл 20 % альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10–50 % дозы); объем доводят до 50 мл 0,9 % NaCl.
Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД 1 ед/мл или 1 ед/10 мл 0,9 % NaCl в/в капельно (+ 4 мл 20 % альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция малых доз ИКД по числу капель или мл
смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
Вариант 3 (более удобен в отсутствие инфузомата): ИКД в/в болюсно (медленно) 1 раз/час шприцем в «резинку» инфузионной системы. Длительность фармакодинамического эффекта ИКД при этом – до 60 минут. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
Внутримышечная (в/м) инсулинотерапия (проводится при невозможости в/в доступа, а также при легкой форме ДКА, в отсутствие нарушений гемодинамики)
Нагрузочная доза ИКД – 0,4 ед/кг (половина – в/в, половина в/м), затем в/м по 5–10 ед/час. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.
Скорость снижения гликемии – не более 4 ммоль/л/час (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень глюкозы плазмы менее 13–15 ммоль/л
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне глюкозы плазмы ≤11-12 ммоль/л и рН > 7.3 переходят на п/к введение ИКД каждые 4 – 6 ч в сочетании с ИПД.
Регидратация:
Растворы:
0,9 % NaCl (при уровне скорректированного Na+ плазмы < 145 ммоль/л; при более высоком Na+ – см. раздел 9.2).
При уровне глюкозы плазмы ≤13 ммоль/л: 5–10 % глюкоза (+ 3–4 ед ИКД на каждые 20 г глюкозы).
Коллоидные плазмозаменители (при гиповолемии – систолическое АД ниже 80 мм рт. ст. или ЦВД ниже 4 мм водн. ст.).
Преимущества кристаллоидных растворов (Рингера, Рингера-Локка и др.) перед 0,9 % NaCl, при ДКА не доказаны.
Скорость регидратации: 1 л в 1-й час (с учетом жидкости, введенной на догоспитальном этапе), по 0,5 л – во 2-й и 3-й час, по 0,25–0,5 л в последующие часы. Возможна более медленная регидратация: 2 л в первые 4 ч, еще 2 л в следующие 8 часов, в дальнейшем – по 1 л за каждые 8 ч. Общий объем инфузии в первые 12 ч терапии – не более 10 % массы тела. Если регидратация при ДКА начинается с 0,45 % NaCl (редкие случаи истинной гипернатриемии), скорость инфузии уменьшают до 4–14 мл/кг в час.
Скорость регидратации у детей: 10–20 мл/кг, при гиповолемическом шоке – 30 мл/кг, но не более 50 мл/кг в первые 4 ч терапии.
Скорость регидратации корректируют в зависимости от ЦВД или по правилу: объем вводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5–1 л.
 2015-07-21
2015-07-21 545
545