Кафедра поликлинической терапии и общей врачебной практики (семейной медицины) лечебного факультета
Зав. кафедрой: доцент Попова А.А.
РЕФЕРАТ
По теме «Мочевой синдром (острые и хронические гломерулонефриты, острые и хронические пиелонефриты): критерии диагноза, обязательный диагностический минимум, лечение, профилактика, ВТЭ, показания для госпитализации, «Д», санаторно-курортный отбор».
Выполнила: интерн кафедры внутренних болезней Керимова Нуране Вагифовна
Проверила: асс., к. м. н. Яковлева Н.Ф.
Новосибирск, 2013
Пиелонефрит - это неспецифическое инфекционно-воспалительное заболевание почек с преимущественным поражением интерстициальной ткани, лоханки и чашечек.
Различают острый и хронический, односторонний и двусторонний, первичный (необструктивный) и вторичный (обструктивный) пиелонефрит. Чаще, примерно в 80% случаев, наблюдается вторичный пиелонефрит, возникающий вследствие органических или функциональных изменений в почках и мочевых путях, которые ведут к нарушению оттока мочи, венозной крови и лимфы из почки. У беременных женщин (так называемый гестационный пиелонефрит) — нарушение тонуса верхних мочевых путей вследствие эндокринных сдвигов или сдавления увеличенной маткой нижней трети мочеточника. Выделяют также клинические варианты пиелонефрита при различных видах патологии, в т.ч. пиелонефрит у больных сахарным диабетом, у больных с поражением спинного мозга, пиелонефрит при пузырно-мочеточниковом рефлюксе, пиелонефрит почечного трансплантата, сенильный (старческий) пиелонефрит.
Причиной заболевания могут быть любые микроорганизмы, относящиеся как к эндогенной, так и экзогенной флоре. Белый и золотистый плазмокоагулирующие стафилококки могут послужить причиной гнойно-воспалительного процесса в неизмененной почке, тогда как другие микроорганизмы, как правило, вызывают пиелонефрит лишь при наличии предрасполагающих местных факторов.
Обычно микроорганизмы проникают в почки гематогенным путем из очага инфекции в организме (тонзиллит, фурункулез, инфицированная рана и т.д.). Они, как правило, задерживаются в венозных капиллярах почки, откуда распространяются на интерстициальную ткань, вызывая развитие в ней гнойно-воспалительного процесса. Реже возбудители инфекции попадают в почку уриногенным путем, т.е. из нижних мочевых путей по просвету мочеточника в результате пузырно-мочеточникового рефлюкса. Из почечной лоханки микроорганизмы проникают в общий кровоток вследствие лоханочно-почечных рефлюксов и затем, вернувшись по артериальной системе в ту же почку, вызывают в ней воспалительный процесс. Очень редко возбудители инфекции из нижних мочевых путей достигают почки, продвигаясь непосредственно по стенкам мочеточника.
Развитию бактериального воспаления в интерстициальной ткани почки способствуют гипоксия почечной ткани (гипертоническая болезнь, нефроптоз, гипоплазия почки, поликистоз), гипокалиемия, нарушения пуринового (подагра) и углеводного (сахарный диабет) обменов, уродинамики (мочекаменная болезнь, пузырно-мочеточниковый рефлюкс, аномалии развития мочевой системы, аденома предстательной железы, атония кишечника, беременность), иммунодефицитные состояния.
Хроническое течение пиелонефрита обычно обусловливается уриногенным заносом бактерий вследствие нарушения оттока мочи из почки, угнетением иммунитета, нарушением кровоснабжения почечной ткани и другими факторами. Наиболее часто оно отмечается при обструктивном (30—40%), а также гестационном пиелонефрите (10—25%).
Острый пиелонефрит начинается как интерстициальное серозное воспаление. Как одну из фаз развития пиелонефрита рассматривают пиелит — воспаление почечной лоханки, при котором имеется преимущественное поражение чашечно-лоханочной системы. Однако в результате лоханочно-почечных рефлюксов инфекция быстро распространяется на паренхиму почки. В дальнейшем может развиться гнойное воспаление с разрушением почечной ткани. Различают следующие формы острого гнойного пиелонефрита: межуточный гнойный пиелонефрит, апостематозный (гнойничковый) пиелонефрит, карбункул почки и абсцесс почки.
Симптоматика острого пиелонефрита в значительной мере зависит от степени нарушения пассажа мочи. При первичном остром пиелонефрите местные признаки выражены слабо или отсутствуют. Состояние больного тяжелое, отмечаются общая слабость, озноб, повышение температуры тела до 39—40°, обильный пот, боли во всем теле, тошнота, иногда рвота, сухой язык, тахикардия. При вторичном пиелонефрите, обусловленном нарушением оттока мочи из почки, в острой фазе наблюдается характерная смена симптомов. Как правило, ухудшение состояния больного совпадает с резким усилением болей в поясничной области или приступом почечной колики вследствие нарушения оттока мочи из почечной лоханки. На высоте болей возникает озноб, который сменяется жаром и резким повышением температуры тела. Затем температура тела критически падает до субфебрильной, что сопровождается обильным потоотделением; интенсивность боли в области почки постепенно снижается вплоть до ее исчезновения. Однако если препятствие оттоку мочи не устранено, после нескольких часов улучшения самочувствия вновь усиливается боль и наступает новый приступ острого пиелонефрита.
Течение острого пиелонефрита варьирует в зависимости от состояния организма, возраста, пола, предшествующего состояния почек и мочевых путей.
Различают острейшую, острую, подострую и латентную формы острого пиелонефрита.
1. Острейшая форма с септическим состоянием, гектической лихорадкой, потрясающими ознобами, проливными потами, выраженной интоксикацией и малозаметными местными симптомами. У беременных нередко развиваются коагулопатия, почечная недостаточность, иногда бактериемический шок.
2. Острая форма с лихорадкой гектического или неправильного типа, ознобами, интоксикацией и отчетливо выраженными местными симптомами. Общее состояние тяжелое или средней тяжести.
3. Подострая форма с умеренно фебрильной температурой и интоксикацией, иногда с ознобами, преобладанием в клинической картине местных симптомов. Состояние больных средней тяжести или относительно удовлетворительное.
4. Латентная форма с относительно удовлетворительным общим состоянием, кратковременными подъемами температуры — иногда с интервалом в несколько дней, редкими ознобами, незначительной интоксикацией и малозаметными местными симптомами, которые выясняются при настойчивом целенаправленном опросе.
К осложнениям острого пиелонефрита относятся бактериемический (эндотоксический) шок, некроз почечных сосочков, уросепсис, септикопиемия с образованием метастатических гнойников, острая почечная недостаточность. Клиника. Диагнозпервичного острого серозного пиелонефрита основывается на клинической картине, данных лабораторных и инструментальных исследований. При пальпации обнаруживают болезненность в области пораженной почки, напряжение мышц передней брюшной стенки и поясничной области, отмечается положительный симптом Пастернацкого. Характерен высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево. Ценным диагностическим признаком является сравнительный лейкоцитоз (в крови, взятой из пальца руки и поясничной области с обеих сторон). При этом, как правило, более высокое содержание лейкоцитов обнаруживается в крови, полученной из поясничной области на стороне поражения. Важную роль играют определение степени бактериурии и лейкоцитурии,выявление в осадке мочи лейкоцитарных цилиндров, так называемых клеток Штернгеймера — Мальбина (сегментоядерных нейтрофильных гранулоцитов, увеличенных вдвое, цитоплазма которых окрашивается спиртовым р-ром сафронина с генциановым фиолетовым в бледно-голубой цвет, а ядра — в темный) — показатель воспалительного процесса в мочевой системе) и активных лейкоцитов, а также бактериальных антигенов и бактериальных антител в крови иммуноферментным методом. Следует иметь в виду, что при остром обструктивном пиелонефрите изменения мочи могут отсутствовать в течение нескольких дней.
Дифференцировать острый пиелонефрит необходимо с инфекционными (сальмонеллез, грипп, крупозная пневмония, бруцеллез, подострый бактериальный эндокардит), острыми хирургическими (аппендицит, холецистит, панкреатит) и онкологическими (гемобластоз, аденокарцинома почки, лимфогранулематоз) заболеваниями. При этом важное значение имеет выявление обструкции мочевых путей с помощью хромоцистоскопии, внутривенной урографии, динамической нефросцинтиграфии. Изменения мочи могут отсутствовать также при апостематозном нефрите в связи с локализацией гнойников в корковом веществе почки и поздним появлением почечной недостаточности. Развитие метастатических гнойников в других органах и присоединение поражения печени нередко маскируют первичный очаг в почке и приводят к смерти больного до наступления уремии вследствие гнойного менингита, абсцедирующей пневмонии.
При наличии карбункула или абсцесса почки на экскреторных урограммах кроме уменьшения подвижности почки обнаруживаются неравномерность наружных ее контуров, сдавление чашечек в зоне поражения вплоть до их «ампутации». В диагностике острого пиелонефрита используют также компьютерную рентгеновскую томографию. При сканировании почек выявляют дефекты накопления радионуклида в очаге поражения. При ультразвуковом сканировании отмечаются увеличение размеров почки, утолщение почечной паренхимы, резкое ограничение подвижности почки при дыхании, так называемая гипоэхогенная структура почечной ткани. разрежение вокруг почки («ореол»), неравномерность ее контуров, гипоэхогенное образование (полость) при абсцессе почки или образование, равное по эхогенности почечной паренхиме при карбункуле почки. С помощью инфракрасной термографии при остром пиелонефрите выявляют повышение температуры над пораженной почкой на 1,4—2° по сравнению со здоровой стороной. Как правило, при серозном остром пиелонефрите мелкоточечные очаги свечения в области забрюшинного пространства отсутствуют. Усиление гипертермии, в т.ч. по площади ее распространения, а также появление множества мелких очагов гипертермии в области забрюшинного пространства являются признаками перехода серозного воспаления в гнойное.
Лечение. Больной острым пиелонефритом должен быть госпитализирован. Ему необходимо обеспечить постельный режим и комплексное лечение с учетом стадии воспалительного процесса, степени нарушения пассажа мочи, функционального состояния второй почки. Антибактериальная терапия при отсутствии оттока мочи из пораженной почки не только не эффективна, но и опасна в связи с возможностью эндотоксического шока. Поэтому при нарушении пассажа мочи у больных острым серозным пиелонефритом следует прежде всего восстановить отток мочи из почечной лоханки путем катетеризации мочеточника, установления стента (трубки), чрескожной пункционной нефростомии или устранения препятствия оперативным путем (пиело- или нефростомия).
При остром гнойном пиелонефрите недостаточно восстановления пассажа мочи. Поэтому при апостематозном пиелонефрите одновременно производят декапсуляцию почки; при карбункуле почки — его иссечение или рассечение; при абсцессе — вскрытие и дренирование гнойной полости. В случае тяжелой интоксикации и септического состояния, обусловленных диффузным апостематозным пиелонефритом, множественными карбункулами почки, при удовлетворительном состоянии второй почки показана нефрэктомия.
При выборе антибиотика необходимо учитывать реакцию мочи, нефротоксичность препарата, особенности возбудителя инфекции. Так, макролиды и аминогликозидные антибиотики эффективны в щелочной моче; ампициллин, ристомицина сульфат, нитрофураны, нитропсолин — в слабокислой: левомицетин, тетрациклины, цефалоспорины, палин, таривид (офлоксацин) можно применять при любом рН мочи. Антибактериальную терапию в случае тяжелого приступа острого пиелонефрита обычно начинают, не дожидаясь данных бактериологического исследования мочи. При невозможности определить рН мочи назначают препараты, эффективные при любой реакции мочи (левомицетин в сочетании с фурагином, ампициллин, цефалексин, палин). При отсутствии эффекта антибиотики вводят парентерально. Синтетические противомикробные средства (поочерёдно)
• Налидиксовая кислота по 0,5-1 г 4 р/сут не менее 7 дней, затем
• нитрофурантоин (фурадонин) по 0,15 г 3-4 р/сут 5-8 дней, затем
• нитроксолин по 0,1-0,2 г 4 р/сут в течение 2-3 нед
• Гексаметилентетрамин по 0,5-1 г 3-4 р/сут внутрь или 5-10 мл 40% р-ра в/в ежедневно в течение первых 5-6 дней (особенно при инфекции, резистентной к антибиотикам)
• Антибиотики (в зависимости от чувствительности к ним микрофлоры) со сменой каждые 5-7-10 дней. Применяют с осторожностью при функциональной недостаточности почек
• Пенициллины: бензил-пенициллина натриевая соль по 1-2 млнЕД/сут, оксациллин по 2-3 r/сут внутрь или в/м, ампициллин до 6-10 г/сут внутрь, ампициллина натриевую соль не менее 2-3 г/сут в/и или в/в и др.
• Тетрациклины: тетрациклин по 0,2-0,3 г 4-6 р/сут внутрь, морфоциклин, метациклин и др.
• Олететрин по 0,25 г внутрь 4-6 р/сут
• Аминогликозиды: канамицин по 0,5 г в/м 2-3 р/сут, гентамицин по 0,4 мг/кг в/м 2-3 р/ сут
• Цефало-спорины: цефалоридин, цепорин 1,5-2 г в сут в/м или в/в и др.
• Сульфаниламидные препараты: уросульфан или этазол (по 1 г 6 р/сут), сульфапиридазин в первые сутки 1-2 г, затем по 1 г/сут в течение 2 нед, сульфамонометоксин, сульфа-диметоксин, ко-тримоксазол
• Витамины группы В, аскорбиновая кислота
• При рецидивирующем течении показано профилактическое или длительное лечение противомикробными средствами, например ко-тримоксазолом (триметоприм 40 мг/ сульфаметоксазол 200 мг), триметопримом по 100 мг или фу-радонином по 100 мг на ночь или 3 р/нед (профилактически) или в половинной дозе ежедневно (лечение). Длительность терапии — обычно 1 год. Сильный бактерицидный эффект дает сочетание полусинтетических пенициллинов с нитрофуранами, карбенициллина с налидиксовой кислотой, аминогликозидов с цефалоспоринами. Антибактериальную терапию корригируют по результатам бактериологического исследования мочи.
Рекомендуется обильное питье (до 21/2 л в сутки) с учетом состояния сердечно-сосудистой системы, функции почек и оттока мочи из верхних мочевых путей. Лихорадящим больным следует давать пить клюквенный морс, а в тяжелых случаях при резко выраженной интоксикации — назначать подкожные или внутривенные вливания изотонического раствора хлорида натрия или 5% раствора глюкозы. Применяют капельно внутривенно реополиглюкин, гемодез (неокомпенсан), 10% раствор альбумина, а также переливания плазмы, крови, антистафилококковой или антиколибациллярной плазмы, плазмы крови, подвергнутой УФ-облучению, вводят гамма-глобулин.
Используют мочегонные средства — фуросемид (лазикс) внутрь, внутримышечно или внутривенно. При почечном ацидозе рекомендуется парентеральное введение 2—3% раствора гидрокарбоната натрия. В тяжелых случаях, при резко выраженной интоксикации, сепсисе применяют гемосорбцию, лимфосорбцию, плазмаферез.
Из противовоспалительных средств в первые 8—9 дней назначают ингибиторы протеолиза — аминокапроновую кислоту по 1 г 5—6 раз в сутки или контрикал ежедневно однократно по 10 000—20 000 ЕД внутривенно капельно на 300—500 мл изотонического раствора хлорида натрия. В качестве жаропонижающих средств можно использовать салицилаты (ацетилсалициловую кислоту), нестероидные противовоспалительные препараты (антипирин, анальгин, амидопирин, бруфен, индометацин), антигистаминные препараты (димедрол, супрастин, тавегил). В отдельных случаях (при бактериемическом шоке) применяют стероидные гормоны (гидрокортизон, преднизолон) и антикоагулянты.
С целью стабилизации проницаемости клеточных мембран и капилляров назначают аскорбиновую кислоту (внутримышечно 3— 5 мл 5% раствора), рутин по 0,05 г 2—3 раза в день. Для улучшения микроциркуляции используют пентоксифиллин (трентал). В случае гипоксии показаны ингаляции кислорода, подкожное его введение или гипербарическая оксигенация.
Питание должно быть достаточно калорийным, не обильным, без резкого ограничения приема поваренной соли. Можно рекомендовать диету № 7а, содержащую 20 г белков, 80 г жиров и 350 г углеводов, которая обеспечивает 2200 ккалорий.
При болях в почке показаны тепловые процедуры (грелки, согревающие компрессы, соллюкс, диатермия), спазмолитики (экстракт белладонны, папаверин, но-шпа, баралгин). С 14—16-го дня болезни применяют анаболические стероиды, стимулирующие синтез белка в организме, — метандростенолон (неробол); феноболин (нероболил) или ретаболил. Используют также биогенные стимуляторы, оказывающие стимулирующее действие и ускоряющие процессы регенерации, в т.ч. препараты из растений (экстракт алоэ, элеутерококка, левзеи, женьшеня), из тканей животных (взвесь плаценты, стекловидное тело, апилак, пантокрин), а также из лиманных грязей (ФиБС, пелоидин, гумизоль и др.) и торфа (торфот). Назначают витамины А, В1 и В6, фитотерапию, физиотерапию (электрофорез с йодистым калием, фонофорез с гидрокортизоном, микроволновую терапию).
Больной острым пиелонефритом нетрудоспособен в течение лихорадочного периода и 7—10 дней после нормализации температуры тела; ограниченно трудоспособен до полной нормализации анализов мочи и крови. После операции на почке, лоханке, мочеточнике нетрудоспособность продолжается 3—4 недели после заживления раны (всего до 11/2 месяца). При явлениях почечной недостаточности или первичном органическом заболевании мочевых путей, которое осложняется повторными обострениями пиелонефрита, больной также нетрудоспособен.
Амбулаторное лечение больных острым пиелонефритом в стадии реабилитации продолжается 4—6 месяцев. Назначают прерывистые курсы антибактериальной терапии приблизительно в течение 1 недели каждого месяца под контролем антибиотикограммы.
Санаторно-курортное лечение проводят на курортах Трускавец, Железноводск, Пятигорск, Ессентуки, Кисловодск, Боржоми, Саирме, Янгантау, Бирштонас, Истису, Березовские Минеральные Воды, Шкло, Хмельник и др.
Прогноз. Своевременная диагностика и рано начатое лечение в большинстве случаев гарантируют выздоровление. В случаях позднего распознавания заболевания, развития бактериального шока или уросепсиса прогноз неблагоприятный. Летальность при остром гнойном пиелонефрите достигает 5—10%.
Профилактика заключается в своевременном восстановлении нарушенного пассажа мочи и ликвидации очагов гнойной инфекции в организме.
Хронический пиелонефрит характеризуется бедной клинической симптоматикой вследствие медленного вялого течения воспалительного процесса в интерстициальной ткани почки. Болезнь обычно выявляется через несколько лет после перенесенных цистита, простатита и других острых заболеваний мочеполовых органов при случайном исследовании мочи либо при детальном обследовании больных в связи с мочекаменной болезнью артериальной гипертензией или почечной недостаточностью.
Для хронического пиелонефрита наиболее удобна классификация по степени активности процесса:
1) фаза активного воспаления с отчетливым проявлением местных симптомов, с нормальной или повышенной температурой тела и различном степенью интоксикации, мочевым синдромом, анемией, нередко с диспротеинемией и недостатком основных электролитов в плазме, нарушением концентрационной функции почек, изменениями размеров и структуры почечной ткани при УЗИ;
2) фаза латентного воспаления: общие и местные симптомы не выражены или отсутствуют; выявляются моченой синдром, нередко анемия, дефицит электролитов, изменения конфигурации и структуры почек при УЗИ; температура тела нормальная или субфебрильная, функция почек может быть нормальной или нарушенной;
3) фаза ремиссии: бессимптомное течение, нормальные результаты большинства доступных видов исследования, возможно выявление изменений при УЗИ и исследовании функции почек; всегда есть указания на заболевание в анамнезе.
Симптомы бактериального воспаления (лихорадка, боль в пояснице, пиурия) наблюдаются обычно при обострении хронического пиелонефрита. В связи с возможным длительным субклиническим течением хронического пиелонефрита, проявляющегося периодическими люмбалгиями и минимальными изменениями мочи, следует обращать особое внимание на неспецифические симптомы: общую слабость, утомляемость, анемию, снижение аппетита, тошноту, похудание, упорные головные боли (обусловлены микробной интоксикацией, отмечаются как при нормальном, так и при повышенном АД).
Важным симптомом хронического пиелонефрита является дизурия. Поэтому эпизоды учащенного болезненного мочеиспускания (так называемый цистит) следует рассматривать как признак (нередко единственный) обострения вялотекущего пиелонефрита. Для пиелонефрита при пузырно-мочеточниковом рефлюксе характерен другой вид дизурии: боли в пояснице и познабливание при мочеиспускании, а также «двухэтапное» мочеиспускание, при котором через несколько минут после опорожнения мочевого пузыря выделяется вторая порция мочи.
У многих больных с латентно текущим пиелонефритом заболевание манифестирует лишь при развитии хронической почечной недостаточности или присоединении осложнений. В клинической картине преобладают полиурия, никтурия, сильная жажда (так называемый инсипидарный синдром), резкое снижение относительной плотности мочи. Может развиться так называемый псевдоаддисонов синдром, или синдром сольтеряющей почки, — адреногенитальный синдром с потерей солей, для которого характерны ортостатические коллапсы, дегидратация, гиперкалиемия, или тяжелый канальцевый метаболический ацидоз с нарушениями фосфорно-кальциевого обмена (остеомаляция, нефрокальциноз).
Хронический пиелонефрит может осложняться нефрогенной гипертонией, вторичными (часто коралловидными) камнями почек, гидронефрозом, пионефрозом, перинефритом, паранефритом, некротическим папиллитом. Гипертензивный синдром без признаков хронической почечной недостаточности встречается при хроническом пиелонефрите в 30—50% случаев и обычно легко устраняется с помощью гипотензивных средств. Злокачественная артериальная гипертензия более характерна для пиелонефрита со сморщенной или гипоплазированной почкой, а также для пиелонефрита при пузырно-мочеточниковом рефлюксе, сенильного пиелонефрита.
Диагноз. Для хронического пиелонефрита характерна умеренно выраженная упорная нормохромная анемия, которая часто обнаруживается задолго до присоединения хронической почечной недостаточности. В период обострения появляются умеренный нейтрофильный лейкоцитоз и повышенная СОЭ. Хронический пиелонефрит, вызванный колибациллярной флорой, нередко протекает с лейкопенией. Мочевой синдром характеризуется лейкоцитурией с преобладанием нейтрофилов, наличием лейкоцитарных цилиндров, бактериурией, микрогематурией, протеинурией (до 1 г/л, при пузырно-мочеточниковом рефлюксе — 2—3 г/л). Нефротический синдром при хроническом пиелонефрите встречается крайне редко.
Важное значение имеет выявление бактериурии, клеток Штернгеймера — Мальбина и активных лейкоцитов в осадке мочи при раздельном исследовании почечной мочи. Следует также определять количество микроорганизмов в начальной и средней порциях мочи. Иммунолюминесцентный метод позволяет обнаружить в моче бактерии, покрытые антителами, которые появляются при воспалительном процессе в почечной паренхиме. Выявить скрытую лейкоцитурию можно с помощью провокационных тестов (преднизолонового, пирогеналового, парафинового, нафталанового, озокеритового и др.), при проведении которых количество лейкоцитов в моче увеличивается в 2 раза и более, а также появляются многочисленные активные лейкоциты. Применяют иммунологические методы диагностики, основанные на обнаружении бактериальных антигенов и бактериальных антител в крови с помощью реакции связывания комплемента, реакции пассивной гемагглютинации и иммуноферментного анализа.
На обзорной урограмме, томограммах или зонограммах мочевых путей можно установить вертикальное расположение почки, увеличение или уменьшение ее размеров и неровность наружных контуров. На экскреторных урограммах, кроме того, отмечаются снижение концентрации и замедление выделения рентгеноконтрастного вещества пораженной почкой, деформация чашечек и лоханки, нарушение тонуса верхних мочевых путей. В более поздней стадии заболевания чашечки становятся округленными, грибовидными, с уплощенными сосочками и суженными шейками.
Выраженный склеротический процесс в почке при хроническом пиелонефрите можно выявить с помощью признака Ходсона и ренально-кортикального индекса (РКИ). Для определения феномена Ходсона на пиелограмме проводят условную кривую, соединяющую верхушки всех чашечек. В норме эта линия равномерно выпуклая, параллельная поверхности почки. При хроническом пиелонефрите она неровная, имеет западения вследствие очаговых изменений почечной паренхимы. РКИ определяют по формуле 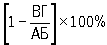 , где В — длина, Г — ширина чашечно-лоханочной системы, А — длина, Б — ширина почки в сантиметрах, измеренные по фронтальной экскреторной урограмме или ретроградной пиелограмме. Падение РКИ ниже 60% указывает на хронический пиелонефрит.
, где В — длина, Г — ширина чашечно-лоханочной системы, А — длина, Б — ширина почки в сантиметрах, измеренные по фронтальной экскреторной урограмме или ретроградной пиелограмме. Падение РКИ ниже 60% указывает на хронический пиелонефрит.
В трудных случаях нередко только почечная артериография позволяет решить вопрос о наличии хронического пиелонефрита и установить стадию заболевания. С помощью рентгенокинематографии и телевизионной пиелокаликоскопии при экскреторной урографии в ранних стадиях хронического пиелонефрита можно выявить учащение сократительной деятельности чашечек и их шеек, а в поздних стадиях заболевания — замедление и угнетение сокращений всей чашечно-лоханочной системы. При компьютерной рентгеновской томографии обнаруживают увеличение или уменьшение размеров почки, неравномерность ее наружных контуров, деформацию и нарушение тонуса чашечно-лоханочной системы.
Радионуклидная ренография позволяет определить функциональное состояние почек, судить об их кровоснабжении, канальцевой функции и динамике верхних мочевых путей. Сканирование дает возможность выявить крупноочаговые дефекты накопления радионуклидов в почечной ткани, изменение размеров почки и неравномерность наружных ее контуров, динамическая сциинтиграфия — более мелкие очаги на основании снижения прохождения радионуклидов, уменьшения накопления их активности и замедления выведения. Ультразвуковое сканирование почек при первичном хроническом пиелонефрита позволяет определить уменьшение размеров почки, неравномерность наружных ее контуров, очаги повышенной эхогенности в почечной паренхиме, чашечках и лоханке почки, а при пионефрозе — увеличение размеров почки, неравномерное истончение почечной паренхимы, наличие большого количества различных полостей.
Хронический пиелонефрит необходимо дифференцировать с хроническим гломерулонефритом, хроническим тубулоинтерстициальным нефритом, амилоидозом почек, туберкулезом почки, некротическим папиллитом, первичным нефросклерозом, гипоплазией почки, мультикистозом почки.
Лечение больных первичным хроническим пиелонефритом проводится амбулаторно. При его неэффективности, а также при вторичном хроническом пиелонефрите в фазе активного воспаления показана госпитализация в урологическое отделение. При нарушении пассажа мочи следует прежде всего восстановить нормальный ее отток из пораженной почки, в т.ч. оперативным путем (пластика мочеточника, устранение пузырно-мочеточникового рефлюкса, удаление камней почек и мочеточника). В активной фазе воспаления проводят длительное антибактериальное лечение непрерывно или прерывистыми курсами в соответствии с характером микрофлоры и антибиограммы. Для лечения хронического пиелонефрита наиболее эффективны антибиотики, которые, как и при остром пиелонефрите, следует применять с учетом рН мочи и степени снижения функциональной способности почек. При наличии признаков хронической почечной недостаточности противопоказаны так называемые нефротоксичные антибиотики — полимиксины, стрептомицин, тетрациклины. Дозы гентамицина, линкомицина, рифампицина, цефалоспоринов, нитрофуранов необходимо уменьшать в соответствии со степенью снижения клубочковой фильтрации. В обычных дозах можно применять левомицетин, полусинтетические пенициллины (карбенициллин и др.), эритромицин.
Критериями эффективности лечения являются улучшение самочувствия, снижение температуры тела, уменьшение лейкоцитурии и бактериурии. Если через 5—7 дней лечебного эффекта не отмечается, необходима смена антибиотиков. После месячного курса антибиотикотерапии рекомендуется 7—10-дневный курс лечения сульфаниламидными препаратами короткого действия (уросульфан, этазол) или комбинированными препаратами (бактрим). Можно использовать также производные нафтиридина (налидиксовая кислота) и 8-оксихинолина (нитроксолин). После достижения ремиссии в течение 4—6 месяцев проводят поддерживающую антибактериальную терапию в виде ежемесячных 10-дневных курсов, в интервалах между которыми назначают фитотерапию — экстракты и настои из растений, обладающих мочегонным и противовоспалительным действием (лист толокнянки, трава хвоща полевого, плоды можжевельника, корень солодки, лист брусники, почки березовые и др.).
Важное значение имеют диета и водно-солевой режим, а также контроль за АД. Из пищевого рациона исключают острые блюда и приправы (уксус, перец, горчица), концентрированные соки, копчености. Ограничение животных белков рекомендуется при появлении признаков хронической почечной недостаточности. Больные с хроническим пиелонефритом, сопровождающимся полиурией, ведущей к потере жидкости и электролитов, должны потреблять достаточное количество воды и поваренной соли, которые резко ограничивают лишь в период гипотензивной терапии. Во время ремиссии рекомендуется санаторно-курортное лечение — курорты Трускавец, Саирме, Боржоми, Железноводск, Ессентуки. Больные хроническим пиелонефритом подлежат диспансерному наблюдению.
В период ремиссии проводят неспецифическую стимуляцию иммунологической реактивности организма метилурацилом или пентоксилом. Применяют специфическую иммунотерапию путем введения стафилококкового анатоксина внутримышечно каждые 3 дня в возрастающих дозах (0,3—0,5—0,7—1,0—1,2—1,5—1,7—2,0 мл) или иммунизацию аутовакциной, которую вводят внутримышечно по той же схеме, что и стафилококковый анатоксин. Целесообразно, особенно в случаях вялотекущего заболевания, назначение биологически активных средств (продигиозана, пирогенала, лизоцима и др.), стимуляторов процесса регенерации растительного и животного происхождения. Положительный эффект оказывают физиотерапевтические процедуры (микроволновая терапия, электрофорез с йодистым калием или новокаином, фонофорез с гидрокортизоном, УВЧ и др.).
При пионефрозе, далеко зашедшем одностороннем хроническом пиелонефрите, не поддающемся лечению, или пиелонефритическом сморщивании почки, осложнившемся артериальной гипертензией, показана нефрэктомия. В терминальной стадии хронической почечной недостаточности проводят систематический гемодиализ или пересадку почки.
Прогноз. При сенильном пиелонефрите, пиелонефрите у больных сахарным диабетом и поражениями спинного мозга, при пиелонефрите с коралловидными камнями почек прогноз неблагоприятный (быстрое прогрессирование заболевания). В остальных случаях при своевременной диагностике и правильном лечении возможны длительные ремиссии с восстановлением трудоспособности.
Профилактика. Группу риска в отношении пиелонефрита составляют лица преклонного возраста (особенно мужчины с аденомой предстательной железы); беременные; женщины с хроническими гинекологическими воспалительными заболеваниями, принимающие гормональные контрацептивные средства, нестероидные противовоспалительные препараты; больные, получающие иммунодепрессанты; больные с нефролитиазом, нефроптозом, сахарным диабетом, гипертонической болезнью, хроническим алкоголизмом, больные с поражениями спинного мозга, а также все лица с бессимптомной бактериурией.
ГЛОМЕРУЛОНЕФРИТ. Диффузный гломерулонефрит - иммуноаллергическое заболевание с преимущественным поражением сосудов клубочков: протекает в виде острого или хронического процесса с повторными обострениями и ремиссиями. В более редких случаях наблюдается подострый гломерулонефрит, для которого характерно бурное прогрессирующее течение, быстро приводящее к почечной недостаточности. Диффузный гломерулонефрит-одно из наиболее частых заболеваний почек.
Острый гломерулонефрит может развиться в любом возрасте, однако большинство больных составляют лица до 40 лет.
Этиология, патогенез. Возникает заболевание чаще всего после ангин, тонзиллитов, инфекций верхнихдыхатель-ных путей, скарлатины и др. Важную роль в возникновении гломерулонефрита играет стрептококк, особенно тип 12 р-ге-молитического стрептококка группы А. В странах с жарким климатом чаще других острому гпомерулонефриту предшествуют стрептококковые кожные заболевания. Он может также развиваться после пневмоний (в том числе стафилококковых), дифтерии, сыпного и брюшного тифа, бруцеллеза, малярии и некоторых других инфекций. Возможно возникновение гломерулонефрита под влиянием вирусной инфекции, после введения вакцин и сывороток (сывороточный, вакцинный нефрит). К числу этнологических факторов относится и охлаждение организма во влажной среде («окопный» нефрит). Охлаждение вызывает рефлекторные расстройства кровоснабжения почек и влияет на течение иммунологических реакций. В настоящее время общепринятым является представление об остром гломерулонефрите как об иммунокомплексной патологии, появлению симптомов гломерулонефрита после перенесенной инфекции предшествует длительный латентный период, во время которого изменяется реактивность организма, образуются антитела к микробам или вирусам. Комплексы антиген - антитело, взаимодействуя с комплементом, откладываются на поверхности базальной мембраны капилляров преимущественно клубочков. Развивается генерапизованный васкулит с поражением главным образом почек.
Симптомы, течение. Острый гломерулонефрит характеризуется тремя основными симптомами-отечным, гипертоническим и мочевым. В моче находят главным образом белок и эритроциты. Количество белка вмочеобычно колеблется от 1 до 10 г/л, но нередко достигает 20 г/л и более. Однако высокое содержание белка в моче отмечается лишь в первые 7-10 дней, поэтому при позднем исследовании мочи прртеи-нурия чаще оказывается невысокой (менее 1 г/л). Небольшая протеинурия в ряде случаев может быть с самого начала болезни, а в некоторые периоды она даже может отсутствовать. Небольшие количества белка в моче у больных, перенесших острый нефрит, наблюдаются долго и исчезают только через 3-6, а в ряде случаев даже 9-12 мес от начала заболевания.
Гематурия - обязательный и постоянный признак острого гломерулонефрита; в 13-15% случаев бывает макрогематурия, в остальных случаях - микрогематурия, иногда количество эритроцитов может не превышать 10-15 в поле зрения. Цилиндрурия - не обязательный симптом острого гломерулонефрита. В 75% случаев находят единичные гиалиновые и зернистые цилиндры, иногда встречаются эпителиальные цилиндры. Лейкоцитурия, как правило, бывает незначительной, однако иногда обнаруживают 20-30 лейкоцитов и более в поле зрения. При этом всегда все же отмечается количественное преобладание эритроцитов над лейкоцитами, что лучше выявляется при подсчете фирменных элементов осадка мочи с помощью методик Каковского - Аддиса, Де Альмей-да - Нечипоренко.
Олигурия (400-700 мл мочи в сутки) - один из первых симптомов острого нефрита. В некоторых случаях в течение нескольких дней наблюдается анурия (острая почечная недостаточность). У многих больных в точение первых нескольких дней заболевания отмечается незначительная или умеренная азотемия. Часто при остром гломерулонефрите уменьшаются содержание гемоглобина и число эритроцитов в периферической крови. Это связано с гидремией (повышенным содержанием воды в крови), а также может быть обусловлено истинной анемией в результате влияния инфекции, приведшей к развитию гломерулонефрита (например, при септическом эндокардите).
Часто определяется повышенная СОЭ. Количество лейкоцитов в крови, как и температурная реакция, определяются начальной или сопутствующей инфекцией (чаще температура нормальная и нет лейкоцитоза).
Большое значение в клинической картине острого гломерулонефрита имеют отеки, которые служат ранним признаком заболевания у 80-90% больных; располагаются они преимущественно на лице и вместе с бледностью кожи создают характерное «лицо нефритика». Часто жидкость накапливается в полостях (плевральной, брюшной, полости перикарда). Прибавка массы тела за короткое время может достигать 15- 20 кг и более, но через 2-3 нед отеки обычно исчезают. Одним из кардинальных симптомов острого диффузного гломерулонефрита является артериальная гипертензия, наблюдавшаяся у 70-90% больных. В большинстве случаев АД не достигает высоких уровней (180/120 мм рт. ст.). У детей и подростков повышение АД бывает реже, чем у взрослых. Остро возникшая артериальная гипертензия может привести к развитию острой сердечной недостаточности, особенно левожелудочковой. Артериальная гипертензия при остром гломерупонефрите может сопровождаться развитием эклампсии, но уремии при этом нет. Эклампсию правильнее считать острой энцефалопатией, так как она обусловлена артериальной гипертензией и отеками (гиперволемический отек мозга). Несмотря на тяжелую клиническую картину экламптических припадков, они редко кончаются смертью и проходят большей частью бесследно.
Различают две наиболее характерные формы острого гломерулонефрита. Циклическая форма начинается бурно. Появляются отеки, одышка, головная боль, боль в поясничной области, уменьшается количество мочи. В анализах мочи - высокие цифры протеинурии и гематурии. Повышается АД. Отеки держатся 2-3 нед. Затем в течении болезни наступает перелом: развивается полиурия и снижается АД. Период выздоровления может сопровождаться гипостенурией. Однако нередко при хорошем самочувствии больных и практически полном восстановлении работоспособности могут длительно, месяцами, наблюдаться небольшая протеинурия (0,03- 0,1 г/л) и остаточная гематурия. Латентная форма встречается нередко, и диагностика ее имеет большое значение, так как часто при этой форме заболевание становится хроническим. Эта форма гломерулонефрита характеризуется постепенным началом без каких-либо выраженных субъективных симптомов и проявляется лишь небольшой одышкой или отеками на ногах. В таких случаях гломерулонефрит удается диагностировать только при систематическом исследовании мочи. Длительность относительно активного периода при латентной форме заболевания может быть значительной (2-6 мес и более).
Острый гломерулонефрит может сопровождаться нефротическим синдромом. Острый гломерулонефрит, не закончившийся бесследно в течение года, нужно считать перешедшим в хронический. Следует помнить, что в ряде случаев остро начавшийся диффузный гломерулонефрит может принять характер подострого злокачественного экстракапиллярного гломерулонефрита с бурно прогрессирующим течением.
Диагноз острого диффузного гломерулонефрита не представляет больших трудностей при выраженной клинической картине, особенно у лиц молодого возраста. Важно, что часто ведущими в картине заболевания являются симптомы сердечной недостаточности (одышка, отеки, сердечная астма и др.). Для установления диагноза в этих случаях существенную роль играет то, что острое развитие заболевания происходит у больных без предшествующей патологии сердца и что при этом обнаруживаются выраженный мочевой синдром, особенно гематурия, а также склонность к брадикардии.
Труден дифференциальный диагноз между острым гломерулонефритом и обострением хронического гломерулонефрита. Здесь имеет значение уточнение срока от начала инфекционного заболевания до острых проявлений нефрита. При остром гломерупонефрите этот срок составляет 1-3 нед, а при обострении хронического процесса всего несколько дней (1-2 дня). Мочевой синдром может быть одинаковым по выраженности, но стойкое уменьшение относительной плотности мочи ниже 1,015 и снижение фильтрационной функции почек более характерно для обострения хронического процесса. Трудно диагностировать латентную форму острого гломерулонефрита. Преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие активных и бледных лейкоцитов (при окраске по Штернгеймеру- Мапьбину), отсутствие в анамнезе дизурических явлений помогают его отличить от хронического, латентно протекающего пиелонефрита. Данные рентгеноурологических исследований могут иметь значение для дифференциальной диагностики с пиелонефритом, почечнокаменной болезнью, туберкулезом почек и другими заболеваниями, протекающими с малым мочевым синдромом.
Лечение. Назначаются постельный режим и диета. Резкое ограничение поваренной соли в пище (не более 1,5- 2 г/сут) уже само по себе может приводить к усиленному выделению воды и ликвидации отечного и гипертонического синдромов. В первое время назначают сахарные дни (по 400- 500 г сахара в сутки с 500-600 мл чая или фруктовых соков). В дальнейшем дают арбузы, тыкву, апельсины, картофель, которые обеспечивают почти полностью безнатриевое питание.
Длительное ограничение потребления белков при остром гломерулонефрите недостаточно обосновано, так как задержки азотистых шлаков, как правило, не наблюдается, а предполагаемое иногда повышение АД под влиянием белкового питания не доказано. Из белковых продуктов лучше употреблять творог, а также яичный белок. Жиры разрешаются в количестве 50-80 г/сут. Для обеспечения суточной калорийности добавляют углеводы. Жидкости можно потреблять до 600- 1000 мл/сут. Антибактериальная терапия показана при явной связи гломерунефрита с имеющейся инфекцией, например при затяжном септическом эндокардите, хроническом тонзиллите. При хроническом тонзиллите показана тонзиллэктомия через 2-3 мес после стихания острых явлений гломерулонефрита.
Целесообразно применение стероидных гормонов - преднизолона (преднизон), триамцинолона, дексаметазона. Лечение преднизолоном назначают не раньше чем через 3-4 нед от начала заболевания, когда общие симптомы (в частности, артериальная гипертензия) менее выражены. Особенно показаны кортикостероидные гормоны при нефритической форме или затянувшемся течении острого гломерулонефрита, а также при так называемом остаточном мочевом синдроме, в том числе и гематурии. Преднизолон применяют, начиная с дозы 10-20 мг/сут, быстро (в течение 7-10 дней) доводят суточную дозу до 60 мг. Эту дозу продолжают давать в течение 2-3 нед, затем ее постепенно уменьшают. Курс лечения длится 5-6 нед. Общее количество преднизолона на курс 1500-2000 мг. Если за это время не достигается достаточный лечебный эффект, можно продолжить лечение поддерживающими дозами преднизолона (по 10-15 мг/сут) длительно под врачебным контролем. Кортикостероидная терапия влияет как на отечный, так и на мочевой синдром. Она может способствовать выздоровлению и предупреждению перехода острого гломерулонефрита в хронический. Умеренная артериальная гипертензия не является противопоказанием к применению кортикостероидных препаратов. При тенденции к повышению АД и нарастании отеков лечение кортикостероидными гормонами следует сочетать с гипотензивными и диуретическими средствами. Если в организме имеются очаги инфекции, то одновременно с кортикостероидными гормонами необходимо назначать антибиотики.
При наличии артериальной гипертензии и особенно при возникновении эклампсии показана комплексная гипотензивная терапия периферическими вазодилататорами (верапамил, гидралазин, нитропруссид натрия, диазоксид) или симпатолитиками (резерпин, клофелин) в сочетании с салуретиками (фуросемид, этакриновая кислота) и транквилизаторами (диазепам и др.). Могут применяться ганглиоблокаторы и в-адрено-блокаторы. Для уменьшения отека мозга используют осмотические диуретики (40% раствор глюкозы, маннитол). При судорогах (на 1 этапе) дают эфирно-кислородный наркоз. При непрекращающихся судорогах проводят кровопускание.
Прогноз. Может наступить полное выздоровление. Смертельный исход в остром периоде заболевания бывает редко. Переход острого гломерулонефрита в хроническое заболевание наблюдается приблизительно в 1/3 случаев. В связи с применением кортикостероидных гормонов прогноз теперь значительно улучшился. В остром периоде больные нетрудоспособны и должны находиться в стационаре. При типичном; течении через 2-3 мес может наступить полное выздоровление: перенесшие заболевание могут возвратиться к трудовой деятельности даже при наличии умеренного мочевого синдрома или остаточной альбуминурии. Лица, перенесшие острый гломерулонефрит, подлежат диспансерному наблюдению, так как клиническое выздоровление нередко может быть кажущимся. Во избежание рецидивов заболевания особое внимание следует уделять борьбе с очаговой инфекцией. Необходимо в течение года избегать работы, связанной с охлаждением, во влажной среде.
Профилактика в основном сводится к предупреждению и раннему интенсивному лечению острых инфекционных болезней, устранению очаговой инфекции, особенно в миндалинах. Профилактическое значение имеет и предупреждение резких охлаждений тела. Лицам, страдающим аллергическими заболеваниями (крапивница, бронхиальная астма, сенная лихорадка), противопоказаны профилактические вакцинации.
Подострый диффузный гломерулонефрит имеет злокачественное течение и, как правило, заканчивается смертью больных через 0,5-2 года от начала заболевания. Решающее значение для возникновения злокачественного течения подострого гломерулонефрита, по-видимому, имеет активность иммунологических реакций.
Симптомы, течение. Болезнь начинается обычно как острый гломерулонефрит (чаще бурно), но может вначале протекать латентно. Характерны большие упорные отеки, выраженная альбуминурия (до 10-30 г/л), а также резко выраженные гипопротеинемия (45-35 г/л) и гиперхолестеринемия (до 6-10 г/л), т. е. признаки липоиднонефротического синдрома. Одновременно наблюдается выраженная гематурия с олигурией. При последней относительная плотность мочи высокая только вначале, а затем она становится низкой. Прогрессивно снижается фильтрационная функция почек. Уже с первых недель заболевания может нарастать азотемия, что ведет к развитию уремии. Артериальная гипертензия при этой форме нефрита бывает очень высокой и сопровождается тяжелыми изменениями на глазном дне (кровоизлияния в сетчатку, отек дисков зрительных нервов, образован ив экссудативных белых ретинальных пятен).
Диагноз ставят, учитывая быстрое развитие почечной недостаточности, упорную тяжелую артериальную гипертензию, часто текущую по злокачественному типу. Ввиду того, что синдром злокачественной гипертензии может наблюдаться при гипертонической болезни и при ряде заболеваний почек, окклюзионных поражениях почечных артерий (особенно часто), хроническом пиелонефрите, а также при внепочечных заболеваниях (например, при феохромоцитоме), подострый гломерулонефрит приходится дифференцировать с ними. О под остром гломерулонефрите свидетельствует большая выраженность отечно-воспалительного и липоидно-нефротического синдромов.
Лечение стероидными гормонами этой формы гломерулонефрита менее эффективно, а в ряде случаев не показано из-за высокой и прогрессирующей артериальной гипертензии (АД выше 200/140 мм рт. ст.). В последнее время рекомендуют применять антиметаболиты и иммунодепрессанты (6-меркап-топурин, азатиоприн, а также циклофосфан) при тщательном контроле за морфологическим составом крови. Лечение иммунодепрессантами более эффективно в сочетании с кортикостероидными гормонами, которые при этом назначают в меньших дозах (25--30 мг/сут). Такое сочетание не только способствует эффективности лечения, но и уменьшает опасность развития осложнений как от кортикостероидов, так и от иммунодепрессантов (в частности, тяжелой лейкопении).
Прогноз подострого гломерулонефрита плохой. Это заболевание, как правило, заканчивается летально через 6 мес, но не позже чем через 2 года. Смерть наступает от хронической почечной недостаточности и уремии, реже-от кровоизлияния в мозг.
Хронический гломерулонефрит - длительно (не менее года) протекающее иммунологическое двустороннее заболевание почек. Это заболевание заканчивается (иногда спустя многие годы) сморщиванием почек и смертью больных от хронической почечной недостаточности. Хронический гломерулонефрит может быть как исходом острого гломерулонефрита, так и первично-хроническим, без предшествующей острой атаки.
Этиология и патогенез см. Острый гломерулонефрит.
Симптомы, течение такие же, что и при остром гломерулонефрите: отеки, артериальная гипертензия, мочевой синдром и нарушение функций почек.
В течении хронического гломерулонефрита выделяют две стадии: а) почечной компенсации, т. е. достаточной азотовыделительной функции почек (эта стадия может сопровождаться выраженным мочевым синдромом, но иногда долго протекает латентно, проявляясь лишь небольшой альбуминурией или гематурией); б) почечной декомпенсации, характеризующейся недостаточностью азотовыделительной функции почек (мочевые симптомы могут быть менее значительными; как правило, наблюдается высокая артериальная гипертензия, отеки чаще умеренные; в этой стадии выражены гипоизостенурия и полиурия, которые заканчиваются развитием азотемической уремии).
Выделяют следующие клинические формы хронического гломерулонефрита.
1. Нефротическая форма (см. Нефритический синдром)- наиболее частая форма первичного нефротическс-го синдрома. Этой форме в отличие от чистого липоидного нефроза свойственно сочетание нефротического синдрома с признаками воспалительного поражения почек. Клиническая картина заболевания может долго определяться нефритическим синдромом и только в дальнейшем наступает прогрессирование собственно гломерулонефрита с нарушением азотовыделительной функции почек и артериальной гипертензией.
2. Гипертоническая форма. Длительное время среди симптомов преобладает артериальная гипертензия, тогда как мочевой синдром мало выражен. Изредка хронический гломерулонефрит развивается по гипертоническому типу после первой бурной атаки гломерулонефрита, но чаще бывает результатом возникновения латентной формы острого гломерулонефрита. АД достигает 180/100-200/120 мм рт. ст. и может подвергаться большим колебаниям в течение суток под влиянием различных факторов. Разбивается гипертрофия левого желудочка сердца, выслушивается акцент II тона над аортой. Как правило, гипертензия все же не приобретает злокачественного характера, АД, особенно диастолическое, не достигает высоких уровней. Наблюдаются изменения глазного дна в виде нейроретинита.
3. Смешанная форма. При этой форме одновременно имеются нефротический и гипертонический синдромы.
4. Латентная форма. Это довольно часто возникающая форма; проявляется обычно лишь слабо выраженным мочевым синдромом без артериальной гипертензии и отеков. Она может иметь очень длительное течение (10-20 лет и более), позднее все же приводит к развитию уремии.
Следует также выделять и гематурическую форму, так как в ряде случаев хронический гломерулонефрит может проявляться гематурией без значительной протеинурии и общих симптомов (гипертензия, отеки).
Все формы хронического гломерулонефрита могут периодически давать рецидивы, весьма напоминающие или полностью повторяющие картину первой острой атаки диффузного гломерулонефрита. Особенно часто обострения наблюдаются осенью и весной и возникают через 1-2 сут после воздействия раздражителя, чаще всего стрептококковой инфекции. При любом течении хронический диффузный гломерулонефрит переходит в свою конечную стадию-вторично-сморщенную почку. Для вторично-сморщенной почки характерна картина хронической азотемической уремии.
Диагноз. При наличии в анамнезе острого гломерулонефрита и выраженной клинической картины диагноз не представляет больших трудностей. Однако при латентной форме, а также при гипертонической и гематурической формах заболевания его распознавание иногда бывает весьма трудным. Если в анамнезе нет определенных указаний на перенесенный острый гломерулонефрит, то при умеренно выраженном мочевом синдроме приходится проводить дифференциальную диагностику с одним из многих одно- или двусторонних заболеваний почек. Следует также помнить о возможности ортостатической альбуминурии.
При дифференцировании гипертонической и смешанной форм хронического гломерупонефрита от гипертонической болезни имеет значение определение времени появления мочевого синдрома по отношению к возникновению артериальной гипертензии. При хроническом гломерулонефрите мочевой синдром может задолго предшествовать артериальной гипертензии или возникать одновременно с ней. Для хронического гломерулонефрита характерны также меньшая выраженность гипертрофии сердца, меньшая склонность к гипертоническим кризам (за исключением обострений, протекающих с эклампсией) и более редкое или менее интенсивное развитие атеросклероза, в том числе коронарных артерий.
В пользу наличия хронического гломерулонефрита при дифференциальной диагностике с хроническим пиелонефритом свидетельствуют преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие активных и бледных (при окраске по Штернгеймеру- Мапьбину) лейкоцитов, а также одинаковая величина и форма двух почек и нормальная структура лоханок и чашечек, что обнаруживается при рентгено-урологическом исследовании. Нефротическую форму хронического гломерулонефрита следует отличать от липоидного нефроза, амилоидоза и диабетического гломерулосклероза. При дифференциальной диагностике амилоидоза почек имеет значение наличие в организме очагов хронической инфекции и амилоидной дегенерации другой локализации.
Так называемая застойная почка иногда дает повод к неправильной диагностике, ибо может протекать со значительной протеинурией при умеренной гематурии и высокой относительной плотностью мочи. Застойная почка часто проявляется отеками, иногда артериальной гипертензией. О застойной почке говорят наличие самостоятельного первичного заболевания сердца, увеличение печени, расположение отеков преимущественно на нижних конечностях, меньшая выраженность гиперхолестеринемии и мочевого синдрома, а также исчезновение его при уменьшении сердечной декомпенсации.
Лечение. Необходимо устранение очагов инфекции (удаление миндалин, санация полости рта и т. д.). Длительные диетические ограничения (соли и белков) не предупреждают перехода острого гломерулонефрита в хронический, Больные хроническим нефритом должны избегать охлаждения, особенно воздействия влажного холода. Им рекомендуется сухой и теплый климат. При удовлетворительном общем состоянии и отсутствии осложнений показано санаторно-курортное лечение в Средней Азии (Байрам-Али) или на Южном берегу Крыма (Ялта). Постельный режим необходим только в период появления значительных отеков или развития сердечной недостаточности, а также при уремии.
Для лечения больных хроническим гломерулонефритом существенное значение имеет диета, которую назначают в зависимости от формы и стадии заболевания. При нефротической и смешанной формах (отеки) поступление хлорида натрия с пищей не должно превышать 1,5-2,5 г/сут, для чего прекращают солить пищу. При достаточной выделительной функции почек (нет отеков) пища должна содержать достаточное количество (1-1,5 г/кг) животного белка, богатого полноценными фосфорсодержащими аминокислотами. Это нормализует азотистый баланс и компенсирует белковые потери. При гипертонической форме рекомендуется умеренно ограничивать потребление хлорида натрия до 3-4 r/сут при нормальном содержании в диете белков и углеводов. Латентная форма заболевания существенных ограничений в питании больных не требует, оно должно быть полноценным, разнообразным и богатым витаминами. Витамины (С, комплекс В, А) должны входить в рацион и при других формах хронического гломерулонефрита. Следует иметь в виду, что длительная безбелковая и бессолевая диета не предупреждает прогрессирования нефрита и плохо отражается на общем состоянии больных.
Особенно большое значение имеет кортикостероидная терапия, являющаяся основой патогенетической терапии при этом заболевании. На курс лечения применяют 1500-2000 мг преднизолона (преднизона) или 1200-1500 мг триамцинолона. Начинают лечение обычно с 10-20 мг преднизолона и доводят дозу до 60- 80 мг/сут (дозу триамцинолона увеличивают с 8 до 48- 64 мг), а затем постепенно снижают ее. Рекомендуется проводить повторные полные курсы лечения (при обострениях) или поддерживающие небольшие курсы.
На фоне приема кортикостероидных гормонов возможно обострение скрытых очагов инфекции. В связи с этим лечение кортикостероидами лучше проводить, назначая одновременно антибиотики, или после удаления очагов инфекции (например, тонзиллэктомии).
Противопоказанием к назначению кортикостероидов у больных хроническим гломерулонефритом является прогрессирующая азотемия. При умеренной артериальной гипертензии (АД 180/110 мм рт. ст.) лечение кортикостероидными гормонами можно проводить, одновременно применяя гипотензивные средства. При высокой артериальной гипертензии требуется предварительное снижение АД. При противопоказаниях к кортикостероидной терапии или при ее неэффективности рекомендуется применение негормональных иммунодепрессантов: азатиоприна (имуран), 6-меркаптопурина, циклофосфана. Эти препараты более эффективны, и лечение ими лучше переносится больными при одновременном приеме преднизолона в умеренных дозах (по 10-30 мг/сут), что предупреждает токсические влияния иммунодепрессантов на лейкопоэз. В поздних стадиях-при склерозе клубочков и их атрофии с наличием высокой гипертензии иммунодепрессанты и кортикостероиды противопоказаны, так как иммунологической активности в клубочках уже нет, а продолжение такого лечения только усугубляет артериальную гипертензию.
Иммунодепрессивным свойством обладают также препараты 4-аминохинолинового ряда - хингамин (делагил, резохин, хлорохин), гидроксихлорохин (плаквенил). Резохин (или хлорохин) применяют по 0,25 г 1-2 - 3 раза в день в течение 2-3 - 8 мес. Резохин может вызывать побочные явления рвоту, поражение зрительных нервов, поэтому необходим контроль офтальмолога.
Индометацин (метиндол, индоцид) - производное индола является нестероидным противовоспалительным препаратом. Предполагают, что, помимо оказания обезболивающего и жаропонижающего действия, индометацин воздействует на медиаторы иммунологического повреждения. Под влиянием индометацина снижается протеинурия. Назначают его внутрь по 25 мг 2-3 раза в день, затем в зависимости от переносимости увеличивают дозу до 100-150 мг/сут. Лечение проводится длительно, в течение нескольких месяцев. Одновременное применение стероидных гормонов и индометацина позволяет значительно снизить дозу кортикостероидов с постепенной полной их отменой.
Осаждение фибрина в клубочках и артериолах, участие фибрина в образовании капсульных «полулуний», нерезкое повышение содержания в плазме фибриногена служат патогенетическим обоснованием для проведения антикоагулянтной терапии хронического гломерулонефрита. Усиливая фибринолиз, нейтрализуя комплемент, гепарин воздействует на многие аллергические и воспалительные проявления и в результате снижает протеинурию, уменьшает диспротеинемию, улучшает фипьтрационную функцию почек. Назначаемый п/к по 20 000 ЕД в день в течение 2-3 нед с последующим постепенным снижением дозы в течение недели или в/в капель-но (1000 ЕД в час) гепарин может применяться в сочетании с кортикостероидами и цитостатиками.
При смешанной форме хронического гломерулонефрита (отечный и выраженный гипертонический синдромы) показано применение натрийуретиков, так как они оказывают выраженное диуретическое и гипотензивное действие. Гипотиазид назначают по 50-100 мг 2 раза в день, лазикс по 40- 120 мг/сут, этакриновую кислоту (урегит) по 150-200 мг/сут. Салуретики целесообразно комбинировать и конкурентным антагонистом альдостерона альдактоном (верошпирон)-по 50 мг4 раза в день, повышающим выделение натрия и уменьшающим выделение калия. Мочегонный эффект гипотиазида (и других салуретиков) сопровождается выделением с мочой калия, что может приводить к гипокалиемии с развитием свойственных ей общей слабости, адинамии и нарушения сократительной способности сердца. Поэтому следует одновременно назначать раствор хлорида калия. При упорных отеках на фоне гипопротеинемии можно рекомендовать применение среднемолекулярной фракции полимера глюкозы полиглюкина (декстрана) в виде капельного внутривенного введения 500 мл 6% раствора, что повышает коллоидно-осмотическое давление плазмы крови, способствует перемещению жидкости из тканей в кровь и вызывает диурез. Полиглюкин лучше действует на фоне лечения преднизолоном или диуретиками. Ртутные мочегонные средства при почечных отеках следует применять, так как их диуретическое действие связано с токсическим влиянием на канальцевый эпителий и клубочки почек, что приводит наряду с увеличением диуреза к снижению фильтрационной функции почек. При лечении почечных отеков пуриновые производные-теофиллин, эуфиллин и др. - малоэффективны.
При лечении гипертонической формы хронического гломерулонефрита могут быть назначены гипотензивные средства, применяемые при лечении гипертонической болезни: резерпин, резерпин с гипотиазидом, адельфан, трирезид, кристе-пин, допегит. Однако следует избегать резких колебаний АД и его ортостатического падения, которые могут ухудшить почечный кровотоки фильтрационную функцию почек. В преэклампсическом периоде и при лечений эклампсии, которая может возникнуть и при обострении хронического гломерулонефрита, больным может быть назначен сульфат магния; при внутривенном и внутримышечном введении он в виде 25% раствора может снижать АД и улучшить функцию почек с диуретическим эффектом, а также способствует уменьшению отека мозга. Лечение в конечной стадии хронического нефрита
Прогноз. Исходом хронического гломерулонефрита является сморщивание почек с развитием хронической почечной недостаточности.
При затянувшемся течении острого нефрита или при так напеваемом «выздоровлении с дефектом», когда отмечаются умеренные изменения мочевого осадка, возможно продление сроков временной нетрудоспособности свыше 4 мес (максимально до 8 мес). В этих случаях больные подлежат направлению во ВТЭК. Продление лечения свыше 4 мес преследует цель предоставить больному возможность для полного выздоровления или добиться стабилизации процесса, позволяющей возвращение к труду с ограничениями по III группе инвалидности. При неблагоприятном течении заболевания продление сроков временной нетрудоспособности по заключению ВТЭК нецелесообразно.
Литература
1. http://www.primamedica.ru/units/urology/page2.php
2. http://www.immun.ru/main/pielonefrit
3. http://diseases.academic.ru
4. http://vibormk.ru/invalidnost/100-vrachebno-trudovye-ekspertnye-komissii.html
5. http://max.1gb.ru/spv/spv101.shtml
 2015-08-13
2015-08-13 368
368