Таблица 5. Общие расходы на здравоохранение в странах Западной Европы, % от ВВП
Таблица 3. Типы систем финансирования здравоохранения

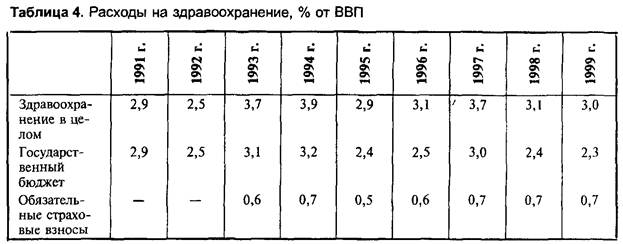
По общей рекомендации ВОЗ, на здравоохранение как отрасль, обеспечивающую национальную безопасность страны, государство должно выделять не менее 6-7% от валового внутреннего продукта (ВВП). К сожалению, Россия отстает от этого показателя (табл. 5), при этом размер расходов населения на лекарственное обеспечение и медицинскую помощь (4,5% ВВП в 1998 г.) превышает объем государственного финансирования здравоохранения (3,1%). Совокупный объем расходов государства и населения на здравоохранение в нашей стране составляет 7,6% ВВП. Это существенно выше, чем в 1990-е годы (от 3,3 до 4,5% ВВП).
| Страна | 1995 г. | 1996 г. | 1997 г. | 1998 г. | 1999 г. | 2000г. |
| Австрия | 8,6 | 8,7 | 8,0 | 8,0 | 8,1 | 8,0 |
| Бельгия | 8,7 | 8,8 | 8,5 | 8,5 | 8,7 | 8,7 |
| Дания | 8,2 | 8,3 | 8,2 | 8,4 | 8,5 | 8,3 |
| Финляндия | 7,5 | 7,7 | 7,3 | 6,9 | 6,9 | 6,6 |
| Франция | 9,6 | 9,6 | 9,4 | 9,3 | 9,4 | 9,5 |
| ФРГ | 10,6 | 10,9 | 10,7 | 10,6 | 10,7 | 10,6 |
| Греция | 8,9 | 8,9 | 8,7 | 8,7 | 8,7 | 8,3 |
| Исландия | 8,2 | 8,2 | 8,0 | 8,3 | 8,7 | 8,9 |
| Ирландия | 7,3 | 7,0 | 6,9 | 6,8 | 6,8 | 6,7 |
| Италия | 7,4 | 7,5 | 7,7 | 7,7 | 7,8 | 8,1 |
| Канада | 9,1 | 8,9 | 8,9 | 9Д | 9,2 | 9,1 |
| Люксембург | 6,4 | 6,4 | 5,9 | 5,8 | 6,0 | 5,8 |
| Нидерланды | 8,4 | 8,3 | 8,2 | 8Д | 8,2 | 8,1 |
| Норвегия | 8,0 | 8,0 | 7,9 | 8,6 | 8,8 | 7,8 |
| Португалия | 8,3 | 8,5 | 8,6 | 8,3 | 8,4 | 8,2 |
| Испания | 7,7 | 7,7 | 7,6 | 7,6 | 7,7 | 7,7 |
| Швеция | 8,1 | 8,4 | 8,1 | 7,9 | 8,6 | 8,4 |
| Швейцария | 10,0 | 10,4 | 10,4 | 10,6 | 10,7 | 10,7 |
| Великобритания | 7,0 | 7,0 | 6,8 | 6,8 | 7,1 | 7,3 |
| США | 13,3 | 13,2 | 13,0 | 12,9 | 13,0 | 13,0 |
Система ОМС, являясь составной частью здравоохранения, коренным образом изменила ситуацию, так как позволила перевести здравоохранение на многоканальное финансирование.
|
|
|
В условиях рыночной экономики внебюджетными источниками финансирования системы здравоохранения РФ могут быть средства:
1) ОМС и ДМС;
2) организаций, заключивших договоры с организациями здравоохранения на предоставление медицинских услуг;
3) инвесторов, финансирующих инновационные проекты, осуществляемые по инициативе и (или) на базе организаций здравоохранения, гранты и изобретения в области новых медицинских технологий;
4) образовательных медицинских и фармацевтических учреждений, использующих организации здравоохранения в качестве клинической базы;
5) от арендной платы за пользование имуществом, закрепленным за организациями здравоохранения на праве оперативного управления;
6) от деятельности, связанной с обучением медицинским технологиям медицинских работников, а также деятельности по санитарному просвещению населения на основании договоров с заказчиками;
7) предприятий и иных организаций по предъявленным им искам о возмещении расходов на лечение граждан в связи с профессиональными заболеваниями и несчастными случаями на производстве, дорожно-транспортными происшествиями, отравлениями и инфекционными заболеваниями, связанными с нарушением санитарно-эпидемического режима;
|
|
|
8) гуманитарной деятельности — в виде грантов (безвозмездных субсидий) или иной помощи (поддержки);
9) от иных поступлений, не запрещенных законодательством Российской Федерации;
10) от пациентов за предоставление им платных медицинских услуг.
Переходная экономика в условиях бюджетного дефицита и других неблагоприятных экономических реалий требует уменьшения затрат государства и широкого вовлечения внебюджетных средств в процесс развития отрасли, в том числе соучастия пациентов в расходах на медицинские услуги.
Многообразие форм собственности, предпринимательства и конкуренции является условием формирования рыночной системы, которая создает новый потенциал для удовлетворения социальных потребностей. Этот потенциал включает:
- увеличение возможностей получения доходов гражданами и обеспечения себя и членов семьи социальными услугами;
- появление новых источников удовлетворения потребностей через развитие частного предпринимательства.
За несколько лет в российском здравоохранении произошел крутой поворот от чрезмерно централизованной к фрагментарной системе.
Система здравоохранения оказалась разобщенной. С одной стороны, наметилась тенденция к разделению единой системы общественного здравоохранения по принципу основных источников финансирования — через систему ОМС, государственный и муниципальный бюджеты. Единая система общественного здравоохранения распределилась на 2 сектора — бюджетный и страховой. Одно и то же учреждение здравоохранения действует на основе абсолютно разных схем финансирования и управления в рамках бюджетной и страховой систем. Каждая из них строится на основе собственных правил, что оказывает крайне негативное влияние на экономику здравоохранения и препятствует реализации единого подхода к управлению и планированию.
Действующее законодательство об основах местного самоуправления закрепляет автономию местных органов власти в решении вопросов охраны здоровья. В результате каждое муниципальное образование строит свою собственную замкнутую систему.
В какой-то мере фрагментация системы компенсируется усилиями территориальных фондов ОМС, которые пытаются выстроить единую для субъекта Федерации систему финансирования. Действующее законодательство о медицинском страховании обеспечивает возможность централизации финансовых ресурсов для выравнивания условий финансирования здравоохранения. Тем не менее возможности системы ОМС весьма ограничены. Сегодня через ее структуры проходит только 30-35% всех ресурсов здравоохранения. Этого недостаточно, чтобы обеспечить разумную централизацию и единую управленческую стратегию.
Наблюдается тенденция к ослаблению взаимодействия между отдельными уровнями оказания медицинской помощи и службами здравоохранения. Из-за низкого уровня планирования один район вынужден содержать ненужные мощности, в то время как на соседней территории ощущается их острая нехватка. Можно привести много примеров простаивания дорогостоящей аппаратуры, приобретаемой небольшими районными больницами (обычно из-за отсутствия квалифицированных кадров). В результате действующая сеть медицинских учреждений все в меньшей степени соответствует реальным потребностям населения и требованиям рационального использования ресурсов.
Кроме того, под угрозой оказался важнейший принцип организации системы — этапность оказания медицинской помощи. Система здравоохранения не может строиться в одном отдельно взятом районе, для повышения эффективности использования ресурсов требуется разумная регионализация сети медицинских учреждений, основанная на разделении их функций с учетом уровня и типа каждого учреждения.
|
|
|
Это предполагает более высокий уровень централизации управления и финансирования, чем сложившийся сегодня. В этом состоит принципиальное отличие здравоохранения от других систем социальной сферы, доставшихся в управление муниципальным властям.
Высокий уровень приоритета здравоохранения среди национальных целей и тенденция 70-х гг. XX в. к "социализации" здравоохранения привели к тому, что в начале 80-х гг. здравоохранение более чем на 3/4 финансировалось из общественных фондов. При этом в большинстве стран практически все население получало доступ к амбулаторной и больничной помощи за счет общественных фондов. Лишь в США финансирование здравоохранения из общественных фондов не превышает 50%.
Под общественными фондами понимают средства государства, национальных программ обязательного страхования, местных властей (окружных, районных, муниципальных и т. д.), общественных организаций (профсоюзов, Церкви, партий и т. п.).
В последующие годы, когда потребности в ресурсах стали превышать возможности государства, доля общественных расходов в общих затратах на здравоохранение несколько снизилась в большинстве экономически развитых стран (см. табл. 36). Причем в Великобритании, Ирландии, Италии, Греции и Франции более чем на 5 пунктов, а в Португалии - на 10 пунктов в 1990 г. по сравнению с 1980 г. Лишь в Австралии, Финляндии, Японии и Турции доля общественных затрат несколько повысилась.
Достаточно широкое распространение получает идея о том, что в случае недостатка общественных средств следует активно привлекать средства пациентов и других частных источников. Эта идея поддерживается в т. ч. Всемирным банком.
В то же время введение оплаты визитов врачей даже на уровне 1,5-2 канад. долл. привело к снижению объема помощи в Канаде в 70-е гг. на 7%, причем для бедных это снижение составило даже 12%, что означало относительное увеличение доступа медицинской помощи для богатых. Аналогичная картина наблюдалась во Франции в начале 80-х гг. Введение доплаты за амбулаторное лечение в США в 70-е гг. в рамках программы "Medicaid" привело к сокращению амбулаторной помощи на 8% при одновременном увеличении на 17% больничной помощи.
|
|
|
Доступные данные свидетельствуют, что во многих странах основную часть расходов на здравоохранение возмещает правительство и (или) национальная система страхования.
В последние годы интерес к динамике расходов на здравоохранение растет. Однако причины для этого в разных странах разные. Если в развивающихся странах и странах с переходной экономикой, к числу каковых относится и Россия, этот интерес связан с тем, чтобы сохранить систему здравоохранения, несмотря на дефицит бюджета, и, как минимум, не допустить снижения расходов на медицинскую помощь, то в экономически развитых странах интерес связан с необходимостью сдерживать расходы, повышать эффективность использования ресурсов.
Для последней группы стран характерно, что рост расходов на здравоохранение связан в большей степени с ростом стоимости медицинского обслуживания и в меньшей степени - с действительным ростом объемов оказываемой помощи.
 2014-01-28
2014-01-28 975
975