— предагоння (систолическое давление > 50 мм рт. ст., дыхание поверхностное,сознания нет);
— агония (давление не определяется; дыхание редкое, судорожное, с участием вспомогательной мускулатуры);
— клиническая смерть (остановка сердца и дыхания, арефпексия).
№ 91 Синдромный подход при сортировке и диагностике на этапах медицинской эвакуации.
Медицинская сортировка — это распределение пострадавших на группы по признаку нуждаемости в однородных лечебно-профилактических и эвакуационных мероприятиях в зависимости от медицинских показаний, установленного объема помощи и возможностей оказания его на данном этапе.
Целью медицинской сортировки является обеспечение пораженным своевременного оказания медицинской помощи в оптимальном объеме и рациональной эвакуации.
Принято выделять два вида сортировки: внутрипунктовую и эвакотранспортную. При внутрипунктовой сортировке выделяют группы пострадавших по степени опасности для окружающих и в соответствии с их нуждаемостью в однородных лечебно-профилактических мероприятиях, а также определяют, в какое именно функциональное подразделение данного этапа и в какую очередь должен быть направлен пострадавший. Эвакотранспортная сортировка проводится с целью распределения пострадавших на однородные группы и определения эвакуационного предназначения, очередности, вида транспорта и положения (сидя, лежа).
Для проведения медицинской сортировки на этапе медицинской эвакуации создаются сортировочные бригады, возглавляемые опытным врачом. Основной задачей такой бригады является быстрое выделение следующих сортировочных групп:
1-я группа — опасные для окружающих: зараженные радиоактивными (РВ) или отравляющими (ОВ) веществами (нуждаются в специальной обработке), лица в состоянии психомоторного возбуждения и с подозрением на инфекционное заболевание (подлежат изоляции). Эти пораженные сразу отделяются от общего потока.
2-я группа — нуждающиеся в оказании неотложной помощи на данном этапе медицинской эвакуации. Этих пораженных направляют в соответствующие лечебные подразделения.
3-я группа — подлежащие дальнейшей эвакуации (хирургическая помощь оказывается на следующем этапе).
4-я группа — легкопораженные, которые после осмотра и оказания помощи могут быть отпущены для продолжения лечения в амбулаторных условиях.
5-я группа — пораженные с крайне тяжелыми, несовместимыми с жизнью повреждениями (агонирующие). Эвакуации такие пострадавшие не подлежат, им проводится симптоматическая терапия направленная на облегчение страданий.
Сначала проводится выборочная сортировка, при которой отделяются от общего потока пострадавшие 1-й группы (опасные для окружающих). Остальные разделяются на «носилочных» (тяжелораненых) и «ходячих» (легкораненых) с выделением пораженных 2-й группы, находящихся в критическом состоянии и нуждающихся в проведении неотложных мероприятий по спасению жизни.
Остальные пораженные размещаются веером или рядами с хорошими проходами к каждому пациенту. Сортировочная бригада переходит к последовательному осмотру: одного пораженного осматривает врач, другого — медицинская сестра.
Приняв решение относительно первого пораженного врач переходит ко второму, получив о нем предварительную информацию от медицинской сестры, которая в это время осматривает третьего.
Сортировка при оказании первой врачебной помощи
Пострадавшие 1-й группы, зараженные радиоактивными или ядовитыми веществами, направляются на площадку для частичной санитарной обработки, после чего будет проведена дальнейшая сортировка.
В перевязочную направляют пострадавших 2-й группы:
— в декомпенсированной фазе шока;
— с асфиксией;
— с острой дыхательной недостаточностью;
— с наложенными жгутами;
— с острой задержкой мочи;
— с повязками, загрязненными РВ или ОВ (для смены повязки) Пострадавших, имеющих повреждения, несовместимые с жизнью (5-я группа), направляют на площадку для агонирующих.
Пострадавших 3-й и 4-й групп направляют в эвакуационную где им может быть по показаниям произведено подбинтовывание повязок, исправление транспортной иммобилизации, обезболивание, начата антибиотикотерапия, произведена противостолбнячная иммунизация и откуда в соответствии с проведенной эвакотранспортной сортировкой они будут эвакуированы.
Сортировка при оказании квалифицированной хирургической помощи
Выделяются пострадавшие 1-й группы. Пораженных РВ или ОВ направляют в отделение специальной обработки. К их одежде прикрепляется сортировочная марка «СО» (спецобработка).
Отделяют от общего потока также пострадавших с подозрением на анаэробную инфекцию.
Их направляют в анаэробное отделение. Сортировочная марка «А» (анаэробная).
В операционную направляются пораженные, нуждающиеся в полостной операции или трепанации черепа по жизненным показаниям (продолжающееся внутреннее кровотечение, нарастающая внутричерепная гематома).
В противошоковую направляют пораженных в состоянии травматического или ожогового шока без признаков продолжающегося внутреннего кровотечения для проведения противошоковой терапии. Сортировочная марка «Ш» (противошоковая). Здесь же параллельно с проведением противошоковых мероприятий проводится дополнительное обследование, додиагностика характера повреждений. При наличии показаний в противошоковой производятся и такие лечебные манипуляции, как, например, пункция или катетеризация плевральной полости, катетеризация мочевого пузыря, новокаиновые блокады. По мере компенсации шока нуждающиеся в оперативном пособии направляются в операционную для выполнения полостных операций, в перевязочную или госпитальную.
В перевязочную направляют следующих пораженных: в первую очередь:
— с продолжающимся наружным кровотечением или наложенным жгутом;
— с обратимой ишемией конечностей для восстановления кровотока по магистральному сосуду;
— гемопневмотораксом, не требующим торакотомии;
— ранениями лица и шеи, осложненными частичной асфиксией;
во вторую очередь:
— с ранениями мягких тканей для их хирургической обработки;
— с циркулярным ожоговым струпом для некротомии;
— с необратимой ишемией конечности для ампутации;
— с синдромом длительного сдавления и другими видами травматического токсикоза для проведения новокаиновых блокад и фасциотомии.
В госпитальное отделение направляют пострадавших с травмами, несовместимыми с жизнью для проведения симптоматической терапии и динамического наблюдения, а также пострадавших из операционной, перевязочной и противошоковой для последующего лечения и подготовки к эвакуации
Сортировка при оказании специализированной хирургической помощи: с учетом характера доминирующих поражений.
Выделяют следующие группы:
— с повреждениями головы, шеи и позвоночника (нейрохирургическая, челюстно-лицевая, офтальмологическая, оторино-ларингологическая помощь);
— с торакоабдоминальными поражениями (грудь, живот, таз);
— с повреждениями костей и суставов (ортопедо-травматологическая помощь);
— с термическими травмами (ожоги, отморожения);
— с комбинированными повреждениями (многопрофильная помощь);
— с легкими повреждениями.
| № 92 Принципы противошоковой терапии. Объем и характер противошоковых мероприятий при оказании различных видов медицинской помощи. Шок — синдром гипоциркуляции с нарушением перфузии тканей, возникающим в ответ на механические повреждения и другие патологические воздействия, а также их непосредственные осложнения, приводящие к декомпенсации жизненно важных функций. При шокогенной травме активная противошоковая терапия должна быть начата даже при отсутствии в первые часы выраженных клинических проявлений шока. При этом в некоторых случаях сочетается патогенетическая и симптоматическая терапия (например, внутривенные инфузии для коррекции ОЦК и введение вазопрессоров при падении артериального давления ниже критического уровня). Остановка кровотечения. Продолжающееся кровотечение приводит к угрожающему увеличению дефицита ОЦК, восполнить который без полноценного гемостаза невозможно. При оказании каждого вида медицинской помощи в рамках имеющихся возможностей гемостатические мероприятия должны быть выполнены максимально быстро и полноценно, без чего вся противошоковая терапия не может быть эффективной. Обезболивание. Афферентная болевая импульсация является одним из важнейших звеньев в патогенезе развития шока. Адекватное обезболивание, устраняя одну из главных причин шока, создает предпосылки для успешной коррекции гомеостаза при развившемся шоке, а выполненное в ранние сроки после повреждения — для его профилактики. Иммобилизация повреждений. Сохранение подвижности в области повреждений приводит к усилению как болевого синдрома, так и кровотечения из поврежденных тканей, что, безусловно, способно вызвать шок или усугубить его течение. Помимо непосредственной фиксации поврежденной зоны, целью иммобилизации является также бережная транспортировка при эвакуации пострадавших. Поддержание функции дыхания и сердечной деятельности. Коррекция нарушенного гомеостаза при шоке требует определенного времени, однако критическое падение уровня артериального давления и угнетение функции дыхания, характерные для декомпенсированного шока, могут быстро привести к смерти. И терапия, непосредственно направленная на поддержание дыхания и сердечной деятельности, являясь по сути симптоматической, позволяет выиграть время для патогенетического лечения. Устранение непосредственного воздействия шокогенного фактора. К этой группе мероприятий относится освобождение пострадавших из-под завалов, тушение пламени, прекращение воздействия электрического тока и прочие подобные действия, не нуждающиеся в отдельной расшифровке и обосновании их необходимости. Однако при массивных травмах и разрушениях конечностей кровообращение часто не удается нормализовать до тех пор, пока не будет ампутирован размозженный сегмент, обработана рана, остановлено кровотечение, на обработанную рану наложена защитная асептическая повязка и иммобилизирующая шина. В составе циркулирующих в крови субстанций, обладающих интоксикационными свойствами, обнаружены токсические амины (гистамин, серотонин), полипептиды (брадикинин, каллидин), простагландины, лизосомальные ферменты, тканевые метаболиты (молочная кислота, электролиты, адениловые соединения, ферритин). Все перечисленные вещества обладают прямым угнетающим влиянием на гемодинамику, газообмен и тем самым усугубляют клинические проявления шока. Они нарушают антимикробные барьеры, способствуют формированию необратимых последствий шока. Учитывая это обстоятельство, показания к ампутации конечности в отдельных случаях выставляются, невзирая на наличие шока, и рассматриваются как элемент противошоковых мероприятий. Терапия, направленная на нормализацию ОЦК и коррекцию нарушений метаболизма: Инфузионно-трансфузионная терапия. Для современной трансфузиологии характерно научно обоснованное ограничение гемотрансфузии. С целью коррекции ОЦК широко применяют кристаллоидные и коллоидные растворы, а также компоненты крови, в большом количестве имеющиеся в арсенале современной медицины. При этом преследуется цель не только возмещения ОЦК, но и борьбы с генерализованной дегидратацией тканей и коррекции нарушенных водного и электролитного балансов. В условиях декомпенсации обычно необходим контроль кислотно-основного состояния крови (рН и щелочного резерва), так как вместо ожидаемого метаболического ацидоза при шоке нередко встречается метаболический алкалоз, особенно через 6—8 ч после травмы. При этом алкалоз возникает тем чаще, чем позже восполнен дефицит ОЦК. Коррекция тонуса сосудов. Необходимость коррекции сосудистого тонуса связана с тем, что его величина в большой мере определяет не только параметры системного кровообращения (например, сердечный выброс и артериальное давление), но и распределение потоков крови по нутритивному и шунтовому путям, что существенно изменяет степень оксигенации тканей. При затянувшемся спазме периферических сосудов и введении значительных объемов жидкости показано применение препаратов, активно снижающих общее периферическое сопротивление, уменьшающих возврат венозной крови к сердцу и тем самым облегчающих его работу. Гормонотерапия. Введение больших доз (гидрокортизон — 500—1000 мг) глюкокортикоидов, особенно в первые минуты лечения, оказывает положительное инотропное влияние на сердце, уменьшает спазм почечных сосудов и проницаемость капилляров; устраняет адгезивные свойства форменных элементов крови; восстанавливает сниженную осмолярность внутри- и внеклеточного жидкостных пространств. | № 93 Проведение внутрипунктовой и эвакотранспортной сортировки пораженных в зависимости от степени тяжести шока. Возможность и правила транспортировки пораженных с шоком. 1. Противошоковые мероприятия должны быть начаты как можно раньше и произведены в максимально возможном объеме. 2. Транспортировка пострадавшего, равно как и его перекладывание, способствует углублению шока, поэтому должна проводиться лишь в случае крайней необходимости и максимально щадящим способом. 3. Любые операции и манипуляции, направленные не на ликвидацию осложнений, непосредственно угрожающих жизни пострадавшего, должны быть исключены до стабилизации его состояния.  Если пострадавшие находятся в стадии компенсированного шока без признаков выраженной дыхательной недостаточности, они могут быть эвакуированы санитарным транспортом с проведением противошоковых мероприятий по пути. Незамедлительная эвакуация – коматозное или прекоматозное состояние без сопутствующих признаков декомпенсации шока. Транспортировка пострадавших с обратимым декомпенсированным шоком – в искл случаях (внутреннее кровотечение). В остальных случаях – перевод шока в компенсированную фазу в перевязочной, затем эвакуация. Если при массовых поступлениях пораженных активная противошоковая терапия при обратимом декомпенсированном шоке в течение 2—4 ч не дает клинического эффекта, она должна быть прекращена, и пациент оставлен на этапе для проведения симптоматической терапии и облегчения страданий. Если пострадавшие находятся в стадии компенсированного шока без признаков выраженной дыхательной недостаточности, они могут быть эвакуированы санитарным транспортом с проведением противошоковых мероприятий по пути. Незамедлительная эвакуация – коматозное или прекоматозное состояние без сопутствующих признаков декомпенсации шока. Транспортировка пострадавших с обратимым декомпенсированным шоком – в искл случаях (внутреннее кровотечение). В остальных случаях – перевод шока в компенсированную фазу в перевязочной, затем эвакуация. Если при массовых поступлениях пораженных активная противошоковая терапия при обратимом декомпенсированном шоке в течение 2—4 ч не дает клинического эффекта, она должна быть прекращена, и пациент оставлен на этапе для проведения симптоматической терапии и облегчения страданий. | № 94 Отличие травматического шока от ожогового (клинические проявления, оценка степени тяжести, особенности противошоковой терапии). Ожоговый шок. Это острое патологическое состояние, продолжающееся обычно в течение 2—3 дней. Тяжелые нарушения гомеостаза обусловлены термическим воздействием на обширную поверхность кожи и подлежащих тканей. В картине ожогового шока характерным и доминирующим симптомом является нарушение сосудистой проницаемости и микроциркуляции. Возрастающая сосудистая проницаемость и уменьшение скорости кровотока в микрососудах приводят к снижению объема циркулирующей крови (ОЦК) и появлению наиболее постоянных симптомов ожогового шока — гемоконцентрации и олигурии. При ожоговом шоке имеют место все виды гипоксии, к которой особенно чувствительны головной мозг и почки. Гемоконцентрация является одной из ведущих причин гемокоагуляции. Возможны тромбозы сосудов и эмболии. В отличие от травматического шока, артериальное давление не может считаться адекватным критерием тяжести ожогового шока. Ожоговый шок может развиваться при нормальном, повышенном или пониженном артериальном давлении. Наиболее достоверные признаки ожогового шока — гемоконцентрация и олигурия вплоть до анурии. Олигурия констатируется при почасовом диурезе менее 1 мл на 1 кг массы тела пациента. К легко выявляемым симптомам ожогового шока относятся следующие: 1. Возбужденное или заторможенное состояние. В тяжелых случаях сознание спутано или реже — отсутствует. 2. Тахикардия, одышка, уменьшение наполнения пульса. Отмечаются жажда, чувство голода, озноб или мышечная дрожь. 3. Неповрежденная кожа бледная, холодная на ощупь. 4. Признаки гипоксии: подергивание мышц, мраморность кожи рук и ног, акроцианоз. 5. Моча насыщенная, темная, бурого или черного цвета как проявление олигурии; может приобретать запах гари. Рвота, метеоризм, задержка стула как признаки атонии пищеварительного тракта. Выявление и оценку шока по площади и глубине поражения проводят следующим образом: при ожоге площадью 15—20% или глубоких ожогах — 10% и более — обычно развивается шок. При общей площади поражения не более 20%> или глубоких ожогах до 10% развивается легкий ожоговый шок; от 20 до 40% (глубокие ожоги — не более 20%) — шок средней тяжести; при общей площади поражения 40—60% (глубокие ожоги — не более 40%) развивается тяжелый, а при более обширных повреждениях— крайне тяжелый ожоговый шок. Противошоковая терапия: иммобилизация, вводят анальгетики, коррекция гиповолемии – соляно-щелочная смесь. ПВП – обезболивание, борьба с обезвоживанием, защита от охлаждения. В/в введение анальгетиков с добавлением антигистаминных препаратов. Двусторонняя паранефральная блокада по Вишневскому. Квалиф мед помощь: проводится в течение 2-3 суток – новокаиновые блокады, оксигенотерапия, инфузионная терапия (коллоидные р-ры – полиглюкин, гемодез, кристаллоидные), введение обезболивающих(промедол, анальгин, баралгин), гормоно (КС), витамино, антибиотикотерапия, щелочное питье. См. вопрос № 92 – травматический шок. Клинические признаки компенсированного шока: 1. Тахикардия. 2. Холодная влажная кожа. 3. Симптом «пятна» при надавливании на ногтевое ложе. 4. Бледность слизистых оболочек. 5. Ректально-кожный градиент температуры > 7° С 6. Гипердинамический характер кровообращения. 7. Отсутствие гипоксических изменений в миокарде (по данным ЭКГ). 8. Отсутствие признаков гипоксии мозга. 9. Нормальное или несколько сниженное ЦВД. Клинические признаки декомпенсированного шока: 1. Гиподинамическая реакция кровообращения (прогрессирующее уменьшение минутного объема сердца). 3. Анурия. 4. Расстройства микроциркуляции 5. Декомпенсированный ацидоз. Диагностика тяжести: 1) измерение артериального давления; 2) регистрация центрального венозного давления; 3) определение почасового диуреза; 4) характеристика цвета и температуры кожных покровов конечностей., 5) ректально-кожный градиент т-ры (норма – 3-5С, шок 6-16С).
| |
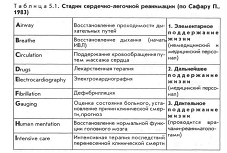
| № 95 Особенности, возможность проведения комплекса реанимационных мероприятий на этапах медицинской эвакуации. Реанимация — комплекс мероприятий, направленных на восстановление жизненно важных функций и проводимых при наступлении у пациента терминального состояния (критического уровня расстройства жизнедеятельности с катастрофическим — ниже 50 мм рт. ст. — падением артериального давления, глубокими нарушениями газообмена и метаболизма) и клинической смерти (остановке сердечной и дыхательной деятельности).
Первая медицинская и доврачебная помощь: 1) визуально убедиться в отсутствии дыхания. 2) установить отсутствие сознания (окликнуть или осторожно «пошевелить» пострадавшего); 3) поместить руку на сонную артерию и убедиться в отсутствии пульсации; 4) другой рукой приподнять пострадавшему верхнее веко, проверив состояние зрачка. Для восстановления проходимости дыхательных путей необходимо уложить пострадавшего на спину на жесткую поверхность, после чего применить тройной прием Сафара, выполнив последовательно следующие действия: 1. Запрокинуть голову пострадавшего назад 2. Выдвинуть нижнюю челюсть вперед 3. Открыть и осмотреть рот. При обнаружении во рту и глотке крови, слизи, рвотных масс, мешающих дыханию, необходимо удалить их. При оказании первой медицинской помощи в очаге катастрофы, не имея возможности постоянно находиться рядом с пострадавшим и следить за его состоянием, необходимо: а) повернуть пострадавшего или(при наличии тяжелых травм) его голову набок и фиксировать в этом положении (что даст возможность крови или рвотным массам вытекать из полости рта); б) вынуть из ротовой полости и фиксировать язык, проколов его булавкой или прошив лигатурой. Если после восстановления проходимости дыхательных путей спонтанное дыхание не восстановилось, приступают к искусственной вентиляции легких, которая проводится экспираторным методом (изо рта в рот или изо рта в нос). Закрытый массаж сердца: 5:1 или 2:15,если вдвоем. А – восстановление проходимости верхних дыхательных путей: аспирация содержимого из верхних дыхательных путей при помощи вакуумных отсасывателей. При неэффективности – крикотиреотомия. Трахеостомия. В – искусственная вентиляция легких – возможность добавления кислорода к вдуваемому в легкие воздуху. С – закрытый массаж сердца Д – лекарственная терапия: для стимуляции сердечной деятельности - 1 мл 0,1% р-ра адреналина или 10 мл 10% р-ра кальция хлорида. Для борьбы с ацидозом – в/в введение натрия гидрокарбоната. А,В,С – см выше. Интубация трахеи. Массаж сердца. Е – ЭКГ F – дефибрилляция. Восстановление нормальной функции головного мозга (Н) – регионарное охлаждение головы, введение медикаментов, защищающих мозг от гипоксии (натрия оксибутират). | № 96 Классификация кровотечений. Временная и окончательная остановка наружного кровотечения. Способы остановки наружного кровотечения на каждом этапе медицинской эвакуации. Выделяют 3 группы причин, вызывающих кровотечения. К 1-й группе относятся механические повреждения сосудистой стенки. Эти повреждения могут быть открытыми, когда раневой канал проникает через кожу с развитием наружного кровотечения, или закрытыми (например, в результате ранений сосудов отломками кости при закрытых переломах, травматических разрывах мышц и внутренних органов), приводящими к развитию внутреннего кровотечения. Ко 2-й группе причин, вызывающих кровотечения, относят патологические состояния сосудистой стенки. Такие состояния могут развиться вследствие атеросклероза, гнойного расплавления, некроза, специфического воспаления, опухолевого процесса. В результате сосудистая стенка постепенно разрушается, что в конечном итоге может привести к «внезапно» возникающим аррозивным кровотечениям. В 3-ю группу причин объединены нарушения различных звеньев системы свертывания крови (коагулопатические кровотечения). Такие нарушения могут быть вызваны не только наследственными (гемофилия) или приобретенными (тромбоцитопеническая пурпура, длительные желтухи и др.) заболеваниями, но и декомпенсированным травматическим шоком, приводящим к развитию синдрома диссеминированного внутрисосудистого свертывания (коагулопатии потребления). В зависимости от того, куда изливается кровь, различают наружные кровотечения, при которых кровь изливается во внешнюю среду (или непосредственно, или через естественные отверстия тела), и внутренние, когда кровь скапливается в полостях тела, межтканевых пространствах, имбибирует ткани. В зависимости от времени возникновения различают первичные и вторичные кровотечения. Первичное кровотечение обусловлено повреждением сосуда в момент травмы и возникает непосредственно после нее. Вторично-раннее кровотечение (от нескольких часов до 2—3 сут после повреждения) может быть вызвано повреждением сосудов или отрывом тромба из-за неполноценной иммобилизации при транспортировке, грубых манипуляций при репозиции костных отломков и т.д. Вторично-позднее кровотечение (5—10 сут и более после повреждения), как правило, является следствием разрушения стенки сосуда в результате длительного давления костного отломка или инородного тела (пролежень), гнойного расплавления тромба, аррозии, разрыва аневризмы. В зависимости от анатомического строения поврежденных сосудов кровотечение может быть артериальным, венозным, капиллярным (паренхиматозным) и смешанным. Остановка кровотечения. Выделяют временную (преследующую цель создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: — пальцевое прижатие артерии; — максимальное сгибание конечности; — наложение жгута; — наложение зажима в ране (первая врачебная помощь); — тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи. Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: — наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); — перевязка сосуда на протяжении; — наложение бокового или циркулярного сосудистого шва; — аутопластика сосуда (при оказании специализированной помощи). Доврачебная помощь: Контроль гемостаза; ревизия жгута (перекладывание жгута, время нахождения которого приближается к максимальному, пальцевое прижатие); наложение кровоостанавливающих зажимов, лигатур. При венозных и капиллярных – применяют давящую повязку. Окончательная остановка наружного кровотечения производится в перевязочной, куда направляют пострадавших с компенсированным шоком или продолжающимся наружным кровотечением, а также со жгутом с целью его ревизии и снятия. Пострадавшие с декомпенсированным шоком и полноценно выполненной временной остановкой кровотечения без использования жгута направляются в противошоковую; окончательная остановка кровотечения у них откладывается до выведения из шока. Окончательная остановка кровотечения производится, как правило, параллельно с первичной хирургической обработкой раны и состоит в наложении лигатур на поврежденные сосуды. Мелкие сосуды могут быть коагулированы. | № 97 Причины, профилактика, способы остановки вторичного наружного кровотечения. Причины: Вторично-раннеекровотечение (от нескольких часов до 2—3 сут после повреждения) может быть вызвано повреждением сосудов или отрывом тромба из-за неполноценной иммобилизации при транспортировке, грубых манипуляций при репозиции костных отломков и т.д. Вторично-позднеекровотечение (5—10 сут и более после повреждения), как правило, является следствием разрушения стенки сосуда в результате длительного давления костного отломка или инородного тела (пролежень), гнойного расплавления тромба, аррозии, разрыва аневризмы. Профилактика: бережная транспортировка, транспортная иммобилизация, наложение провизорных жгутов, профилактика раневой инфекции, осложнений. создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: — пальцевое прижатие артерии; — максимальное сгибание конечности; — наложение жгута; — наложение давящей повязки; — наложение зажима в ране (первая врачебная помощь); — тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи. Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: — наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); — перевязка сосуда на протяжении; — наложение бокового или циркулярного сосудистого шва; — аутопластика сосуда (при оказании специализированной помощи). Доврачебная помощь: Контроль гемостаза; ревизия жгута (перекладывание жгута, время нахождения которого приближается к максимальному, пальцевое прижатие); наложение кровоостанавливающих зажимов, лигатур. При венозных и капиллярных – применяют давящую повязку. Квалифицированная помощь: Окончательная остановка наружного кровотеченияпроизводится в перевязочной, куда направляют пострадавших с компенсированным шоком или продолжающимся наружным кровотечением, а также со жгутом с целью его ревизии и снятия. Пострадавшие с декомпенсированным шоком и полноценно выполненной временной остановкой кровотечения без использования жгута направляются в противошоковую; окончательная остановка кровотечения у них откладывается до выведения из шока. Окончательная остановка кровотечения производится, как правило, параллельно с первичной хирургической обработкой раны и состоит в наложении лигатур на поврежденные сосуды. Мелкие сосуды могут быть коагулированы. | |
| № 98 Показания и правила наложения кровоостанавливающего жгута при наружном кровотечении. Ревизия жгута. Провизорный жгут. Наиболее надежным и самым распространенным способом временной остановки кровотечения является наложение жгута. В настоящее время используются ленточный резиновый жгут и жгут-закрутка. а) Для обеспечения оттока венозной крови конечность приподнимают вверх. Это позволит избежать истечение из раны венозной крови, заполняющей сосуды дистальных отделов конечности, после наложения жгута. б) Жгут накладывается центральнее места кровотечения максимально близко от области повреждения. В случаях массовых поражений, когда по различным причинам в процессе эвакуации не удается вовремя снять жгут, что приводит к развитию ишемической гангрены, соблюдение этого правила особенно важно, так как позволяет максимально сохранить жизнеспособными ткани, находящиеся проксимальнее места повреждения. в) Под жгут помещают прокладку из одежды или другой мягкой ткани так, чтобы она не образовывала складок. Это позволяет избежать ущемления кожи жгутом с возможным последующим развитием некрозов. Допустимо накладывать жгут прямо на одежду пострадавшего, не снимая ее. г) При правильном наложении жгута должна быть достигнута остановка кровотечения. Вены при этом западают, кожные покровы становятся бледными, пульс на периферических артериях отсутствует. Одинаково недопустимо как недостаточное, так и чрезмерное затягивание жгута. При недостаточном затягивании жгута прекращается отток крови из дистальных отделов по венам, в то время как артериальный приток крови сохраняется. Такой жгут называется венозным, и при смешанном кровотечении лишь способствует истечению из нее крови. При недостаточном затягивании жгута кровотечение из раны не останавливается, а, наоборот, усиливается. По достижении остановки кровотечения дальнейшее затягивание жгута недопустимо! Максимальное время обескровливания, безопасное для жизнеспособности дистальных отделов, составляет в теплое время 2 ч, а в холодное — 1—1,5 ч. Поэтому к жгуту необходимо прикрепить записку с указанием точного времени (дата, часы и минуты) его наложения. Кроме того, в зимнее время конечность с наложенным жгутом хорошо изолируют от внешней среды, чтобы не произошло отморожения. Наложенный жгут имеет важное значение при сортировке пострадавших, определении очередности и сроков оказания им дальнейшей медицинской помощи. Поэтому жгут должен быть хорошо виден; его нельзя укрывать под бинтами или транспортными шинами. Для избежания ослабления натяжения жгута, а также с целью предотвращения дополнительной травматизации при транспортировке жгут после наложения должен быть надежно закреплен, а конечность иммобилизирована. Ошибкой является использование в качестве жгута куска материи, который просто туго завязывают узлом на конечности. Через очень небольшое время этот узел ослабевает, и кровотечение из раны возобновляется или даже усиливается. В то же время затягивание узла приводит к значительной травматизации мягких тканей. Жгут-закрутку можно сделать из любого мягкого и достаточно прочного материала (фрагменты одежды, кусок материи, брючный мягкий ремень у военнослужащих). Резиновый ленточный жгут снабжен специальными застежками. Это может быть металлическая цепочка с крючком или пластмассовые «кнопки» с отверстиями в резиновой ленте. Однако независимо от выбора того или иного способа кровотечение должно быть остановлено первым же натянутым туром резинового жгута. Кроме конечностей, жгут может быть наложен на шею с целью прижатия сонной артерии. Для этого используют метод Микулича: на область пальцевого прижатия сонной артерии укладывается плотный валик, который прижимают жгутом. С целью предупреждения асфиксии и пережатия противоположной сонной артерии с другой стороны жгут фиксируют на запрокинутой на голову руке или импровизированной шине, фиксированной к голове и туловищу. При оказании первой врачебной помощи обязательно производится ревизия жгута. При этом жгут должен быть снят и наружное кровотечение остановлено другим способом. Ревизия жгута выполняется следующим образом: 1) снимают повязку с раны; 2) осуществляют пальцевое прижатие артерии, кровоснабжающей зону повреждения; 3) расслабляют жгут; 4) медленно ослабляют пальцевое прижатие, одновременно осматривая рану, пытаясь определить источник кровотечения и произвести его остановку. Отсутствие активного кровотечения из раны, особенно у пострадавшего с низким артериальным давлением (шок), не может с абсолютной достоверностью свидетельствовать о том, что артерии не повреждены. Так, при травматических отрывах конечностей с их размозжением на фоне тяжелого шока кровотечение может вообще отсутствовать, а по мере восполнения ОЦК возобновиться. Поэтому при локализации повреждений в области магистральных сосудов необходимо попытаться найти их в ране и наложить зажим или лигатуру. Если после снятия жгута попытка остановки кровотечения другим способом не удалась, повторные попытки не производятся, так как с каждой неудачной попыткой не только теряется время, но и усугубляется кровопотеря. В таких случаях на конечность вновь накладывают жгут. Если жгут снят, то на случай возобновления кровотечения в процессе транспортировки накладывают так называемый провизорный жгут (резиновый ленточный жгут, обернутый вокруг конечности, но не затянутый). При внезапном промокании повязки кровью сам пострадавший или его сосед в машине могут, не теряя времени, быстро затянуть этот жгут, остановив кровотечение. | № 99 Эвакотранспортная и внутрипунктовая сортировка, способы остановки наружного кровотечения при оказании первой врачебной и квалифицированной медицинской помощи. Остановка кровотечения. Выделяют временную (преследующую цель создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: — пальцевое прижатие артерии; — максимальное сгибание конечности; — наложение жгута; — наложение зажима в ране (первая врачебная помощь); — тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи. Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: — наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); — перевязка сосуда на протяжении; — наложение бокового или циркулярного сосудистого шва; — аутопластика сосуда (при оказании специализированной помощи). Доврачебная помощь: Контроль гемостаза; ревизия жгута (перекладывание жгута, время нахождения которого приближается к максимальному, пальцевое прижатие); наложение кровоостанавливающих зажимов, лигатур. При венозных и капиллярных – применяют давящую повязку. Окончательная остановка наружного кровотечения производится в перевязочной, куда направляют пострадавших с компенсированным шоком или продолжающимся наружным кровотечением, а также со жгутом с целью его ревизии и снятия. Пострадавшие с декомпенсированным шоком и полноценно выполненной временной остановкой кровотечения без использования жгута направляются в противошоковую; окончательная остановка кровотечения у них откладывается до выведения из шока. Окончательная остановка кровотечения производится, как правило, параллельно с первичной хирургической обработкой раны и состоит в наложении лигатур на поврежденные сосуды. Мелкие сосуды могут быть коагулированы. | № 100 Достоверные и вероятные признаки внутреннего кровотечения на этапах медицинской эвакуации. Особенности медицинской сортировки пострадавших с внутренним кровотечением при оказании первой врачебной помощи. Внутренние кровотечения –кровь скапливается в полостях тела, межтканевых пространствах, имбибирует ткани. При образовании внутритканевой гкматомы, сохраняющей связь с просветом поврежденной артерии, в зоне гематомы определяется пульсация. Диагностика внутреннего кровотечения,несмотря на то что его остановка не входит в задачи первой врачебной помощи, крайне важна как для проведения сортировки (прежде всего — эвакуационно-транспортной), так и для определения показаний к проведению инфузионной терапии. Практическое значение здесь имеет лишь такое кровотечение, которое привело к значительной кровопотере. Скопление крови в плевральной полости определяют по притуплению перкуторного звука и отсутствию или резкому ослаблению дыхательных шумов. Скопление крови в брюшной полости приводит к появлению тупости при перкуссии в отлогих частях живота, которая смещается при изменении положения тела пострадавшего. Легко выявить также так называемый симптом «Ваньки-встаньки», когда пострадавший отмечает резкое усиление болей в животе при изменении положения тела. Строго говоря, указанные симптомы свидетельствуют лишь о наличии жидкости в полостях тела, однако при наличии факта травмы и нарастающей анемизации пострадавшего могут считаться достоверными признаками внутреннего кровотечения. Сортировка: все пострадавшие с продолжающимся внутренним кровотечением, за исключением агонирующих, должны быть немедленно эвакуированы. При этом пострадавшие в декомпенсированной обратимой фазе шока считаются условно транспортабельными, так как, с одной стороны, транспортировка представляет непосредственную опасность для их жизни, а, с другой стороны, проведение консервативной терапии при неостановленном кровотечении заведомо бесперспективно. Шанс на выживание у таких пострадавших остается лишь при немедленной их транспортировке в то медицинское формирование, в котором будет выполнена остановка внутреннего кровотечения. Поэтому при массовых поступлениях они должны быть эвакуированы в первую очередь санитарным транспортом с параллельным проведением противошоковых мероприятий (и прежде всего — инфузионной терапии) по пути при наличии свободных мест в транспорте, т.е. после тех, кто также нуждается в немедленной эвакуации, но имеет больше шансов на выживание. | |
| № 101 Определение величины кровопотери по клиническим признакам. Методы восполнения кровопотери. Возможности компенсации острой кровопотери на этапах медицинской эвакуации. Объем циркулирующей крови (ОЦК) составляет 6,5% от массы тела у женщин и 7,5% от массы тела у мужчин. Потеря до 5—10% ОЦК (около 500 мл) у здорового человека может быть компенсирована за счет веномоторного эффекта, приводящего в соответствие сниженный ОЦК и емкость сосудистого русла. Такая кровопотеря непосредственно не угрожает жизни, не сопровождается выраженными отклонениями от нормы клинических и лабораторных показателей и соответствует доклинической степени тяжести. Объем циркулирующей крови при этом восстанавливается за счет транскапиллярного перемещения внеклеточной жидкости в сосудистое русло (феномен гемодилюции). При массивной кровопотере объем такого перемещения может быть весьма значительным и составить 4—7 л. Дефицит белков плазмы восполняется за счет мобилизации лимфы из лимфатических сосудов в венозные коллекторы. Восполнение же дефицита форменных элементов крови, особенно эритроцитов, даже при относительно небольшой (до 15% ОЦК) кровопотере занимает 2—3 нед, а при более значительном кровотечении растягивается до нескольких месяцев. Умеренная степень кровопотери (10—20% ОЦК) вызывает более значительную «централизацию» кровообращения и приводит к выраженному спазму прекапиллярных сфинктеров и посткапиллярных венул, вследствие чего из периферического кровотока выключается капиллярное русло. ОЦК снижается еще больше, перфузия тканей уменьшается. Дефицит кислорода в тканях создает предпосылки для постепенного перехода тканевого обмена на анаэробный метаболизм. Такой объем кровопотери, как правило, сопровождается развитием компенсированного обратимого шока. Кровопотеря средней степени тяжести (20—30% ОЦК) приводит к дальнейшему углублению гипоксии, нарастанию метаболического ацидоза и развитию развернутой клинической картины декомпенсированного обратимого геморрагического шока. Тяжелая степень кровопотери (свыше 30% ОЦК) является критической. При отсутствии своевременной и адекватной коррекции она может привести к развитию необратимого геморрагического шока и летальному исходу. Важное значение имеет не только объем, но и скорость кровопотери. При хроническом малоинтенсивном кровотечении, достигающем порой нескольких литров, состояние пациента может оставаться субкомпенсированным за счет того, что успевают включиться компенсаторные механизмы (мобилизация внеклеточной жидкости, крови из кровяных депо; активизация кроветворения). Одномоментная же потеря даже 500—700 мл крови (например, из поврежденного крупного сосуда) может привести к коллапсу и острой сердечно-сосудистой недостаточности. Доврачебная помощь: инфузионная терапия с целью восполнения ОЦК. Показанием к введению растворов в сосудистое русло служат такие признаки, как низкое артериальное давление, частый пульс, бледность кожных покровов, а также обильное пропитывание одежды или ранее наложенных повязок кровью, что также может говорить о продолжающемся или состоявшемся массивном кровотечении. Производят пункцию периферической вены с подключением одноразовой системы для переливания. Внутривенно струйно или быстро капельно вводят до 800—1200 мл кристаллоидных растворов. Врачебная помощь: Компенсация острой кровопотери пострадавшему проводится параллельно с другими лечебными манипуляциями, а также в процессе транспортировки. Задержка дальнейшей эвакуации с целью проведения инфузионно-трансфузионной терапии допустима только при наличии декомпенсированного шока, когда любая транспортировка абсолютно противопоказана. Вместе с тем, если кровотечение продолжается, самая активная инфузионно-трансфузионная терапия не может быть эффективной. Техника инфузионной терапии. Введение растворов при массивной острой кровопотере производится, как правило, в центральную вену (верхнюю или нижнюю полые вены). Наиболее часто для катетеризации верхней полой вены используют подход через подключичную вену. Внутрикостный метод введения растворов является по существу разновидностью внутривенного и применяется тогда, когда по каким-либо причинам вообще нельзя использовать вены для инфузий. Техника его состоит в том, что после анестезии раствором новокаина места вкола специальной широкопросветной («внутрикостной») иглой с мандреном прокалывают мягкие ткани в области гребня подвздошной, пяточной костей, бугристости большеберцовой кости и вращательным движением проникают через кортикальный слой в губчатое костное вещество. Содержание инфузионно-трансфузионной терапии. При оказании первой врачебной помощи нет возможности для определения лабораторных параметров крови (плотность, гемоглобин, гематокрит), характеризующих величину кровопотери. В этой ситуации ориентироваться в примерном объеме кровопотери можно по индексу Алговера (индекс 0,7—0,8 соответствует примерно утрате 10% ОЦК; индекс 0,9—1,2 — 20%, а индекс свыше 1,2—30%). Кроме того, существуют ориентировочные цифры кровопотери при переломах костей голени (400—500 мл), бедра (500—1000 мл), таза (односторонние переломы — до 1500, двусторонние — до 3000 мл) и др. Начинают кровезамещение с введения кристаллоидных растворов (400—800 мл), обеспечивающих восстановление не только внутрисосудистого, но и интерстициального объема жидкости (при тяжелом геморрагическом шоке — параллельно струйно в две вены). Затем переходят на введение коллоидных сред с высоким волемическим коэффициентом (400—800 мл полиглюкина). При оказании первой врачебной помощи кровь переливается только в случаях массивной кровопотери при надежно остановленном наружном кровотечении. Если ранее не был введен катетер в вену, катетеризация должна быть осуществлена. Для определения необходимого объема инфузий следует ориентироваться на величину кровопотери, рассчитываемую на основе таких показателей, как относительная плотность крови, гемоглобин, гематокрит. Важной задачей является восстановление кислородной емкости крови. Умеренная гемодилюция, развивающаяся при переливании кристаллоидных и коллоидных растворов, улучшая реологические свойства крови, существенно не влияет на ее кислородную емкость. Однако при показателях гематокрита ниже 25—30 % требуется переливание трансфузионных сред, способных увеличить кислородную емкость. Для этих целей используют кровь или эритроцитную массу, а также искусственные среды — переносчики кислорода, созданные на основе фторорганических соединений. | № 102 Показания и техника проведения гемотрансфузии на этапах медицинской эвакуации, ее особенности. Показания к реинфузии крови. При кровопотере средней тяжести (до 20-30% ОЦК) и тяжелой (свыше 30%). При тяжелой кровопотере (свыше 30% ОЦК) общий объем вводимой жидкости должен на 300% превысить кровопотерю, причем гемотрансфузия приобретает уже первостепенное значение. Чаще всего при необходимости гемотрансфузий используют консервированную кровь (гематокрит около 40%). При подготовке к переливанию консервированной крови необходимо выполнить следующие действия. 1. Определить группу крови пациента. Групповая принадлежность крови человека определяется агглютиногенами А и В, содержащимися в эритроцитах, и агглютининами а и в, содержащимися в плазме. Для определения группы крови применяют двойной набор стандартных сывороток всех групп крови (I группа — желтого цвета, II — синего, III — красного,IV — бесцветная), содержащих только агглютинины. В последние годы используется упрощенный (но не менее надежный) способ определения группы крови при помощи стандартных сывороток ЦОЛИПК. Наносятся всего две капли специальных сывороток II и III групп. Результаты интерпретируются следующим образом:
Кроме групповой принадлежности важное значение имеет резус-фактор — специфический антиген, содержащийся в эритроцитах у 85 % людей (резус-положительная кровь, или Rh+). 2. Подобрать кровь для переливания и проверить ее пригодность. На флаконе с кровью следует проверить наличие этикетки с указанием группы и резус-фактора и т.д. 3. Определить групповую совместимость. 4. Определить индивидуальную совместимость. 5. Провести биологическую пробу.Проводится троекратно. Внутривенно струйно вводится 25 мл крови из флакона, после чего делается перерыв на 10 мин. Необходимо именно быстрое введение, так как при медленном переливании симптомы несовместимости (затруднение дыхания, боли в пояснице, чувство беспокойства, озноб, учащение пульса и дыхания, снижение артериального давления) могут проявиться в стертой форме и не быть вовремя замеченными. Огромное значение для спасения жизни пострадавшего имеет реинфузия аутокрови, излившейся в серозные полости и собранной в процессе операции. Эта кровь не может оказаться несовместимой, в ней отсутствуют изменения, связанные с консервированием и хранением. Реинфузия позволяет вернуть пострадавшему почти всю потерянную кровь. Кроме того, экономится время, связанное с поисками и совмещением крови необходимой группы. Частичный гемолиз при этом неопасен, так как гемоглобин реинфузируемой аутокрови по структуре идентичен белкам организма и, появляясь в плазме в свободном состоянии, быстро выводится почками, не вызывая осложнений при наличии адекватного диуреза. Аутокровь благодаря своим бактерицидным свойствам длительное время остается стерильной, что позволяет использовать ее даже при проникающих ранениях. Реинфузию в любых случаях следует предпочесть переливанию консервированной крови, прямому переливанию, переливанию препаратов крови. Показаниями к реинфузии крови могут являться: — закрытые и проникающие ранения груди с повреждением сердца, легких и крупных сосудов; — закрытые и проникающие травмы живота с повреждением паренхиматозных органов и крупных сосудов; — разрывы матки и маточных труб; — острая массивная кровопотеря, возникшая в процессе операции (в том числе — и на сосудах конечностей). | № 103 Объем и характер анальгетической терапии при оказании различных видов медицинской помощи при катастрофах.   Местная и регионарная анестезия – новокаин, лидокаин, дикаин, карбокаин. Общая анестезия – барбитураты, сомбревин, натрия оксибутират. Местная и регионарная анестезия – новокаин, лидокаин, дикаин, карбокаин. Общая анестезия – барбитураты, сомбревин, натрия оксибутират. | |
| № 104 Виды иммобилизации повреждений. Оснащение, возможности и задачи этапов медицинской эвакуации по иммобилизации.
Иммобилизация — один из основных компонентов оказания медицинской помощи на всех этапах эвакуации. От адекватности мероприятий по иммобилизации поврежденного сегмента во многом зависит не только исход лечения, но и жизнь пострадавшего. В условиях этапного лечения различают транспортную и лечебную иммобилизацию. Целью транспортной иммобилизации является обездвиживание зоны повреждения на период эвакуации в то медицинское учреждение, где ему будет проведено полноценное лечение. Лечебная иммобилизация преследует цель излечения пострадавшего после проведения полноценного обследования и установки окончательного диагноза. Транспортную иммобилизацию желательно осуществлять с использованием табельных средств: стандартных транспортных шин, специально сконструированных и приспособленных для полноценной иммобилизации того или иного сегмента. При отсутствии табельных средств иммобилизация может быть осуществлена подручными средствами с использованием любых предметов (ветки деревьев, палки, доски). При отсутствии и подручных средств следует использовать аутоиммобилизацию. Лестничные шины (Крамера). Шина Дитерихса, сетчатые шины, пневматические шины, вакуумные шины. Лечебная иммобилизация: лонгетные, циркулярные, окончатые, мостовидная, шарнирная гипсовые повязки. При оказании первой медицинской помощи транспортная иммобилизация проводится в основном подручными средствами, а также методом аутоиммобилизации. Для фиксации используются марлевые бинты, а при их отсутствии — куски материи (разорванная одежда). Оказание доврачебной помощи подразумевает уже обязательное использование табельных средств, при этом подручные средства иммобилизации могут быть заменены на табельные. Первая врачебная помощь: выполнение транспортной иммобилизации с использованием табельных средств. При поступлении пострадавших с неполноценной иммобилизацией ее исправляют или осуществляют заново. Эти манипуляции могут быть произведены как на сортировочной, так и на эвакуационной площадках. Квалифицированная помощь: транспортная иммобилизация, для осуществления которой впервые наряду с транспортными шинами могут быть применены гипсовые повязки. Однако и гипсовые повязки (в виде лонгет) используются в целях не лечебной, а транспортной иммобилизации. Специализированная помощь: лечебная иммобилизация. Для внешней фиксации повреждений применяют бинтовые и гипсовые повязки (как после закрытых репозиций и устранения вывихов, так и после оперативных вмешательств на мягких тканях и костях конечностей), вытяжение (преимущественно — скелетное), отводящие шины, ортезы, шинно-гильзовые аппараты. | № 105 Транспортная иммобилизация при оказании различных видов медицинской помощи при повреждениях плечевого пояса и верхней конечности. Транспортная иммобилизация при повреждении плечевого пояса(повреждения мягких тканей, переломы ключицы, лопатки) может быть достигнута путем наложения повязки Дезо или косы ночной повязки. В обоих случаях для отведения конечности рекомендуется в подмышечную впадину вложить небольшой ватно-марлевый валик. При переломах плечевой костии повреждениях локтевого суставанаилучшая иммобилизация достигается лестничной шиной Крамера. Перед наложением шины в подмышечную впадину вкладывается небольшой валик для придания небольшого отведения плеча, в локтевом суставе руку сгибают до угла в 90°. Предплечью необходимо придать положение среднее между супинацией и пронацией, кисть разогнута в лучезапястном суставе до угла в 45°. Шина накладывается от здорового надплечья и должна доходить как минимум до пястно-фаланговых суставов. Шину к конечности фиксируют марлевыми бинтами, причем кисть, предплечье и сегмент плеча фиксируют спиральной повязкой с перекрутом; в области локтевого сустава применяется черепашья сходящаяся или расходящаяся повязка; шина в области плечевого сустава и надплечья должна быть зафиксирована колосовидной повязкой. Руку подвешивают к шее или двумя тесемками, фиксированными к концам шины, или при помощи косынки. Необходимо все время помнить, что нельзя моделировать шины на пострадавшем. Если при наложении выясняется, что шина неправильно смоделирована, необходимо снять шину, заново смоделировать, и только затем наложить снова. При повреждениях предплечьянеобходимо иммобилизировать локтевой и лучезапястный суставы. Для этой цели лучше использовать тоже лестничную шину Крамера. Хорошая иммобилизация при повреждении костей запястьяможет быть достигнута сетчатыми шинами. | № 106 Транспортная иммобилизация при оказании различных видов медицинской помощи при повреждениях нижних конечностей. Лестничные шины (Крамера) хорошо моделируются, можно фиксировать конечность в любом положении. Вторым положительным свойством этих шин является универсальность конструкции. С их помощью можно провести иммобилизацию любого сегмента, любого повреждения. Недостатком лестничных шин является то, что перед наложением их необходимо обматывать мягким материалом с целью профилактики пролежней. Желательно поверх мягкого материала обшить шину клеенкой, что позволит производить санитарную обработку бывших в употреблении шин. Лубковые шины. Сетчатые шины изготовлены из тонкой проволоки и смотаны в рулон наподобие бинта. Они пригодны для иммобилизации мелких костей, например стопы или кисти. Шина Дитерихса — единственная из всего комплекта «Транспортные шины», позволяющая с целью лучшей иммобилизации производить и вытяжение поврежденной ноги. Шина Дитерихса состоит из четырех частей: двух раздвижных планок (наружной и внутренней), подошвы-подстопника и закрутки в виде палочки и шнура. Прямыми показаниями для наложения шины Дитерихса являются повреждения тазобедренного сустава, коленного сустава, и повреждения бедренной кости. Перед наложением шины Дитерихса обувь не снимается. Наложение начинается с фиксации подошвы-подстопника к стопе. «Подошва» фиксируется к стопе мягкими бинтами, причем проволочные проушины должны оставаться свободными. Кроме того, «подошва» должна выступать за край каблука на 1,5—2 см. В противном случае, при длительной транспортировке пострадавшего, например в кузове грузовика, в области пятки может образоваться пролежень от давления. Затем регулируется длина наружной и внутренней планок. Их длина должна подбираться по здоровой конечности. Длина внутренней планки определяется расстоянием от паховой области до стопы плюс 12—15 см для осуществления вытяжения, длина наружной планки — от подмышечной впадины до стопы плюс 12—15 см. Подобранная длина планок фиксируется при помощи деревянных штырей. Так как штыри часто теряются, в последних моделях шин Дитерихса они заменены на металлические штыри с пружиной, фиксированные к планке. Первой устанавливается внутренняя раздвижная планка, имеющая упор с отверстием, через которое проводится шнур для вытяжения. Затем устанавливается наружная планка. Обе раздвижные планки должны фиксироваться к туловищу и к нижней конечности как минимум в 5 точках: — в области грудной клетки; — в области таза; — в области верхней трети бедра; — в области коленного сустава; — в области нижней трети голени. В то же время, при повреждениях различной локализации следует соблюдать определенную последовательность фиксации. Так, при повреждении средней трети диафиза бедра планки фиксируются в области грудной клетки, таза и в области верхней трети бедра. Затем осуществляется вытяжение до тех пор, пока длина поврежденной конечности не станет равной здоровой. И лишь после этого планки фиксируются в области коленного сустава и нижней трети голени. С целью профилактики пролежней, которые легко могут образоваться в области контакта костных выступов с шиной, при наложении шины Дитерихса перед фиксацией планок необходимо проложить ватные пли марлевые прокладки в области костных выступов. На основе шин Дитерихса созданы различные модификации, которые могут с успехом применяться при чрезвычайных ситуациях, несмотря на то, что в стандартный комплект они не входят. В последние годы широкое применение нашли пневматические и вакуумные шины. Они изготовлены из полимерного материала. Пневматические шины по внешнему виду напоминают двойные контурные повязки с застежкой-молнией. Комплект содержит шины для иммобилизации любого сегмента конечности. Для иммобилизации поврежденная конечность помещается на шину, затем молния застегивается, и шина накачивается воздухом или изо рта, или с использованием баллона со сжатым газом. Вакуумные шины наполнены гранулами. Для того чтобы такая шина приобрела иммобилизационные свойства, необходимо, наоборот, из нее выкачать воздух. |
| № 107 Транспортная иммобилизация при оказании различных видов медицинской помощи при повреждениях позвоночника, таза и проникающих ранениях живота. Оказание помощи пострадавшим с травмами позвоночника: необходимость профилактики вторичного смещения позвонков с повреждением содержимого спинномозгового канала. Следует помнить, что движения позвоночника, особенно сгибание, даже при осложненных повреждениях, могут привести к дополнительному, еще большему поражению позвоночника и спинного мозга. Заподозрить спинальную травму можно по двум основным признакам — параличу и болям в области позвоночника. Такие пострадавшие
 |
 2018-02-13
2018-02-13 809
809