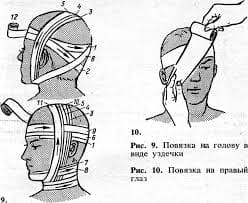
NB!
1. Выскабливание матки категорически запрещено.
2. Параллельно акушерской тактике проводится инфузионно-трансфузионная терапия.
3. Тампонада матки не применяется.
4. Холод на низ живота в интермиттирующем режиме (применяется и для профилактики кровотечений, особенно у женщин из групп риска.
Массивные кровотечения в акушерстве
- это кровотечения, при которых кровопотеря составляет более 2 литров крови.
Физиологическая кровопотеря - это кровопотеря до 0,6% от массы тела (при КС - это до 1 литра).
Патологическая кровопотеря - это кровопотеря более 0,6% от массы тела.
Классификация акушерских кровотечений
1. Некоагулопатические (вследствие разрыва, гипо- и атонии матки).
2. Коагулопатические (вследствие ДВС-синдрома).
Для акушерских кровотечений характерны внезапность, обильность, трудность остановки, развитие кровотечений на фоне гиповолемии (гестоз, анемия, предлежание плаценты). Именно вследствие гиповолемии у женщин даже при физиологической кровопотере может развиться геморрагический шок.
Геморрагический шок
Патогенез его универсален. В основе - кровопотеря (как правило - некоагулопатическое кровотечение), кризис макроциркуляции (централизация кровообращения) и микроциркуляции (спазм) ®шоковое лёгкое (нарушение микроциркуляции в сосудах лёгкого), почки и др. ® отёк лёгких, ОПН ® шоковая плацента, матка (сначала в этих органах ишемия, а затем некроз и кровоизлияния).
Стадии шока:
1. Компенсированный геморрагический шок (кровопотеря до 1 литра): характерна умеренная тахикардия, умеренная гипотония, снижение ЦВД, одышка, похолодание конечностей.
2. Декомпенсированный обратимый геморрагический шок (кровопотеря 1-2 литра): ЧСС - 120-140 в мин, систолическое давление (СД) менее 100 мм рт ст, ЦВД менее 80 мм вод ст, бледность кожных покровов, акро- или общий цианоз, олигурия.
3. Декомпенсированный необратимый шок (кровопотеря более 2 литров): СД менее 70 мм рт ст. ЧСС более 140 в мин, ЦВД менее 50 мм вод ст, сознание может отсутствовать, анурия т.е. это терминальное состояние.
Тактика:
1. Остановка кровотечения.
2. Строгий учёт кровопотери.
3. ИВЛ (своевременная, высокочастотная, продлённая).
4. Инфузионно-трансфузионная терапия.
Методы измерения кровопотери:
1. Учёт теряемой крови путём взвешивания салфеток, простыней, ватных шариков.
2. Метод Репиной (гравиметрический) - измеряют количество потерянной крови в специальных мерных сосудах (более узкий -300 мл, более широкий - 500 мл), а затем это количество умножают на 2 (если роды проходили per vias naturalis).
Инфузионно-трансфузионная терапия (ИТТ) геморрагического шока: важно своевременное начало этой терапии, обязательно в присутствии анестезиолога, который составляет программу терапии. Задача №1 - восполнение ОЦК (борьба с гиповолемией), для чего проводят инфузии растворов с высокой осмотической (кристаллоиды) и онкотической (коллоиды) активностью.
· Коллоиды - это растворы на основе белков, декстрана и желатина. Белки: альбумин, протеин, плазма (сухая, нативная, замороженная (предварительно размораживают 15 мин в воде при температуре 37°С)).
Декстраны: реополиглюкин (высшая разовая доза (ВРД) - 500 мл, ежедневно или через 1-2 дня); полиглюкин (ВРД - 1,5 литра, так как может вызвать анафилактическую реакцию, гипокоагуляцию ® гемодилюционная гипокоагулоемия).
Желатиноль - ВРД = 2-2,5 литра.
· Кристаллоиды - солевые растворы:
- хлорид натрия, калия;
- “Лактосоль” (лактированный раствор Рингера);
- концентрированные растворы глюкозы (более 10%);
- 5% сода.
Кристаллоиды можно вводить в больших количествах при хорошей функции почек. Введение кристаллоидов без коллоидов может привести к отёку лёгких, тканевым отёкам.
· Препараты крови (гемотрансфузия)
n эритромасса (в отличие от цельной крови, где Ht=40, в эритромассе Ht=70);
n эритровзвесь (взвесь эритроцитов в суспензионном растворе);
n размороженные нативные отмытые эритроциты.
Показания к гемотрансфузии:
1. Кровопотеря 1 литр и более.
2. Нв - 80 г/л и менее.
3. Ht - 25 и ниже.
Объём гемотрансфузии:
В первые 2 часа вводят 70% от объёма кровопотери.
| К/потеря | эритромасса | коллоиды | кристаллоиды |
| до 1 литра | -- | + | + |
| до 1,2 литра | 0,25 - 0,3 л | 1,2 л | 0,6 л |
| 1,2-2,5 литра | 0,8 - 1,2 л | 1,2 - 1,5 л | 1,5 - 2 л |
| > 2,5 литров | не менее 1,5 л | 1,5 л | не менее 2 л |
Темп инфузии: от 100 до 300 мл/мин (последнее в 2 или 3 вены). Это зависит от:
1. ЦВД (в норме 50-120 мм вод ст).
2. Шокового индекса Альговера (ИА): ИА = Ps/АД (норма в среднем 0,5); при геморрагическом шоке ИА увеличивается за счёт тахикардии и ¯ АД, критический уровень СД - менее 70 мм рт ст (развивается полиорганная и полисистемная недостаточность), критический ИА - 2.
3. Почасового диуреза (устанавливаем постоянный катетер), который в норме 30-50 мл в час.
Если на фоне ИТТ АД остаётся низким, а ЦВД повышается до 150 и выше, наступает декомпенсация сердечной деятельности; необходима кардиальная терапия. Увеличение Ht - тоже неблагоприятный признак; это свидетельствует об уходе жидкости в ткани, следствием чего являются необратимые изменения в органах и тканях.
Коагулопатические кровотечения
- это кровотечения вследствие ДВС-синдрома (первичного).
Этиология:
1. ПОНРП (содержимое ретроплацентарной гематомы идёт в кровоток матери).
2. Мёртвый плод, особенно когда он длительно находится в матке (более 2 нед)® продукты аутолиза плода, плаценты, оболочек попадают в кровоток матери.
3. Эмболия околоплодными водами (содержат много тромбопластина).
4. Кесарево сечение ® в результате разреза на матке в кровоток матери попадает тканевой тромбопластин, который является пусковым фактором ДВС-синдрома.
Патогенез:
· Тромбопластин запускает процесс активации внутрисосудистого свёртывания крови®на образование сгустков идёт потребление факторов свёртывания крови ® коагулопатия потребления (в ОАК - гипо- или афибриногенемия, тромбоцитопения) ® гипокоагуляция®в сосудах плацентарной площадки образуется неполноценный, рыхлый, легко лизируемый сгусток®кровотечение из сосудов плацентарной площадки. Кровоизлияния происходят и во внутренних органах, в местах инфузии (коагулопатическое кровотечение).
· При ДВС-синдроме повышено образование БАВ (кининов, простагландинов, серотонина, гистамина. БАВ®спазм сосудов, нарушение сосудистой проницаемости®активация ПОЛ, нарушение микроциркуляции (депонирование крови) ®полиорганная гипоксия®усиление выделения в кровоток из сосудистой стенки сосудистого тромбопластина (этому непосредственно способствуют и БАВ) ®внутрисосудистая активация свёртывания (т.е. образуется порочный круг).
Стадии ДВС-синдрома
1. Гиперкоагулемическая.
2. Гипокоагулемическая (коагулопатия потребления).
3. Глубокая гипокоагулемия.
4. Исходы.
Каждая стадия имеет свою клинико-лабораторную характеристику.
· 1 стадия - гиперкоагуляция, в клинике - шок. Кровотечения не характерны, имеется одышка, цианоз, снижение АД, тахикардия. Характерно уменьшение времени рекальцификации (ВР), увеличение ПТИ. Развивается тромбоз сосудов лёгкого (шоковое лёгкое), а затем тромбоз сосудов всех органов. Эта стадия кратковременная (7-8 мин) и в клинике не улавливается.
· 2 стадия - массивное кровотечение, для которого характерна определённая динамика: сначала из матки, а затем из операционной раны, мест инъекций, порезов, травм и тд., затем из полостей (носовое, в брюшной и грудной полости), а в конце - капиллярное кровотечение. Кровь практически не свёртывается. Для этой стадии характерна коагулопатия потребления (снижение фибриногена, тромбоцитов) в результате активации свёртывания.
Фибриноген Б - это продукт неполного превращения фибриногена в фибрин, он “+” при активации системы свёртывания. Фибринолиз: плазминоген переходит в плазмин®растворение сгустка® образование продуктов деградации фибрина (ПДФ), которые определяются при помощи этанолового и протаминсульфатного тестов.
Принципы лечения коагулопатического кровотечения:
1. Прекратить поступление тромбопластина в кровь (соответственная акушерская тактика).
2. Высокочастотная и продлённая ИВЛ для ликвидации гипоксии.
3. Прервать внутрисосудистое свёртывание крови:
· гепарин (антикоагулянт прямого быстрого короткого действия) при 100%-м хирургическом гемостазе: в/в 5 тыс ЕД (1 мл гепарина, темп введения - 1 тыс в час, максимальная в/в инфузия в течение 72 часов);
· гепаринизированная плазма, гепаринизированная кровь.
4. Антиагреганты:
· трентал, курантил, эуфиллин, но-шпа, папаверин.
5. Компонентная терапия (только после введения гепарина):
· криопреципитаты (все факторы свёртывания крови);
· тромбомасса (при уменьшении тромбоцитов до 50х10 /л и менее).
6. Фибринолитическая терапия:
· никотиновая кислота (вит РР) в дозе 40-50 мг в день (1 мл = 10 мг). Фибринолитики необходимы для активации вторичного фибринолиза и растворения сгустков, так как на них гепарин не действует, он лишь прерывает внутрисосудистое свёртывание.
7. Антифибринолитическая терапия (параллельно с фибринолитиками):
· назначение антипротеаз широкого спектра действия (гордокс, контрикал), которые, однако, должны использоваться при доказанном лабораторном гиперфибринолизе.
Профилактика ДВС-синдрома:
1. Специфическая:
· введение гепарина в профилактической дозе 5 тыс ЕД в/в струйно при всех состояниях, которые приводят к ДВС-синдрому.
2. Неспецифическая:
· ДВС-синдром - это не самостоятельное заболевание, а осложнение беременности, родов или послеродового периода, поэтому необходимо производить профилактику тромбогеморрагических осложнений.
Травмы мягких тканей могут явиться входными воротами инфекции. Поэтому обязательна обработка наружных половых органов иодонатом и тд. Всем женщинам после родов проводят осмотр родовых путей на целостность (в частности, осмотр каждого сантиметра шейки матки в зеркалах при помощи зажима).
Холод на живот надо назначать в интермиттирующем режиме (на 10-15 мин, а затем перерыв), так как при длительном непрерывном держании холода спазмированные вначале сосуды в дальнейшем расширяются.
Разрывы матки
Самый большой вклад в структуру материнской смертности, если вовремя нее поставить диагноз - 80% погибнет, очень высока перинатальная смертность.
Классификация
1. По времени появления:
· во время беременности (9-20%);
· во время родов (80-91%).
2. По локализации:
· тело;
· дно;
· нижний сегмент;
· отрыв матки от сводов.
3. По характеру повреждения:
· полный;
· неполный.
4. По этиопатогенезу:
· гистеопатический (самопроизвольный)» 75%;
· насильственный (травматический)» 25%;
· смешанный.
5. По клинике:
· угрожающий;
· начинающийся;
· совершившийся.
Теории этиопатогенеза:
§ теория Вербова - не сила, а слабость причина самопроизвольного разрыва (т.е. в результате слабости, неполноценности стенки матки вследствие воспалительных, дегенеративных изменений в ней; это характерно для многорожавших женщин, для женщин с рубцом на матке (после КС, ушивания перфоративного отверстия после мед аборта, консервативной миомэктомии и др).
§ механическая теория Бандля (насильственный разрыв) - разрыв вследствие непреодолимого препятствия для продвижения плода и нарастающей родовой деятельности; это бывает при узком тазе, плодоразрушающих операциях, извлечении плода с помощью акушерских щипцов.
Угрожающий гистеопатический разрыв
Будет слабость родовой деятельности, при родоусилении - эффект кратковременный, может быть дискоординированная родовая деятельность (медленное продвижение предлежащей части), внутриутробная гипоксия плода.
Угрожающий насильственный разрыв
1. Бурная родовая деятельность.
2. Симптом: “матка встаёт на дыбы” (не расслабляется между схватками).
3. Резкая болезненность внизу живота (но на фоне приёма спазмолитиков этого может и не быть).
4. Беспокойство женщины.
5. Признаки клинически узкого таза.
6. Непродуктивная (без продвижения предлежащей части) родовая деятельность при полном открытии шейки матки.
7. Пережатие мягких тканей ®отёк наружных половых органов, шейки матки, затруднение мочеиспускания, образование мочеполовых и кишечно-половых свищей.
8. Аномалии вставления и предлежания головки.
9. Кефалогематома, постепенно выполняющая полость малого таза.
10.Преждевременное или раннее излитие околоплодных вод, длительный безводный период, его нарастание.
Тактика при угрожающем разрыве
- только оперативная: прямо в родовой - лапаротомия, до которой нужно остановить родовую деятельность путём дачи лечебного акушерского наркоза, после чего проводят КС, а если нет условий для КС - плодоразрушающую операцию, но очень осторожно; после плодоразрушающей операции - ручное обследование полости матки.
Прогноз: зависит от степени, места разрыва, преморбидного фона женщины.
Совершившийся разрыв
Диагностика затруднена. Характерно:
1. Боли вплоть до травматического шока (но если разрыв по рубцу, то болей может не быть).
2. Рвота, тошнота, головокружение.
3. Болезненность при пальпации матки.
4. Отсутствие контуров матки.
5. В рубце при пальпации может быть симптом “ниши”.
6. Кровотечение как внутреннее, так и внутренне-наружное.
7. Отхождение предлежащей части от плоскости входа в малый таз.
8. Схватки могут исчезнуть, но боли сохраняются.
Диагностика совершившегося разрыва в раннем послеродовом периоде:
1. Признаки кровотечения в брюшную полость.
2. Симптомы раздражения брюшины.
3. Матка гипо- или атонична.
4. Послед самостоятельно не отделяется, необходимо ручное отделение последа.
Тактика: женщины с разрывами нетранспортабельны, необходимо оперировать на месте. Ушивание разрывов влагалища и промежности производится после операции.
Объём операции:
1. Ушивание разрыва матки (разрыв небольшой, по рубцу, без разрыва крупных сосудов и тд).
2. Надвлагалищная ампутация матки (большой размозжённый разрыв, но кровопотеря до 2 л и нет инфекции), удаление яичников - по показаниям.
3. Экстирпация матки.
Amputatio uteri supravaginalis sine adnexis - надвлагалищная ампутация матки без придатков.
Amputatio uteri supravaginalis cum adnexis sinistra et tubaria uteri dextra - надвлагалищная ампутация матки с левосторонней аднексэктомией (удаление левых придатков) и правосторонней тубэктомией (удаление правой трубы).
Во время операции проводится ревизия кишечника, мочевого пузыря; реинфузия крови категорически запрещена.
Профилактика разрывов:
1. Рациональное ведение беременности и родов, особенно у женщин с хроническими воспалительными и деструктивными заболеваниями матки, с рубцом на матке.
2. Выделение групп риска по разрыву матки (вышеперечисленные).
3. Рубец на матке - относительное показание к КС. Способ родоразрешения зависит от состояния рубца и наличия или отсутствия других показаний к КС. Состояние рубца лучше исследовать до беременности при помощи гистероскопии, гистеросальпингографии, УЗИ, КТ. Состояние рубца во время беременности определяется при помощи УЗИ. Чем больше межгестационный период, тем больше в ткани рубца соединительно-тканных элементов. Если рубец состоятелен, то возможны роды per vias naturalis, но такая женщина ведётся, как угрожаемая по разрыву матки. Если у женщины остались те же показания к КС, которые были при предыдущей беременности (клинически узкий таз и др) - родоразрешение в сроке 37 -38 нед проводим КС (с предварительной дородовой госпитализацией).
 2014-02-12
2014-02-12 757
757