· Определение частей плода при пальпации живота женщины (приемы Леопольда).
· Определение движений плода во время пальпации: ощущение движения плода при пальпации или УЗИ.
· Выслушивание сердечных тонов плода. Диагноз беременности подтверждается при выслушивании сердечных тонов плода, частота которых 120/140 в мин. Сердечные сокращения можно определять с 5-7 недель с помощью инструментальных методов исследования: ЭКГ, фонокардиографии, кардиотахографии, УЗИ, а с 17-19 недель – аускультации.
Диагностика маточной беременности с помощью УЗИ возможна уже с 4-5 недель. При этом в толще эндометрия определяют плодное яйцо в виде округлого образования пониженной эхогенности с внутренним диаметром 0,3-0,5 см. В I триместре темп еженедельного прироста среднего размера плодного яйца составляет приблизительно 0,7 см, и к 10 неделям оно заполняет всю полость матки. К 7 неделям беременности у большинства беременных при исследовании в полости плодного яйца можно выявить эмбрион, как отдельное образование длиной 1 см. В эти сроки у эмбриона уже возможна визуализация сердца – участка с ритмичным колебанием небольшой амплитуды и слабо выраженной двигательной активностью. При выполнении биометрии в I триместре основное значение для установления срока беременности имеет определение среднего внутреннего диаметра плодного яйца и копчико-теменного размера эмбриона, величины которых жестко коррелируют со сроком беременности. Наиболее информативным методом ультразвукового исследования при беременности ранних сроков является трансвагинальное сканирование; трансабдоминальное сканирование используют только при наполненном мочевом пузыре с целью создания "акустического окна".
ОПРЕДЕЛЕНИЕ СРОКА БЕРЕМЕННОСТИ.
Определение срока беременности производят на основании анамнестических данных (задержка менструации, дата первого шевеления плода) и по данным объективного обследования (величина матки, размеры плода).
При определении срока беременности по дате последней менструации возможны ошибки до двух недель. Беременность может наступить только после овуляции, которая при 28-дневном цикле происходит между 12-16 днями, поэтому срок беременности следует отсчитывать по календарю спустя две недели после первого дня последней менструации.
Определение срока беременности по дате первого шевеления плода возможно во второй ее половине. Первородящие женщины ощущают шевеление плода начиная с 20 недель, а повторнородящие – с 18 недель беременности.
Объективное определение срока беременности в I триместре возможно при бимануальном обследовании женщины, т. к. матка в эти сроки располагается в малом тазу. С 16 недель дно матки прощупывают над лоном и о сроке беременности судят по высоте стояния дна матки над лонным сочленением, измеренной сантиметровой лентой.
ВЕЛИЧИНА МАТКИ И ВЫСОТА СТОЯНИЯ ЕЕ ДНА
В РАЗЛИЧНЫЕ СРОКИ БЕРЕМЕННОСТИ.
В конце I акушерского месяца (4 недели) величина матки достигает приблизительно размера куриного яйца.
В этот срок определение беременности почти невозможно.
В конце II акушерского месяца беременности (8 недель) величина матки приблизительно соответствует размерам гусиного яйца.
В конце III акушерского месяца беременности размер матки достигает величины головки новорожденного, ее асимметрия исчезает, матка заполняет верхнюю часть полости таза, дно ее доходит до верхнего края лонной дуги.
С IV акушерского месяца беременности, дно матки пальпируют через брюшную стенку и о сроке судят по высоте стояния дна матки над лоном. При этом следует помнить, что на высоту стояния дна матки могут влиять размер плода, избыточное количество околоплодных вод, двойня, неправильное положение плода и другие особенности течения беременности. Поэтому высоту стояния дна матки при определении срока беременности учитывают в совокупности с другими признаками (последняя менструация, первое шевеление и др.). Высоту стояния дна матки над лоном измеряют сантиметровой лентой.
В конце IV акушерского месяца (16 недель) дно матки располагается на середине между лобком и пупком (на 4 поперечных пальца или 6 см выше симфиза).
К концу V акушерского месяца (20 недель) дно матки на два поперечных пальца ниже пупка; заметно выпячивание брюшной стенки (на 12 см выше лона).
В конце VI акушерского месяца (24 недели) дно матки находится на уровне пупка (18-20 см над лоном).
В конце VII акушерского месяца (28 недель) дно матки определяется на 2-3 пальца выше пупка (на 24-26 см выше лона).
В конце VIII акушерского месяца (32 недели) дно матки стоит посередине между пупком и мечевидным отростком. Пупок начинает сглаживаться. Окружность живота на уровне пупка 80-85 см (28-30 см над лоном).
В конце IX акушерского месяца (36 недель) дно матки поднимается до мечевидного отростка и реберных дуг – это наивысший уровень стояния дна беременной матки. Окружность живота, в среднем, - 90 см. Пупок - сглажен (34-36 см над лоном).
В конце X акушерского месяца (40 недель) дно матки опускается до уровня, на котором оно находилось в конце VIII месяца, т.е. до середины расстояния между пупком и мечевидным отростком. Пупок выпячивается. Окружность живота - 95-98 см, головка опускается у первородящих и прижимается ко входу в таз или стоит малым сегментом во входе в таз (34-35 см над лоном).
При одинаковом уровне стояния дна матки УШ и Х месяцы беременности распознают по разным размерам окружности живота в эти сроки (при VIII месяце окружность живота 80-85 см, при X месяце – 95-98 см), по положению головки (при VIII месяце – высоко над входом в таз, "баллотирует" при пальпации).
Для распознавания срока беременности известное значение имеет правильное измерение высоты стояния дна матки над лоном и объема живота.
Измерение высоты стояния дна матки над лоном производят сантиметровой лентой или тазомером. Женщина лежит на спине, ноги выпрямлены, мочевой пузырь опорожнен перед исследованием. Измеряют расстояние между верхним краем симфиза и наиболее выдающейся точкой дна матки.
Во второй половине беременности производят измерение окружности живота сантиметровой лентой, которую спереди накладывают на уровень пупка, сзади – на середину поясничной области.
Измерение длины внутриутробного плода вносит дополнительные данные для определения срока беременности. Точное измерение внутриутробного плода затруднительно, и получаемые при этом данные имеют только ориентировочный характер.
Измерение производят при помощи обыкновенного тазомера. Женщина лежит на спине; мочевой пузырь должен быть опорожнен до измерения. Ощупав через брюшную стенку части плода, одну пуговку тазомера устанавливают на нижний полюс головки, другую – на дно матки, где чаще находятся ягодицы плода. В.В. Сутугин установил, что расстояние от нижнего полюса головки до тазового конца составляет ровно половину длины внутриутробного плода (от темени до пяток).
Поэтому величину, полученную при измерении расстояния от нижнего полюса головки до ягодиц, умножают на два. Из полученного числа вычитают 3-5 см в зависимости от толщины брюшной стенки. Определив длину плода, делят это число на 5 и получают срок беременности.
Для удобства расчетов пользуются следующей формулой (формула Скульского):
 |
где Х – искомый срок беременности; L – длина плода в матке; 2 – коэффициент удвоения; 5 в числителе – толщина стенок живота и стенки матки; 5 в знаменателе – цифра, на которую умножают число месяцев.
Для получения длины плода - формула Гаазе:
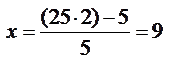 |
Например: расстояние от нижнего полюса головки до тазового конца 25 см; это число удваивают (50 см), вычитают 5 см и получают длину плода, которая в данном случае равна 45 см. Такую длину плод имеет в конце IX месяца внутриутробной жизни (45:5=9).
Измерение головки плода дает вспомогательные числа для уточнения поздних сроков беременности. Женщина лежит на спине; по возможности тщательнее ощупывают головку плода: пуговки тазомера устанавливают на самых выдающихся пунктах головки, которые обычно соответствуют области затылка и лба. Лобно-затылочный размер головки в конце VIII месяца (32 недели) плода в среднем равен 9,5 см, в конце IX месяца (35-36 недель) – 11 см
По формуле Жорданиа: Х=L+С, где Х – предполагаемый срок беременности в неделях, L – длина плода в матке, измеренная тазомером, С – лобно-затылочный размер.
Например: если L=22 см, а С=10 см, то Х=22+10=32, т.е. срок беременности равен 32 неделям.
Используя все перечисленные методы определения срока беременности в I триместре, удается установить срок беременности с точностью до 1 недели.
Во II и III триместрах возможность ошибок в определении срока беременности возрастает.
Использование метода ультразвукового сканирования (УЗИ) повышает точность определения срока беременности.
АКУШЕРСКАЯ ТЕРМИНОЛОГИЯ.
Для уточнения расположения внутриутробного плода в акушерстве предложены следующие термины: членорасположение, положение, позиция, вид и предлежание.
Членорасположение (habitus) – отношение конечностей и головки плода к его туловищу. При типичном нормальном членорасположении туловище плода согнуто, головка наклонена к грудной клетке, ножки согнуты в тазобедренных и коленных суставах и прижаты к животу, ручки скрещены на грудной клетке.
Положение плода (situs) – отношение оси плода к оси (длиннику) матки. Ось плода – линия, проходящая по спинке от затылка до копчика.
Варианты положения плода:
· продольное положение – ось плода совпадает с осью матки;
· поперечное положение – ось плода и ось матки пересекаются под прямым углом; обе крупные части плода расположены над гребнями подвздошных костей,
· косое положение – ось плода и ось матки перекрещиваются под острым углом, при этом головка или тазовый конец плода расположены в одной из подвздошных областей, т.е. ниже гребня подвздошной кости.
Позиция плода (positio) – отношение спинки плода к левой (первая позиция) или к правой (вторая позиция) стороне матки при продольном положении. При поперечном и косом положении плода позицию определяют по отношению головки плода к правой или левой стороне матки (первая позиция – головка у левой стенки матки, вторая – у правой).
Вид плода (visus) – отношение спинки плода к передней и задней стороне матки:
· передний вид – спинка плода обращена несколько кпереди;
· задний вид – спинка плода обращена несколько кзади.
Предлежание плода (praesentatio) – отношение наиболее низко расположенной крупной части плода к родовому каналу (ко входу в малый таз). При продольных положениях имеет место или головное (96%) или тазовое предлежание (3,5%).
ОПРЕДЕЛЕНИЕ СРОКА РОДОВ.
Предполагаемый срок родов определяют несколькими способами, используя результаты опроса и объективного обследования.
1. По дате последней менструации: к первому дню последней менструации прибавляют 280 дней и получают предполагаемый срок родов по формуле Негеле – от первого дня последней менструации отсчитывают 3 месяца назад и прибавляют 7 дней.
2. По дате первого шевеления плода: к дате первого шевеления плода у первородящих прибавляют 20 недель, у повторнородящих – 22 недели.
3. По сроку беременности, диагностированному при первой явке в женскую консультацию. Наиболее точно срок беременности определяют при явке к врачу в первые 12 недель. Срок родов отсчитывают по календарю до 40 недель.
4. По данным ультразвукового исследования.
5. По дате ухода в дородовый отпуск, который начинается в 30 недель беременности.
Для быстрого подсчета срока беременности и родов по дате последней менструации и по первому шевелению плода выпускают специальные акушерские календари.
Контрольные вопросы:
1. Особенности женского таза и его отличие от мужского.
2. Кости малого таза, его границы.
3. Плоскость входа в малый таз (границы и размеры).
4. Плоскости широкой части малого таза (границы и размеры).
5. Плоскость узкой части малого таза (границы и размеры).
6. Плоскость выхода малого таза (границы и размеры).
7. Анатомическая и истинная конъюгата (границы и размеры).
8. Мышцы тазового дна.
9. Позиция и вид плода.
10. Положение плода в матке и его определение.
11. Анатомическое строение черепа новорожденного.
12. Швы и роднички на головке новорожденного, их физиологическое значение.
13. Основные размеры головки плода и его и окружности.
14. Вероятные признаки беременности.
15. Дополнительные методы диагностики беременности.
16. Размеры плечевого и тазового поясов и их окружность.
17. Признаки доношенности плода.
18. Рост и масса доношенного плода, новорожденного.
 2015-03-22
2015-03-22 809
809