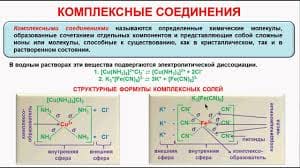
У человека различают четыре группы придаточных пазух носа, названных в соответствии с их локализацией:
· верхнечелюстная (гайморова) пазуха (парная) — наиболее крупная из околоносовых пазух, расположена в верхней челюсти.
· лобная пазуха (парная) — расположена в лобной кости.
· решётчатый лабиринт (парный) — сформирован ячейками решётчатой кости.
· клиновидная (основная) пазуха (непарная) — располагается в теле клиновидной (основной) кости.
Околоносовые пазухи начинают формироваться внутриутробно, заканчивают формирование после полового созревания. Изнутри пазухи выстланы мерцательнымэпителием с бокаловидными клетками, продуцирующими слизь. Посредством движения ресничек эпителия происходит движение слизи к отверстиям околоносовых пазух со скоростью 1 см/мин. Размеры отверстий небольшие; так, у ячеек решетчатого лабиринта диаметр отверстий составляет 1-2 мм.
Сообщения полости носа:
- через хоаны сообщается с носоглоткой;
- с глазницей через слезно-носовой канал. Он открывается в нижний носовой ход.
|
|
|
- с воздухоносными пазухами костей черепа:
· лобная пазуха – открывается в средний носовой ход;
· гайморова – открывается в средний носовой ход;
· ячейки решетчатой кости – открываются в верхний и средний носовые ходы;
· клиновидная пазуха – открывается в верхний носовой ход. В патологии инфекция проникает из полости носа в пазухи и развивается воспаление пазухи – синусит (гайморит, фронтит и т.д.).
Пункцию верхнечелюстной пазухи выполняют как с диагностической, так и с лечебной целью. В настоящее время пункция верхнечелюстной пазухи с лечебной целью является наиболее эффективным способом эвакуации гнойного содержимого и введения антисептика при воспалении верхнечелюстной пазухи (рис. 2.26). Однако в ряде зарубежных стран этот метод не популярен.
Перед пункцией производится анемизация слизистой оболочки в области среднего носового хода с использованием сосудосуживающих препаратов, чтобы вызвать сокращение слизистой оболочки в области естественного соустья верхнечелюстной пазухи и, следовательно, облегчить эвакуацию жидкости через отверстие. Слизистую оболочку нижнего носового хода смазывают аппликационными анестетиками (2% р-ром дикаина, 5% р-ром кокаина, 10% р-ром лидокаина, 10% р-ром димедрола и др.). Оптимальное место прокола находится в верхней точке свода нижнего носового хода на расстоянии примерно 1,5-2,0 см кзади от переднего конца нижней носовой раковины. Прокол в этом месте сделать легче, так как здесь минимальная толщина латеральной костной стенки полости носа. После установления иглы Куликовского под нижней носовой раковиной, используя подвижность хрящевой части носа, отводят головку иглы в медиальном направлении, чтобы игла стала возможно более отвесно к латеральной стенке носа и острый конец был направлен к наружному углу глаза на той же стороне. Иглу захватывают всей кистью правой руки так, чтобы головка ее опиралась в ладонь, а указательный палец находился на игле, фиксируя и направляя ее. Прокол производят с умеренной силой легкими вращательными движениями иглой на глубину примерно 10-15 мм. Убедившись, что конец иглы находится в пазухе, с помощью шприца отсасывают содержимое, а затем промывают пазуху антисептическим раствором (фурацилин, октенисепт, хлорфиллипт и др.). Жидкость вливается в пазуху через иглу, а выливается через естественное соустье пазухи, увлекая ее содержимое. При промывании голову больного наклоняют вперед и вниз, чтобы вода выливалась через преддверие носа в подставленный лоток.
|
|
|
Если проколоть стенку не удается, не следует форсировать, применяя большую силу. Необходимо изменить положение иглы, подняв ее конец выше, или продвинуться несколько кзади, пока не обнаружится более податливая точка.
В тех случаях, когда соустье оказывается закупоренным в результате патологического процесса, в пазуху вводят вторую иглу также через нижний носовой ход, и промывание производят через две иглы. Наличие патологического содержимого в промывной жидкости позволяет достоверно распознать характер заболевания.
18. Хирургическая анатомия больших слюнных желез. Топографическая анатомия протока околоушной слюнной железы, поднижнечелюстной железы. Клиническое значение.
Слюнные железы - это группа секреторных органов различных размеров, строения и расположения, вырабатывающих слюну.
Три больших слюнных железы:
- Околоушная железа (glandula parotidea)
Ее воспаление – паротит (вирусная инфекция).
Самая крупная слюнная железа. Масса 20-30 грам.
Расположена ниже и спереди ушной раковины (на латеральной поверхности ветви нижней челюсти и заднем крае жевательной мышцы).
Выводной проток этой железы открывается в преддверии рта на уровне второго верхнего моляра. Секрет этой железы белковый.
- Поднижнечелюстная железа (glandula submandibularis)
Масса 13-16 граммов. Находится в поднижнечелюстной ямке, ниже челюстно – подъязычной мышцы. Ее выводной проток открывается на подъязычном сосочке. Секрет железы смешанный – белково – слизистый.
- Подъязычная железа (glandula sublingualis)
Масса 5 граммов, располагается под языком, на поверхности челюстно-подъязычной мышцы. Ее выводной проток открывается на сосочке под языком вместе с протоком поднижнечелюстной железы. Секрет железы смешанный – белково – слизистый с преобладанием слизи.
Малые слюнные железы величиной 1 – 5 мм, располагаются по всей полости рта: губные, щечные, молярные, небные, язычные слюнные железы (больше всего небных и губных).
1.Околоушная железа, самая крупная из слюнных желез, серозного типа. Она расположена на латеральной стороне лица спереди и несколько ниже ушной раковины, проникая также в fossa retromandibularis. Железа имеет дольчатое строение (рис. 118), покрыта фасцией, fascia parotidea, которая замыкает железу в капсулу. Выводной проток железы, ductus parotideus, 5 —6 см длиной, отходит от переднего края железы, идет по поверхности m. masseter, пройдя через жировую ткань щеки, прободает m. buccinator и открывается в преддверие рта маленьким отверстием против второго большого коренного зуба верхней челюсти. Ход протока крайне варьирует. Проток бывает раздвоенным. Околоушная железа по своему строению является сложной альвеолярной железой.
2.Поднижнечелюстная железа, смешанного характера, по строению сложная альвеолярно-трубчатая, вторая по величине. Железа имеет дольчатое строение. Она расположена в fossa submandibularis, заходя за пределы заднего края m. mylohyoidei. По заднему краю этой мышцы отросток железы заворачивается на верхнюю поверхность мышцы; от него отходит выводной проток, ductus submandibularis, который открывается на подъязычную железу.
|
|
|
Топография лицевого нерва на лице, область иннервации. Клинические проявления повреждения лицевого нерва и его основных ветвей. Восстановительные операции при повреждении лицевого нерва.
Лицевой нерв, п. facialis (рис. 177), объединяет два нерва: собственно лицевой нерв, п. facialis, образованный двигательными нервными волокнами — отростками клеток ядра лицевого нерва, и промежуточный нерв, п. interme-dius, содержащий чувствительные вкусовые и вегетативные (парасимпатические) нервные волокна. Чувствительные волокна заканчиваются на клетках ядра одиночного пути, двигательные — начинаются от двигательного ядра, а вегетативные — от верхнего слюноотделительного ядра. Ядра лицевого нерва залегают в пределах моста мозга.
Выйдя на основание мозга у заднего края моста, латерально от оливы, лицевой нерв вместе с промежуточным и преддверно-улитковым нервами входит во внутренний слуховой проход. В толще височной кости лицевой нерв идет в лицевом канале и выходит из височной кости через шилососцевидное отверстие. В том месте, где имеется коленце лицевого канала, лицевой нерв образует изгиб — коленце и узел коленца. Узел коленца относится к чувствительной части лицевого (промежуточного) нерва и образован телами псевдоуниполярных нейронов.
В лицевом канале от лицевого нерва отходят следующие ветви:
1.Большой каменистый нерв, п. petrosus major, образован преганглионарными парасимпатическими волокнами, которые являются отростками клеток верхнего слюнноотдели-тельного ядра. Этот нерв берет начало от лицевого в области коленца и выходит на переднюю поверхность пирамиды височной кости через расщелину канала большого каменистого нерва. Пройдя по одноименной борозде, а затем через рваное отверстие, большой каменистый нерв входит в крыловидный канал и вместе с симпатическим нервом из внутреннего сонного сплетения, называется нерв крыловидного канала, и в составе последнего подходит к крылонебному узлу.
|
|
|
2.Барабанная струна, chorda tympani, образована преганглионарными парасимпатическими волокнами, идущими от верхнего слюноотделительного ядра, и чувствительными (вкусовыми) волокнами, являющимися периферическими отростками псевдоуниполярных клеток узла коленца. Волокна начинаются на вкусовых рецепторах, расположенных в слизистой оболочке передних двух третей языка и мягкого неба. Барабанная струна отходит от лицевого нерва перед его выходом из шилососцевидного отверстия, проходит через барабанную полость, не отдавая там ветвей, и через барабанно-каменистую щель выходит из нее. Затем барабанная струна направляется вперед и вниз и присоединяется к язычному нерву.
3Стременной нерв, п. stapedius, отходит от лицевого нерва и иннервирует стременную мышцу. После выхода из шилососцевидного отверстия лицевой нерв отдает двигательные ветви к заднему брюшку надчерепной мышцы, к задней ушной мышце — задний ушной нерв, п. auricularis posterior, и к заднему брюшку двубрюшной мышцы — двубрюшную ветвь, г. digdstricus, к шилоподъязычной мышце — шило-подъязычную ветвь, г. stylohyoideus. Затем лицевой нерв вступает в околоушную слюнную железу и в ее толще делится на ряд ветвей, соединяющихся друг с другом и образующих таким образом околоушное сплетение. Это сплетение состоит только из двигательных волокон.
Поражение лицевого нерва на всем его протяжении вызывает периферический паралич мышц лица. В связи с этим возникает асимметрия лица, которая довольно выражена в покое и, особенно при показывании зубов (44, 45), когда угол рта не оттягивается кзади (паралич m.risorius), и возникает феномен “восклицательного знака”. На пораженной стороне отмечается сглаженность складки кожи лба и носогубной складки, глазная щель расширена, закрыть ее во время зажмуривания глаз не удается, так как веки не смыкаются (парезm.orbicularisoculi), при этом глазное яблоко поворачивается кверху (феномен Белла), а через неприкрытую щель, образовавшуюся между верхним и нижним веком, видна полоска склеры (lagophthalmus), из расширенной глазной щели возможно обильное слезотечение. Невозможно на пораженной стороне наморщить лоб, вызвать напряжение широкой мышцы шеи, становятся невозможны такие движения, как свист, поцелуй и т. п. Больной испытывает затруднение во время разговора и еды (застревание пищи между щекой и зубами).
Все оперативные вмешательства при параличах лицевого нерва делят на следующие группы:
1. Восстановление функции лицевого нерва (декомпрессия, невролиз, сшивание поврежденного лицевого нерва и пластика свободным трансплантатом).
2. «Оживление» функции мимических мышц операциями на симпатической нервной системе.
3. Реиннервация мимических мышц сшиванием лицевого нерва с другими двигательными нервами (подъязычный, добавочный, диафрагмальный).
4. Динамическое подвешивание парализованных частей лица.
5. Статическое подвешивание парализованных частей лица.
6. Корригирующие операции:
а) на стороне паралича,
б) на здоровой стороне — миотомия, невротомия.
 2018-02-20
2018-02-20 6220
6220