В основе заболевания лежит поражение клеточных мембран мелких кровеносных сосудов.
В печени [1] обнаруживают минимальные очаговые некрозы. Диссоциация клеток, вероятно, представляет собой посмертные изменения. Некроз зоны 3 отсутствует. Наблюдается активная регенерация гепатоцитов, определяемая нарастанием количества митозов и полиплоидных клеток непропорционально степени повреждения клеток. Увеличенные клетки Купффера содержат остатки лептоспир.
У больных с выраженной желтухой заметны перипортальная лейкоцитарная инфильтрация и жёлчные тромбы в зоне 3. Гистологические изменения не соответствуют тяжести желтухи. В исходе заболевания не наблюдается развитие цирроза.
В почках выявляют тубулярный некроз. В скелетной мускулатуре обнаруживаются точечные кровоизлияния и очаговые некрозы мышечных волокон. Могут наблюдаться кровоизлияния во все оболочки сердца.
Кровоизлияния в различные органы и ткани, особенно в кожу и лёгкие, связаны с повреждением капилляров и тромбоцитопенией.
Развитие желтухи связано со многими причинами. Она обусловлена нарушением функции гепатоцитов и усиливается при почечной недостаточности и связанном с ней нарушении выведения билирубина с мочой. Кровоизлияния в ткани и внутрисосудистый гемолиз увеличивают поступление билирубина в печень. В патогенезе желтухи участвует и артериальная гипотензия, ведущая к уменьшению печёночного кровотока.
Развитие уремии связано с отложением пигмента в канальцах, прямым действием спирохет на почки и уменьшением почечного кровотока.
Клиническая картина (рис. 27-11)
Клинические проявления болезни Вейля непатогномоничны для данного заболевания, поэтому его трудно диагностировать. Наибольшее количество случаев этой болезни приходится на конец лета и осень. Инкубационный период колеблется от 6 до 15 дней. Длительность септицемической стадии заболевания составляет около 7 дней, токсической — приблизительно столько же; период выздоровления начинается на 3-й неделе болезни.
Для септицемической стадии характерно наличие спирохет в циркулирующей крови.
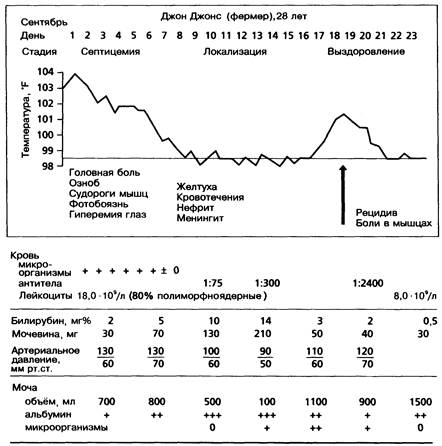
Рис. 27-11. Течение болезни Вейля.
Заболевание начинается остро со слабости, выраженной лихорадки и вечернего озноба. Температура тела быстро повышается до 39,5—40,5 °С и литически снижается в течение 3—10 сут.
Боли в животе, тошнота и рвота могут имитировать картину острого живота. Характерны сильные мышечные боли, особенно в мышцах спины и в икроножных мышцах.
О вовлечении в патологический процесс центральной нервной системы свидетельствуют сильная головная боль, спутанность сознания и иногда менингизм. Анализ спинномозговой жидкости подтверждает наличие менингеальной инфекции: обнаруживаются повышение уровня белка и лейкоцитоз. Инфекция ведёт к увеличению проницаемости оболочек мозга для жёлчных пигментов, поэтому в тех случаях, когда у больного развилась желтуха, наблюдается ксантохромия спинномозговой жидкости.
Характерна гиперемия конъюнктивы.
Наблюдается склонность к геморрагическим явлениям, особенно при тяжёлом течении заболевания. При этом могут наблюдаться кровотечения из носа, кишечника и лёгких, а также появление на коже петехий и экхимозов.
У 40% больных развивается пневмония, сопровождающаяся кашлем, фарингитом и хрипами в лёгких.
У 80% больных между 4-м и 7-м днём болезни появляется желтуха, свидетельствующая о неблагоприятном исходе; при отсутствии желтухи лептоспироз никогда не приводит к летальному исходу. При этом наблюдается увеличение печени, но не селезёнки.
В моче обнаруживают альбумин и жёлчные пигменты. Кал не обесцвечен.
В крови отмечается лейкоцитоз до 10,0—30,0•109/мм3 с относительным увеличением количества полиморфноядерных клеток. Может выявляться глубокая тромбоцитопения.
Токсическая, или иммунная, стадия заболевания начинается на 2-й неделе. Для неё характерна нормализация температуры тела, но без признаков улучшения состояния больного. Желтуха усиливается, прогрессирует поражение почек и миокарда. Сохраняются альбуминурия и повышение уровня мочевины в крови; олигурия может перейти в анурию. Смерть может наступить от почечной недостаточности. Заметное повышение уровня креатининфосфокиназы отражает развитие миозита.
Дилатация сердца и снижение артериального давления сопровождаются крайней слабостью. При этом могут наблюдаться транзиторные нарушения ритма сердца, на ЭКГ обнаруживается удлинение интервалов P—R или Q—T с изменением зубца Т. Смерть может наступить от недостаточности кровообращения.
На этой стадии заболевания в моче обнаруживают лептоспиры, а в сыворотке крови — нарастание титра антител к ним.
Период выздоровления начинается с 3-й недели болезни. Об улучшении состояния больного свидетельствуют прояснение сознания, уменьшение выраженности желтухи, повышение артериального давления и увеличение объёма мочи со снижением уровня мочевины в крови. Альбуминурия исчезает медленно. При этом заболевании не наблюдается стойкого поражения печени и почек.
На 3-й неделе заболевания может наблюдаться подъём температуры тела (см. рис. 27-11), сопровождающийся мышечными болями. Такие рецидивы наблюдаются у 20% больных.
Степень тяжести лептоспироза может варьировать в широких пределах, начиная от лёгкой формы, которая клинически неотличима от гриппа, до истощающего фатального заболевания, сопровождающегося анурией.
Методы исследования
На 1-й неделе заболевания спирохеты обнаруживают в крови. К концу 1-й недели по мере повышения титра антител обнаружить их труднее. В более поздние сроки лептоспиры определяются в моче.
Диагностика на 1-й неделе заболевания
1. Спирохеты выявляются при микроскопии в тёмном поле; для этого используют толстый сухой мазок крови, который окрашивают на спирохеты.
2. Выполняют посев крови, однако результаты могут быть получены только через несколько дней.
3. Серологические тесты заключаются в количественном определении антител острой фазы и нарастания титров антител в дальнейшем.
4. Количество лейкоцитов увеличено, что позволяет отличить лептоспироз от вирусного гепатита.
5. Кровь больного вводят интраперитонеально морским свинкам, у которых через несколько дней развиваются желтуха и лихорадка, спирохеты обнаруживают в печени и других тканях.
Диагностика после 1-й недели
Лептоспиры можно обнаружить в моче от 10-го до 20-го дня заболевания. Заражение морских свинок может дать положительный результат, однако следует учитывать, что находящийся в моче возбудитель не всегда жизнеспособен.
Антитела появляются после 1-й недели и достигают максимального уровня на 4-й неделе. Они могут сохраняться в течение нескольких лет.
Для ускоренной серодиагностики успешно используют иммуноферментный метод определения специфических иммуноглобулинов класса М [2].
Реакция агглютинации с лептоспирозным антигеном обычно положительная, диагностический титр составляет 1:300 и выше. В реакции микроагглютинации используется взвесь тестируемых антигенов, представляющих все распространённые серотипы.
Аспирационная биопсия печени. Несмотря на возможность кровотечения, биопсию производить необходимо. При этом гистологические изменения неспецифичны для лептоспироза, однако Достаточно отличаются от таковых при остром вирусном гепатите. Часть полученного при биопсии материала можно использовать для посева.
Функциональные показатели печени не имеют диагностического значения. Отмечается повышение уровня билирубина в сыворотке, а также небольшое повышение активности ЩФ и трансаминаз.
 2015-06-10
2015-06-10 867
867