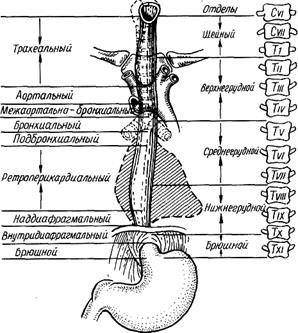
 Лечение заболеваний пищевода относится к сложным разделам современной хирургии. Технические трудности оперативных вмешательств связаны с локализацией пищевода, особенностями его топографии и синтопии пограничных органов. Пищевод представляет собою часть желудочно-кишечного тракта между глоткой и желудком. Его длина у человека среднего роста – около 25 см. Различают шейную, грудную и брюшную части пищевода.
Лечение заболеваний пищевода относится к сложным разделам современной хирургии. Технические трудности оперативных вмешательств связаны с локализацией пищевода, особенностями его топографии и синтопии пограничных органов. Пищевод представляет собою часть желудочно-кишечного тракта между глоткой и желудком. Его длина у человека среднего роста – около 25 см. Различают шейную, грудную и брюшную части пищевода.
Рис..1. Отделы и сегменты пищевода
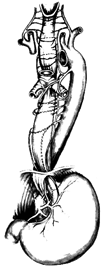 В шейном отделе он располагается позади трахеи. В верхнем и грудном отделх с ним непосредственно граничат аорта, бифуркация трахеи и бронхи, а в среднем и нижнем отделах он проходит в заднем средостении позади перикарда. Под диафрагмой расположен самый короткий, брюшной отдел пищевода.
В шейном отделе он располагается позади трахеи. В верхнем и грудном отделх с ним непосредственно граничат аорта, бифуркация трахеи и бронхи, а в среднем и нижнем отделах он проходит в заднем средостении позади перикарда. Под диафрагмой расположен самый короткий, брюшной отдел пищевода.
Пройдя пищеводное отверстие диафрагмы, пищевод впадает в кардиальный отдел желудка. Близость жизненно важных органов обусловливает частоту повреждения аорты трахеи, бронхов и сердца при травмах и вовлечение этих органов в патологический процесс при воспалительных и онкологических заболеваниях. Хирургические доступы к пищеводу осуществляются путем коллотомии через клетчаточные пространства и фасции шеи, путем торакотомии (правосторонней - к верхнему и среднему грудному отделам, левосторонней - к грудному нижнему отделу), путем лапаротомии брюшному отделу. Возможны комбинированные доступы – лапароторакотомия слева по Осава-Гарлоку, лапаротомия с сагитальной диафрагмотомией по Савиных, лапаро-цервикальный доступ без вскрытия плевральной полости. Из диагностических исследований наиболее информативны рентгенологические, эндоскопические и морфологические (цитологический и гистологический) методы. Ожоги пищевода возникают вследствие случайного или преднамеренного заглатывания
агрессивных жидкостей, - концентрированных кислот или щелочей.
Рис..2. Синтопия пищевода
Случайные ожоги встречаются у детей или взрослых в состоянии алкогольного опьянения. Преднамеренные – у лиц, совершающих суицид. Изредка встречаются ожоги пищевода при нечаянном заглатывании кипятка. Известно, что несчастные случаи на пожаре нередко сопровождаются ожогом верхних дыхательных путей. Дискоординированное сокращение мышц гортаноглотки на вдохе может привести к заглатыванию раскаленного воздуха, и тогда ожог верхних дыхательных путей отягощается ожогом пищевода.
Клиническое течение ожогов пищевода проходит 4 стадии.
I-ая стадия – острый период, характеризуется жестокими болями, шоком, экзо - и эндогенной интоксикацией. В этой стадии наступает некроз обожженных тканей. При глубоком ожоге ситуация осложняется медиастинитом, который почти всегда предопределяет трагический исход.
II-ая стадия наступает в тех случаях, когда некроз не поражает на большом протяжении всю или большую часть слизистой, не распространяется на мышечную оболочку и не осложняется медиастинитом. В этой стадии отторгаются некрозы, начинается рубцевание, а кое-где – эпителизация, исходящая из сохранившихся островков слизистой.
III-ая стадия характеризуется продолжающимся рубцеванием и формированием стриктуры.
IV-ая – исход ожога, стриктура, иногда приводящая к исчезновению просвета пищевода, его полной облитерации, превращению из трубки в рубцовый тяж.
В первой стадии лечение ожога пищевода направлено на преодоление шока, интоксикации и обеспечение оптимальных условий для течения ожоговой раны. Если ожог локальный, то разрешается питье (щелочное при кислотном, и подкисленное при щелочном ожоге), обволакивающие виды пищи, слизистые каши, облепиховое, персиковое и подсолнечное масло.
Противошоковая терапия и детоксикация проводятся по традиционной программе. В качестве антибактериальной терапии назначаются антибиотики широкого спектра действия.
При обширном и глубоком ожоге пищевод необходимо избавить от пассажа пищи. Для этого есть 2 пути:
1) парентеральное питание аминокислотными смесями в сочетании с в\в введением источников энергии (жировые эмульсии и растворы глюкозы);
2) энтеральное питание через свищ, сформированный из желудка (гастростома) или кишки (еюностома).
Первый путь современный, перспективный, но экономически почти недоступный (препараты очень дороги). Гастростома дает возможность вводить в желудок достаточное количество разнообразной пищи. Однако желудок также бывает обожжен и стенка его непригодна для формирования гастростомы. Ожоги желудка более всего выражены в “узких” местах – в области кардии и привратника. В этих случаях гастростому следует дополнить гастроеюноанастомозом. Если же поражение желудка обширно, приходится прибегнуть к еюностомии по Майдлу. Выполняя эти операции, всегда надо помнить о том, что на заключительном этапе лечения больному предстоит операция – эзофагопластика, формирование искусственного пищевода.
Сформированный во имя спасения жизни желудочный или кишечный свищ резко осложнит техническое выполнение эзофагопластики.
В случаях медиастинита выполнятся медиастинотомия. При поражении верхнего грудного отдела – верхняя медиастинотомия по Разумовскому, при поражении нижнего грудного – чрезбрюшная диафрагмо-медиастинотомия по Савиных-Розанову. Доступ к средней трети средостения по Насилову предполагает резекцию шеечной части двух-трех ребер.
Во 2-ой и 3-ей стадиях основной задачей становится создание оптимальных условий течению раневого процесса. Хирургические вмешательства либо уже выполнены в первой стадии, когда их необходимость диктовалась жизненными показаниями, либо плакируются в четвертой стадии, когда основной целью станет восстановление проходимости пищевода. В третьей стадии обычно начинают бужирование, которое во многих случаях позволяет предупредить развитие катастрофических стриктур и избежать больших, сложных и - главное! – рискованных восстановительных операций. Следует, однако, не забывать о том, что бужирование – простая по замыслу манипуляция – также весьма опасна. В неопытных руках бужирование осложняется перфорацией пищевода, которая чревата смертельно опасным медиастинитом.
В четвертой стадии, когда все активные воспалительные и деструктивные процессы уже состоялись, и сформировалась стойкая стриктура перед врачом стоит одна лишь задача - восстановление проходимости рубцово-суженого пищевода или создание нового искусственного пищевода.
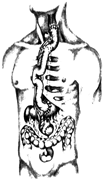 На этом этапе сохраняют значение два метода – бужирование и реконструктивные операции. Объём реконструкции и выбор пластического материала зависят от уровня и протяженности стриктуры, сохранности желудка, характера операций, выполненных на первом этапе по жизненным показаниям и анатомических особенностях пациента. Наиболее распространенными вмешательствами оказываются эзофагогастропластика по Киршнеру, пластика пищевода из большой кривизны желудка по Жиану-Гаврилиу, сегментарная пластика тонкой или тощей кишкой, тотальная пластика пищевода тонкой (по Ру-Герцену-Юдину) или толстой кишкой с пищеводно-кишечным анастомозом на шее.
На этом этапе сохраняют значение два метода – бужирование и реконструктивные операции. Объём реконструкции и выбор пластического материала зависят от уровня и протяженности стриктуры, сохранности желудка, характера операций, выполненных на первом этапе по жизненным показаниям и анатомических особенностях пациента. Наиболее распространенными вмешательствами оказываются эзофагогастропластика по Киршнеру, пластика пищевода из большой кривизны желудка по Жиану-Гаврилиу, сегментарная пластика тонкой или тощей кишкой, тотальная пластика пищевода тонкой (по Ру-Герцену-Юдину) или толстой кишкой с пищеводно-кишечным анастомозом на шее.
Рис..3. Схема антестернальной эзофагопластики сегментом тощей кишки по Ру-Герцену-Юдину.
Применяются три варианта расположения кишечного трансплантата, становящегося искусственным пищеводом: 1) в заднем средостении, то есть в ложе естественного пищевода (это самый рискованный вариант, так как при нарушении питания трансплантата развивается медиастинит); 2) в переднем средостении, позади грудины, по Еремееву (это самый короткий путь); 3) под кожей, впереди грудины (это самый безопасный путь, так как при нарушении питания трансплантата его легко извлечь, и внутригрудных осложнений при этом не наступает).
Травматические повреждения пищевода наблюдаются при тупых травмах, ножевых и огнестрельных ранениях, заглатывании инородных тел, чаще всего – острых костей (куриных, кроличьих, рыбных и др.). Нередки ятрогенные повреждения, которые наносятся врачом при диагностических и лечебных процедурах. Наиболее часто ятрогенные повреждения возникают при бужировании пищевода и неумелом удалении инородных тел. Независимо от причины повреждения результатом оказывается тяжкий инфекционно-воспалительный процесс в параэзофагальной клетчатке. Если перфорация или ранение пищевода локализуется в шейном отделе, развивается глубокая флегмона шеи. Она проявляется болью при глотании и поворотах головы, высокой температурой тела и интоксикацией, резкой болезненностью, инфильтрацией и эмфиземой мягких тканей. Если перфорация оказывается в грудном отделе, развивается медиастинит, который, кроме признаков, характерных для глубокой флегмоны шеи, отличается синдромом Горнера (птоз, миоз, эндофтальм); он развивается в связи с раздражением проходящих в средостении блуждающих нервов. Осиплость голоса наступает в связи с нарушением иннервации связочного аппарата гортани возвратными нервами. Эмфизема средостения, легко выявляемая при рентгеноскопии, через верхнюю аппертуру грудной клетки распространяется на шею, где определяется пальпаторно.
Повреждения диафрагмального сегмента и брюшного отдела пищевода наблюдаются редко. Это – спонтанные разрывы, наступающие при заглатывании чрезмерно большого комка пищи, который застревает в области диафрагмального сужения пищевода, вызывает мощное не координированные перистальтические волны, приводящие к разрыву стенки. Этот вариант вошел в литературу как синдром Боерхаве, по имени голландского флотоводца адмирала, оказавшимся первым пациентом, у которого была распознана сущность роковой катастрофы.
Независимо от локализации диагноз уточняется эзофагоскопией и рентген-исследованием. В качестве контрастного препарата используются водо-растворимые соединения, содержащие три атома йода (трийодтраст, уротраст, кардиотраст и др.). Затёки контрастного вещества дают ориенттровку в локализации, протяженности и форме свища.
Лечение повреждений пищевода хирургическое. Удаление инородных тел осуществляется путём эзофагоскопии. Распространение гибких фиброволоконных эндоскопов совершило революцию в технике их удаления. При перфорации в первые часы осуществляется доступ к пищеводу, на прободное отверстие или рану накладываются швы, а окружающая клетчатка дренируется. Особенности доступа к пищеводу связаны с локализацией повреждения: коллотомия – при повреждении шейного отдела, верхняя медиастинотомия по Разумовскому при повреждении верхнего грудного отдела, нижняя чрезбрюшная медиастинотомия по Савиных при повреждении нижнего грудного отдела, лапаратомия – при повреждении брюшного отдела.
Дивертикулы представляют собой мешковидные выпячивания стенки пищевода, которые могут образоваться в любом отделе пищевода, но наиболее частой локализацией оказываются “слабые” места – фарингоэзофагеальный переход, уровень бифуркации трахеи и эпифренальный сегмент. По патологоанатомической характеристике они делятся на 2 категории: дивертикулы, стенка которых сохраняет все слои пищевода, включая мышечный, и дивертикулы, лишенные мышечного слоя и состоящие только из слизистой и подслизистой. Последние представляют собой выпячивающиеся через дефекты в мышечном слое грыжи. По патогенезу дивертикулы делятся на пульсионные и тракционные. Пульсионные дивертикулы развиваются вследствие повышения внутри- пищеводного давления при мощных перистальтических волнах, выталкивающих изнутри и выпячивающих слабые места стенки. Тракционные дивертикулы не выталкиваются, а как бы вытягиваются в средостение параэзофагиальными воспалительными процессами и рубцами. Крупные дивертикулы представляют собой мешковидные выпячивания пищевода диаметром 6-8 см.
Клинические проявления крупных дивертикулов связаны с тем, что застаивающаяся в них пища претерпевает процессы брожения и гниения. Это сопровождается дурным запахом изо рта, зловонной отрыжкой. Присоединяющаяся инфекция осложняет патологию воспалительным процессом. Развивается дивертикулит, который проявляется дисфагией, болями в грудной клетке. Наиболее тяжким осложнением оказывается прободение дивертикула с развитием медиастинита.
Решающую роль в диагностике играет рентгенологическое исследование с жидкими рентгенконтрастными препаратами и фиброэзофагоскопия. Мелкие дивертикулы менее 2 см в наибольшем измерении протекают бессимптомно и могут оказаться случайной находкой рентгенологического или эндоскопического исследования.
Лечение дивертикулов пищевода хирургическое. Выпячивание отсекается, а образовавшийся дефект в стенке пищевода послойно ушивается, причем хирург при наложении швов должен держать под контролем просвет пищевода, так как наиболее тяжким осложнением операции является рубцовая стриктура. При прободении дивертикула выполняется срочная медиастинотомия, завершающаяся рациональным дренированием.
Ахалазия пищевода и кардии – заболевание, которое длительное время называлось эзофагоспазмом или кардиоспазмом. Сущностью заболевания является сужение терминального отдела пищевода, приводящее к нарушению проходимости пищи вплоть до полной непроходимости. В основе патологического процесса лежит нарушение внутристеночного нервного сплетения пищевода (Ауэрбахова сплетения), координирующего перистальтику пищевода с сокращениями и расслаблением кардиального жома. Патология Ауэрбахова сплетения приводит к потере кардиальным жомом способности к расслаблению. Наступает стойкий эзофагокардиоспазм.
Это - первая стадия заболевания. Во второй стадии наступает пристенотическое расширение пищевода с компенсаторной гипертрофией мышц, пытающихся преодолеть препятствие. В третьей стадии в терминальном отделе пищевода, соответствующему “узкому месту”, происходят дегенеративные изменения в мышцах, которые замещаются рубцовой тканью. Кардиоспазм переходит в стойкий рубцовый кардиостеноз. Наконец, в 4-ой стадии, когда процесс в терминальном отделе пищевода завершен, продолжается расширение пищевода, диаметр которого иногда достигает 10 и более сантиметров, емкость его увеличивается до 1,5-2,0 литров, его контуры претерпевают причудливую деформацию, приближаясь к латинской букве S.
Клинические проявления связаны с дисфагией, которая в 1-ой и 2-ой стадиях имеет преходящий характер, в 3-ей и 4-ой стадиях становится постоянной и отягощается пищеводной рвотой. Пища, задерживающаяся в пищеводе, бродит, гниет, издает дурной запах. Присоединяющаяся инфекция осложняет заболевание эзофагитом, который протекает с изжогами, загрудинными болями или болями в спине. В 3-ей – 4-ой стадиях больные худеют, слабеют, истощаются, внешне напоминают больных с запущенной злокачественной опухолью.
Диагностика ахалазии кардии основана на анамнестических сведениях, данных рентгенологического и\или эндоскопического исследованиях пищевода.
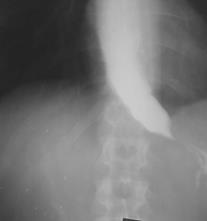
Рис..4. Рентгенограмма больной ахалазией кардии III ст.
Ведущей жалобой является дисфагия, выраженность которой зависит от стадии заболевания. Рентгенологическая картина характеризуется значительным расширением пищевода и сужением (обычно-коническим) терминального его отдела. Основной проблемой диагностики является дифференцирование ахалазии с раком пищевода или раком кардии, распространяющимся на пищевод. Классические признаки рака – дефекты наполнения, “изъеденность” контуров, ригидность стенки – не всегда выявляется при злокачественном росте, иногда отмечается при ахалазии.
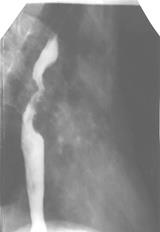
Рис..5. Рентгеновская картина эндофитного рака с/3 пищевода. Изъеденность контуров стенки пищевода.
Эзофагоскопия с биопсией также не всегда решают проблему, особенно – при значительном сужении, затрудняющем продвижение эндоскопа и исключающем взятие информативного биоптата. Как правило, если результат гистологического исследования свидетельствует о раке, диагностическую задачу можно считать решенной. Результат может оказаться ложноотрицательным. Поэтому последним, решающим фактом дифференциальной диагностики оказывается лапаротомия. Показания к лапаротомии должны быть достаточно широкими, так как ценой ошибочной диагностики ахалазии у больных раком пищевода или кардии оказывается жизнь больного.
Лечение ахалазии в первых стадиях болезни связано с манипуляциями, направленными на расширение суженого участка. Процедура выполняется специальным инструментом – дилятатором Штарка.
В 1-ой и 2-ой стадиях эзофаго-кардиодилятация эффективна. Больные охотно идут на эту процедуру, которая представляется заманчивой альтернативной хирургической операции. Заманчивой, но небезопасной! Насильственное расширение суженого участка может привести к разрыву пищевода, который потребует неотложной операции. Реконструкция поврежденного сегмента представляет собой нелегкую техническую задачу, которая осложняется неизбежным медиастинитом и перитонитом, тяжким состоянием больного.

 б
б
Рис..6. Кардиодилятаторы. а- баллонный, б- дилятатор Штарка.
а
В 3-ей и 4-ой стадиях – лечение только хирургическое. Выполняется эзофагокардиомиотомия в одной из модификаций. Операция небольшая, но очень тонкая и изящная. В продольном направлении рассекается рубцовый футляр над узким местом. Так как в рубцевание вовлекается только мышечный слой, после продольного рассечения рубца, края его расходятся и освобождают от 1\2 до 2\3 периметра слизистого слоя. В пищевод вводится толстый желудочный зонд, который после освобождения цилиндра слизистой из рубцов свободно проникает через кардию в желудок. Теперь остается лишь укрыть обнаженную слизистую. Это выполняется либо путем сшивания краев рассеченного рубца в поперечном направлении (способ Готтштейна - Шалимова), либо при помощи лоскута подтянутого к дефекту дна желудка (способ Суворовой), либо при помощи лоскута диафрагмы (способ Петровского).
Опухоли пищевода подразделяются на доброкачественные и злокачественные, и каждая группа по морфологической структуре делится на эпителиальные и неэпителиальные новообразования. Среди доброкачественных опухолей чаще всего встречаются эпителиальные плоскоклеточные полипы и развивающиеся из мышечной ткани лейомиомы. Полипы обычно локализуются либо в верхней трети пищевода, либо в его эпифренальном отделе. Мелкие полипы жалоб не вызывают. При травмировании плотной пищей может произойти небольшое кровотечение, которое спонтанно останавливается и проходит незамеченным. При повторных кровотечениях пациенты иногда отмечают, что отдельные порции экскрементов приобретают характерный черный цвет. Если эти наблюдения побуждают пациента обратиться к врачу, (что бывает очень редко!), то при эзофагоскопии уточняется источник кровотечения. Однако чаще полипы пищевода выявляются случайно, когда в процессе гастродуоденоскопии эндоскопист обнаруживает полипы, которые не связаны с жалобами больного и выходят за рамки предполагаемого диагноза данного больного.
Независимо от размеров, локализации, наличия или отсутствия клинических симптомов, полипы подлежат удалению. Основным мотивом к их хирургическому иссечению служит высокий риск малигнизации, перерождение в рак. Возможности современной эндоскопической аппаратуры позволяют выполнить операцию бескровно, атравматично. Несмотря на то, что вмешательство выполняется под местным обезболиванием и продолжается, как правило, не более 15 минут, выполнить манипуляцию амбулаторно нельзя. Пациент подлежит наблюдению в стационаре на протяжении 1-2 суток. Перед выпиской необходимо выполнить контрольную эзофагоскопию для того, чтобы убедиться, что послеоперационная рана не кровоточит.
Лейомиомы пищевода встречаются реже, чем полипы. Они представляют собой массивные образования мягко-эластической консистенции неправильной шаровидной формы. Лейомиомы иногда достигают больших размеров, однако, непроходимости пищевода они не вызывают. Дисфагия при лейомиомах не всегда соответствует размеру опухоли. Иногда сравнительно небольшая опухоль вызывает дисфагию в связи с присоединяющимся стойким спазмом циркулярных мышц, а большая опухоль протекает бессимптомно и выявляется случайно при рентгенологическом или эндоскопическом исследовании.
Лечение лейомиом пищевода только хирургическое; торакотомия, рассечение медиастинальной плевры, выделение пищевода с последующим продольным рассечением или разволокнением мышц. Опухоль следует вылущить, не повредив цилиндр слизистой оболочки, которая в отличие от слизистой желудка, обычно, не срастается с опухолью и не изъязвляется.
Другие неэпителиальные доброкачественные опухоли пищевода (фибромы, липомы, невромы) встречаются редко. Диагностика и принципы лечения этих опухолей такие же, как при лейомиомах.
КЛИНИЧЕСКИЕ ТЕСТЫ.
1. Больная 45 лет жалуется на загрудинную боль, которая усиливается ночью, изжогу, отрыжку кислым. Болеет на протяжении 4 месяцев. Какой диагностической прием является наиболее целесообразным?
A. Рентгенкострастное исследование в положении Тренделенбурга
B. Рентгенконтрастное исследование в положении Фовлера
C. Рентгенография грудной клетки
D. Фиброэзофагогастродуоденоскопия
E. Рентгенография по Земцову
2. Больной 78 лет более полугода жалуется на затрудненное прохождение пищи, резкое похудение. Последний месяц пища стала проходить свободно, но появилась охриплость голоса, а потом сильный кашель при приеме пищи, в особенности жидкой. Повысилась температура тела. Родственники привезли больного в больницу в тяжелом состоянии. При рентгеноскопии грудной клетки диагностирована обширная нижнедолевая пневмония. Какие исследования надо назначить для уточнения диагноза?
A. Все перечисленные методы
B. Фиброэзофагогастродуоденоскопию
C. Рентгенографию пищевода
D. Фибробронхоскопию
E. Ультразвуковое исследование брюшной полости
3. Больной жалуется на затрудненное глотание, загрудинные боли, отрыжку, срыгивание. При рентгенографии с бариевым контрастированием пищевода на уровне пересечения пищевода с бифуркацией трахеи обнаружен дефект наполнения неправильной формы до 2 см в диаметре и задержкой контрастного вещества более 2 минут и слоистостью содержимого. Сформулируйте предварительный диагноз.
A. Дивертикул пищевода
B. Ахалазия пищевода
C. Халазия пищевода
D. Опухоль пищевода
E. Инородное тело пищевода
4. Больная жалуется на жжение за грудиной, сопровождающееся болевым синдромом. Боль иррадиирует в спину, усиливается в положении лежа и на левой стороне, купируется приемом щелочных вод. Боль появляется после приема жирной, острой пищи, при переедании. Гиперстеник. Перечисленные жалобы на протяжении двух месяцев. Сформулируйте предварительный диагноз.
A. Рефлюкс-эзофагит
B. Ахалазия кардии
C. Халазия кардии
D. Дивертикул пищевода
E. Параэзофагеальная диафрагмальная грыжа
5. В приемное отделение доставлена больная М., 22 лет, которая с целью суицида выпила неизвестное химическое вещество. Пациентка жалуется на боль за грудиной, рвоту, общую слабость. Объективно: кожа и видимые слизистые бледные, АД – 90/60 мм рт.ст., пульс – 95 уд/мин., в рвотных массах слизь с примесью крови. Что в первую очередь должен сделать хирург?
A. Промыть желудок водой
B. Назначить спазмолитики
C. Провести инфузионную терапию
D. Назначить гемостатическую терапию
E. Дать таблетки активированного угля
6. Больной 48 лет поступил в клинику через 6 часов после начала заболевания. Состояние тяжелое. Цианоз, подкожная эмфизема на шее, затруднение дыхания, сильные боли за грудиной, АД – 90/60 мм рт.ст. Пульс 120 в мин. На рентгенограмме: левосторонний гидропневмоторакс. Боли появились после рвоты в состоянии алкогольного опьянения. Какой диагноз наиболее вероятен?
A. Спонтанный разрыв пищевода.
B. Ущемление диафрагмальной грыжи.
C. Перфорация кардиальной язвы желудка.
D. Прорыв абсцесса легкого в плевральную полость.
E. Спонтанный пневмоторакс.
7. Инструментальное расширение ожоговых и пептических стриктур пищевода несет в себе опасность перфорации с развитием гнойного медиастинита и эмпиемы плевры. Какой наименее опасный метод следует применять при первом расширении стриктуры для избежания перфорации?
A. Дилятация стриктуры баллонным дилятатором со стабильным диаметром баллона.
B. Бужирование под контролем эзофагоскопа.
C. Бужирование по металлическому проводнику-струне-проводнику.
D. Бужирование под местной анестезией вслепую.
E. Бужирование под контролем рентгеноскопии
8. Женщина 38 лет жалуется на затруднение прохождения пищи по пищеводу, рвоту неизмененной пищей, ночные регургитации (симптом,,мокрой подушки”), потерю веса. Анамнез около 10 лет. При рентгеноскопическом исследовании выявлена ахалазия кардии IV стадии с,,S” – образной деформацией пищевода. Какое оптимальное лечение вы примените?
A. Операция внеслизистой эзофагокардиомиотомии с пластикой дном желудка.
B. Кардиодилятация жестким дилятатором Штарка.
C. Кардиодилятация баллонным дилятатором.
D. Операция эзофаго-фундоанастомоза по Гайровскому.
E. Резекция кардии с эзофагогастроанастомозом.
9. Больной 52 лет поступил в клинику со жалобами на полную непроходимость пищевода, слюноотделение, общую слабость, Т-38,7°. Дисфагия 8 суток. Это произошло после того, как проглотил кусок мяса с костью. При рентгеноскопии барий задерживается на уровне средней трети пищевода. При фиброэзофагоскопии выявлена заклиненная кость, гиперемия и отек слизистой покрытой фибрином. Какая оптимальная лечебная тактика в данном случае?
A. Хирургическое лечение: торакотомия, эзофаготомия, удаление инородного тела (кости), ушивание пищевода + гастростомия.
B. Эндоскопическое удаление инородного тела через жесткий эзофагоскоп.
C. Проталкивание инородного тела в желудок бужом.
D. Удаление инородного тела с помощью зонда,,Фогарти”
E. Удаление инороднго тела с помощью фиброэндоскопа.
10. Ребенку 14 лет. Жалуется на ощущение изжоги, которая усиливается после употребления жирной и жареной пищи, отрыжку воздухом. При фиброгастроскопии наблюдается гиперемия дистальных отделов пищевода. Какой диагноз вероятен?
A. Рефлюкс-эзофагит
C. Язвенная болезнь
D. Хронический вирусный гепатит
Рекомендованная литература.
- Березов Ю.Е. Григорьев М.С. Хирургия пищевода. М.,1965.- 286.с.
2. Василенко В.Х., Гребенев А.Л., Сальман М.М. Болезни пищевода. М.,Медицина,
1972.-408 с.
3. Неотложная хирургия. Под редакцией Л.Я.Ковальчука. Тернополь “Укрмедкнига”, 2000, -286 с
4. Петровский Б.В., Ванцян Э.Н. Дивертикулы пищевода. М.,1968.-246 с.
5. Русанов А.А. Рак пищевода. Л.,1974.-248 с
6. Частная хирургия. В ІІ томах. Учебник для медицинских вузов. Под ред. акад. РАМН проф. Ю.Л.Шевчен-ко. СПб: СпецЛит, -2000.
7. Шалимов А.А., Полупан В.Н. Атлас операций на пищеводе, желудке и двенадцатиперстной кишке. _ М.:Медицина,1975.-354с
8. Шалимов А.А., Саенко В.Ф., Шалимов С.А. Хирургия пищеварительного тракта. - К.: Здоровье. 1987.-568 с.
9. Шпитальна хірургія. За редакцією Ковальчука Л.Я., Саєнко В.Ф., Книшова Г.В., Ничитайло М.Ю. Тернопіль. “Укркнига”., 1999.-590с
Указания составил доц. Крыжановский В. В.
 2015-06-04
2015-06-04 7729
7729