9.3.2. Устранение несквозных дефектов носа
Выбор метода пластики при устранении несквозных дефектов кожные покровов носа зависит в основном от клинических характеристик дефекта размеров, локализации, глубины и технических возможностей хирурга, Возможно использование любых вариантов кожной пластики: от пересадки свободных кожных трансплантатов до аутотранснлантации кожно-фас-циальных лоскутов. Часть из них изложена в руководствах и учебниках. По нашему мнению, следует руководствоваться правилом Ю. К. Шиманов-ского, которое гласит, что самый простой и нежный способ следует предпочитать более сложным способам. Поэтому неглубокие кожные дефекты лучше закрывать свободным кожным трансплантатом, взятым в заушной области или на внутренней поверхности плеча, в зависимости от площади дефекта. При значительной глубине дефекта с обнажением хрящей и костей носа использование кожно-жировых лоскутов предпочтительнее.
Местно-пластические операции. Использование местных тканей за счет их широкой мобилизации или формирования ротационных лоскутов резко ограничено из-за анатомических особенностей области. Несквозной дефект спинки верхней трети носа можно заместить прямым смещением скользящего лоскута со лба. Лоскут выкраивают непосредственно над верхним краем дефекта. Длина и ширина лоскута соответствуют размерам дефекта. Широко мобилизуют кожу лба. В медиальной части надбровных областей, по бокам от лоскута, симметрично справа и слева иссекают треугольные кожно-жировые лоскуты. Таким образом, получают эффект скольжения. Высота иссеченных треугольных лоскутов соответствует вертикальным размерам дефекта, т.е. длине скольжения лоскута. Примечательным при выполнении этой операции является то, что у лиц с горизонтальными кожными складками в лобной области последние одномоментно устраняются. Высота лба не изменяется. При гладкой коже лба высота лба в центральной ее части уменьшается на величину скольжения лоскута. Положительным при выполнении этой операции являются скрытые послеоперационные рубцы в надбровных областях. Несквозной дефект боковой поверхности верхней трети носа устраняют боковым скольжением лоскута со лба.
Устранение несквозных дефектов средней трети носа проводят скользящим лоскутом со щеки. Транспозиционный лоскут со щеки используют при устранении небольших дефектов средней трети носа.
Методика операции. Непосредственно у латерального края дефекта выкраивают кожно-жировой островок, повторяющий форму и размеры дефекта. Очерчивая кожно-жировой лоскут по наружному краю, рассекают только кожу до подкожной жировой клечатки. Определяют наиболее
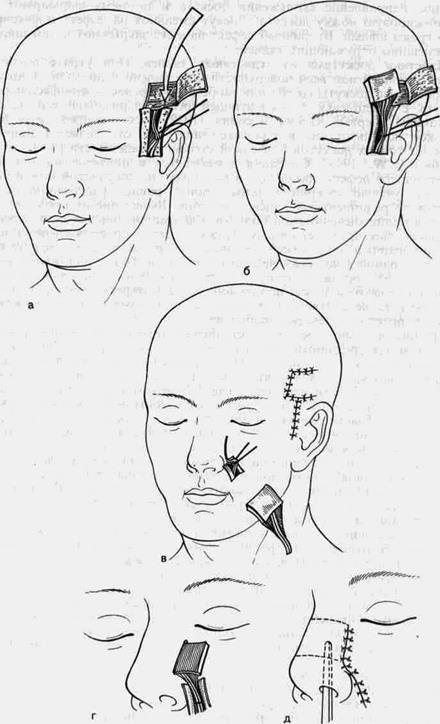
Рис. 45. Схема формирования внутренней выстилки носа реваскуляризованным фасциальным аутотрансплантатом.
а-обнажение височных сосудов, подсадка расщепленной кожи; б-изъятие готового лоскута;
в-лоскут перед введением в нос; г-анастомозы сосудов, лоскут вводится в нос; л-границы лоскута, рана ушита.
удобное направление скольжения лоскута и по нему формируют подкожно-жировую ножку лоскута. Лоскут смещают на дефект и фиксируют к его краям швами. Вторичный дефект на щеке закрывают путем широкой мобилизации окружающих тканей.
Пластика лоскутами из отдаленных тканей. При утрате покровных тканей большей или всей поверхности носа можно использовать артериа-лизированные лоскуты со лба или свободный перенос кожно-фасциального лоскута с предплечья с последующей реваскуляризацией его на лице. Описанный впервые К. 5оп§ и соавт. (1982) лоскут с предплечья нашел широкое использование в пластике лица, так как является одним из наиболее тонких лоскутов с высокой степенью надежности [^еЬв^ег Н. К., КоЬшаоп О. ЛУ., 1995]. Операция заключается в подъеме лоскута, соответствующего дефекту по форме и размерам, на сосудистой ножке, включающей лучевую артерию и вены длиной, равной расстоянию от края дефекта до реципиентных лицевых сосудов. Выделение их проводят через разрез в поднижнечелюстной области. Сформированный лоскут переносят на дефект, фиксируя к его краям. Ножку лоскута проводят через туннель, сформированный под кожей боковой поверхности лица между краем дефекта и раной в поднижнечелюстной области. После наложения анастомозов между сосудами лоскута и реципиентными сосудами и восстановления кровотока лоскут подшивают к краям дефекта. Как правило, цвет кожи лоскута не соответствует коже лица, поэтому в последующем требуется коррекция путем дермоабразии.
Традиционными способами устранения дефекта внутренней выстилки носа являются срединный лоскут со лба и лоскут из носогубных складок. Срединный лоскут со лба после выкраивания опрокидывают раневой поверхностью кверху и вводят в полость носа через сквозной разрез на спинке носа в области переносья, где фиксируют к раневой поверхности, образованной после иссечения рубцов со стороны полости носа. Лоскут из носогубной области вводят в полость носа через разрез на боковой поверхности спинки носа. При тотальных дефектах слизистой оболочки полости носа выкраивают два лоскута из носогубных складок противоположных сторон. Отрицательным моментом при использовании известных лоскутов является образование дополнительных рубцов на лице.
Для предотвращения образования дополнительных рубцов на лице дефект слизистой оболочки носа можно устранить свободным реваску-ляризированным эпителизированным трансплантатом височной фасции. Послеоперационные рубцы в донорской зоне незаметны, так как скрыты волосами. В отличие от традиционных способов операция технически сложна, хирурги должны владеть микрохирургической техникой. Способ пластики осуществляют в два этапа (рис. 45).
Методика операции. На первом этапе под местной анестезией на волосистой части височной области выкраивают П-образный лоскут с основанием, обращенным в сторону затылка. Обнажают поверхностную пластинку височной фасции и дублируют ее свободным расщепленным кожным трансплантатом, взятым дерматомом с передней поверхности бедра.
Кожно-жировой лоскут с волосистой части височной области укладывают на место, фиксируют швами. Через 10-12 дней после приживления трансплантата проводят второй этап пластики.
По носогубной складке проводят разрез длиной 2-3 см. Выделяют артерию и вену верхней губы. Через носовые ходы со стороны полости носа иссекают рубцы, создавая раневую поверхность и устраняя деформацию
наружных кожных покровов. Из раны по носогубной складке проводят подкожный туннель в полость носа. Далее по рубцам в височной области обнажают эпителизированную височную фасцию, выкраивают фасциаль-ный трансплантат на сосудистой ножке, включающей поверхностные височные сосуды. Кожно-фасциальный трансплантат проводят через подкожный туннель в полость носа раневой поверхностью, обращенной к раневой поверхности носа. Затем накладывают микрососудистые анастомозы между донорскими и реципиентными сосудами. Введенный в полость носа эпителизированный трансплантат фиксируют к раневой внутренней поверхности турундой, введенной в полость носа через носовые ходы.
Отсутствие опорных структур носа-костей и хрящей - приводит к его деформации, выражающейся в западении спинки носа. Для восстановления контуров носа применяют силиконовые, титановые имплантаты, аллохрящ и аутокость. Операция с использованием силиконовых имплантатов и ал-лохряща заключается в предварительном их моделировании и введении под мобилизованные ткани: подкожно и поднадкостнично через эндоназальный разрез или разрез по Рауэру.
В качестве опоры пластически восстановленного носа применяют аллохрящ и в последнее время- тонкие титановые перфорированные пластины, которые изгибают по форме носа и помещают между внутренней выстилкой и покровными тканями носа с опорой в области сохранившихся костей носа или у краев грушевидного отверстия. Также получил широкое распространение метод контурной пластики носа кортикальной пластинкой костей черепа, преимущественно теменной.
ГЛАВА 10
УСТРАНЕНИЕ ДЕФЕКТОВ УШНОЙ РАКОВИНЫ
Несмотря на несомненные успехи в этой проблеме, полная реконструкция ушной раковины остается очень трудной и сложной задачей даже в лучших клиниках мира. Исходы пластики ушной раковины остаются недостаточно стабильными. Здесь имеется еще ряд до конца не решенных задач.
Решая вопрос о показаниях к оперативному лечению аномалий ушной раковины, следует прежде всего различать многочисленные варианты индивидуального развития ушной раковины, которые обычно не привлекают внимания окружающих в отличие от аномалий, бросающихся в глаза своим косметическим недостатком, отклонением от обычной формы уха. Прямыми показаниями к оперативному лечению могут явиться эстетические или функциональные недостатки.
При полном отсутствии ушной раковины, а также при ее недоразвитии, резко бросающемся в глаза, необходимость оперативного лечения очевидна. Здесь, определяя показания, необходимо иметь в виду не только фрому, но также функцию слуха, которая при анотии и микротии II и III степени, как правило, нарушена. Вопрос об очередности вмешательства сложен и окончательно еще не решен.
В связи с недостаточной надежностью и эффективностью слухоулуч-шающих операций большинство специалистов обязательно рекомендуют вмешательства при двусторонних пороках в случаях значительного понижения слуха. При односторонних аномалиях, когда на здоровой стороне слух сохранен, операции по восстановлению слуха практикуются редко. По логике вещей вначале следовало бы восстановить функцию, этого мнения придерживается большинство оториноларингологов. Однако после этих операций остаются рубцы, которые значительно затрудняют последующие пластические операции. При определении показаний к слухоулучшающим операциям рекомендуется руководствоваться следующими положениями.
1. Причиной психических страданий ребенка и его родителей при односторонней микротии является отнюдь не тугоухость, к которой больные легко приспосабливаются, а внешнее обезображивание.
2. Улучшение слуха после операции бывает не так заметным и стойким, чтобы требовалось проведение таких обширных вмешательств в каждом случае односторонней микротии.
3. Костные изменения в области сосцевидного отростка вынуждают иногда создавать наружный слуховой проход так высоко и близко к границе волос, что не остается места и кожи для реконструкции ушной раковины. Соображения эти, несомненно, убедительны.
У детей и подростков при односторонней микротии II и III степени вопрос о слухоулучшающих операциях необходимо решать с отохирургом.
В определении показаний к пластике ушной раковины немаловажную роль играет возрастной фактор.
Согласно мнению большинства авторов, ушная раковина у 6-летнего ребенка достигает размеров взрослого человека, и на этом основании считается правильным начало проведения отопластических операций в возрасте 6- 7 лет, т. е. до поступления ребенка в школу.
Положение это в общем правильно. Однако здесь не следует быть очень
категоричным. Если ребенок спокойно относится к имеющемуся недостатку, адаптировался к окружающей обстановке и не испытывает каких-либо существенных переживаний, то целесообразнее с операцией подождать и провести ее позже, при полном сознании самим носителем аномалии необходимости данного вмешательства.
При некоторых деформациях ушных раковин, например увеличенных ушных раковинах, оперативное вмешательство мы не рекомендуем до окончания роста всего организма, так как кажущиеся в детском возрасте большие ушные раковины с ростом всего организма могут стать пропорциональными остальным чертам лица. В этих случаях можно не считаться с желанием родителей, объяснив им ситуацию и преимущества выжидательной тактики.
Еще в большей степени это положение относится к детям с тяжелыми пороками-микротиями II и III степени. Приходится принимать во внимание многоэтапность и сложность восстановительных операций, возможность осложнений и др. Ряд авторов сознательно откладывают начало пластических операций у детей до 9-10 лет в связи с тем, что у младших детей грудная клетка развита недостаточно и хрящевой блок ребер, из которого моделируется каркас, оказывается малым [Вагтка, 1979, 1983].
Вопрос о сроках начала восстановительных операций у детей с пороками ушной раковины должен решаться индивидуально. Мы такие операции начинаем обычно с 7-8 лет.
В случаях сочетания аномалий ушной раковины с заметным недоразвитием костей лицевого скелета (синдром I и II жаберных дуг, ушнолицевой дизостоз) теперь считается более правильным вначале осуществлять кост-но-пластические операции на нижней челюсти и только после этого-пластику ушной раковины.
Пластика ушной раковины при микротни III степени и анотии. Пластика ушной раковины включает три основных этапа: подсадку хрящевого каркаса на месте дефекта уха с максимальным использованием кожи рудиментов и тщательным моделированием хрящевого каркаса. Спустя 3-4 мес формируется внутренняя поверхность ушной раковины и перемещается мочка в правильное положение. Третий этап заключается в формировании козелка и углубления ушной раковины.
Размеры и очертания будущей ушной раковины определяют предварительно по сохранившемуся уху с помощью проволочного шаблона, изготовленного из алюминиевой проволоки толщиной 2-3 мм. Шаблон выгибают по форме завитка здоровой ушной раковины с таким расчетом, чтобы наружны^ край шаблона на 2-3 мм по окружности отступал внутрь, т.е. был меньше завитка примерно на толщину кожи и подкожной жировой клетчатки, покрывающих завиток здоровой ушной раковины.
Шаблон выгибают, начиная от ножки восходящей части завитка и далее, повторяя его форму вплоть до хвоста завитка (рис. 46). Такой шаблон изготавливают для каждого больного накануне операции и стерилизуют, как другие инструменты.
Операцию делают под общим интратрахеальным обезболиванием. Обычно одновременно работают две пары хирургов. Одна намечает и подготавливает место в области дефекта уха, удаляет рудиментарные хрящи, моделирует и подсаживает под кожу хрящевой каркас. Вторая пара работает на грудной клетке: берет реберный хрящ, подсаживает под кожу грудной клетки кусочек рудиментарного хряща, который в последующем используется для формирования козелка, и зашивает рану на грудной клетке.
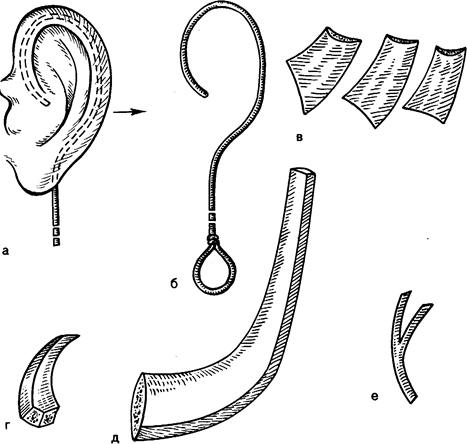
Рис. 46. Общий вид нормальной ушной раковины и проволочного шаблона, согнутого соответственно очертаниям завитка. Пунктиром показано, что очертание шаблона должно быть меньше завитка (а). Отдельно изображен проволочный шаблон (б). Ниже-схема элементов, выкраиваемых из удаленного ребра для формирования ушного каркаса: плоские и широкие пластинки для основания каркаса (в); толстая слегка изогнутая пластинка для формирования углубления (г); пластинка для завитка (д); расщепленная пластинка для противо-завитка (е).
Ход первого этапа следующий. Краской, ориентируясь на надбровную и козелково-глазничную линии, а также вертикальную линию, соответствующую заднему краю ветви нижней челюсти на коже, приложив проволочный шаблон, намечают очертания будущей ушной раковины.
Вертикальный разрез кожи делают по передней складке рудиментов длиной 2,5-3 см. Кожу мобилизуют над рудиментами, а также во все стороны гораздо шире намеченных границ будущего уха.
После этого мобилизуют и полностью удаляют хрящевые рудименты. Один из наиболее подходящих для будущего козелка кусочек передают второй бригаде хирургов для подсадки под кожу грудной клетки.
Обширный подкожный карман, созданный для пересадки ушного каркаса, разрушив отдельные перемычки, временно туго тампонируют влаж-
ными марлевыми тампонами. Тампонада способствует растяжению кожи, и запас ее несколько увеличивается, а также обеспечивает гемостаз.
Одновременно вторая бригада по возможности поднадхрящнично берет всю хрящевую часть VII, а при необходимости VIII ребра, обычно на той стороне, где расположен дефект уха.
Принцип нашего способа можно изложить следующим образом: с целью получения лучших косметических результатов и возможности более раннего начала восстановительных операций используется вся хрящевая часть одного VII ребра, основные элементы каркаса располагают в виде двух последовательных ступенек в горизонтальной, вертикальной и сагиттальной плоскостях, подобно тому, как эти элементы располагаются в хряще нормального уха. Для осуществления этого формируют плоское основание каркаса из широких, тонких пластинок, сверху плоского основания располагают тонкую, узкую пластинку, напоминающую завиток и противо-завиток с его ножками, а снизу к плоскому основанию помещают изогнутую толстую хрящевую пластинку до углубления восстановленного уха.
Все хрящевые структуры фиксируют между собой с помощью скобок из тонкой (0,1 мм), инертной проволоки (хромоникель или тантал). Для придания каркасу формы, близкой к здоровому уху, используют проволочный шаблон. Детали операции представлены ниже.
Из всей хрящевой части VII ребра, которая является самой длинной по сравнению с другими ребрами, вырезают несколько пластинок различного назначения. Так, вдоль наружного края на всем протяжении выкраивают узкую (толщиной 5-6 мм) и длинную пластинку хряща для будущего завитка (рис. 47). Края пластинки закругляют и в отдельных местах осторожно истончают с тем, чтобы пластинка свободно сгибалась по форме шаблона.
На широком конце оставшейся части хряща ребра по плоскости выкраивают три тонкие, плоские, длиной 3-3,5 см пластинки, которые будут использованы для формирования плоского основания каркаса.
Из остающейся части хряща выкраивают тонкую, расщепленную на конце пластинку, с помощью которой будут сформированы противозавиток и его ножки, а также-толстую (1 см или больше), слегка изогнутую пластинку для углубления. Если хряща оказывается мало, т. е. не хватает для формирования толстой пластинки, то берут дополнительный кусочек VI ребра.
Затем с учетом формы шаблона из перечисленных выше пластинок формируют хрящевой каркас, содержащий элементы, расположенные в виде двух последовательных ступенек в вертикальной и горизонтальной плоскостях, как в нормальном ухе. Для этого широкие, плоские пластинки укладывают последовательно так, чтобы они плотно прилегали друг к другу, на них располагают пластинку для завитка согласно форме шаблона и фиксируют их между собой.
Имеет значение, как располагать плоские пластинки с тем, чтобы при деформации они не уменьшали углубление каркаса. Оказывается, что плоская пластинка имеет тенденцию выгибаться в сторону неповрежденной поверхности, и наоборот. Поэтому в центре каркаса поперек располагают две пластинки с сохранившейся одной целой поверхностью, и обязательно ею она должна быть расположена внутри каркаса, а третью, образованную с обеих сторон, кладут в верхней части каркаса. В таком случае при дальнейшей неизбежной деформации пластинок они будут выгибаться в сторону подлежащих тканей и вогнутая часть каркаса будет сохранять свою глубину.
 |
 |
 |
| д |
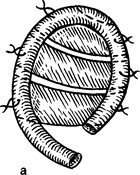
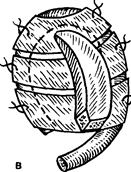
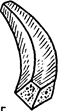
Рис. 47. Схема формирования плоского основания каркаса и завитка при помощи проволочного шаблона (а) и металлических скобок (б). Общий вид каркаса со стороны внутренней поверхности (в) и помещенной на свое место пластинки для углубления. Отдельно изображены пластинка для углубления (г) и схема поперечного сечения через каркас (д), где видно расположение основных элементов его в виде двух ступенек.
Первую пластинку, которая фактически удерживает завиток в нужном положении, фиксируют металлическими скобками, остальные - полиамидной нитью. Так оказывается сформированной плоская часть каркаса, содержащая контур завитка, близкого по очертаниям к здоровому уху.
Затем каркас поворачивают выпуклой (внутренней для ушной раковины) поверхностью и припасовывают к ней изогнутую пластинку для углубления. Пластинка эта должна быть толстой и по возможности широкой,
Рядом на схеме (см. рис. 47) изображена эта же пластинка отдельно, а также поперечное сечение каркаса, где видно, что элементы каркаса (завиток, плоское основание, пластинка для углубления) расположены в вертикальной и горизонтальной плоскостях в виде двух последовательных ступенек.
Далее каркас снова поворачивают и расщепленную пластинку для противозавитка располагают на наружной (вогнутой) поверхности каркаса и вместе с пластинкой углубления прочно фиксируют металлическими скобками к плоскому основанию и между собой. Готовый каркас проверяют: сглаживают края, иссекают избытки хряща, тщательно загибают концы скобок, повернутых в сторону внутренней (выпуклой) поверхности.
Из кожного кармана на месте будущего уха удаляют тампоны и туда помещают каркас. Располагают каркас с учетом рисунка на коже и фиксируют к подлежащим тканям отдельными швами из кетгута.
Рану зашивают, оставляя дренаж, а кожу распределяют так, чтобы она покрывала выступающие и выстилала согнутые элементы рельефа ушной раковины и углубления. Кожу придавливают влажными валиками.
Местно назначают, чередуя каждые полчаса, холод, ночью делают перерыв.
В целом благодаря такой конструкции каркаса создается прочное плоское основание, на котором формируются завиток, противозавиток и углубление, располагающиеся в горизонтальной и вертикальной плоскостях в виде двух последовательных ступенек, как в хряще нормального уха. Обстоятельство это очень важное, обеспечивает устойчивость формы и лучшие косметические результаты пластики ушной раковины. Помимо этого, при такой конструкции отпадает необходимость заимствовать блок реберных хрящей, что упрощает операцию и позволяет приступить к пластике уха раньше, у детей 7-8 лет.
Второй этап пластики состоит в частичном отделении сформированной ушной раковины и перемещении мочки в правильное положение. Рану закрывают свободным кожным трансплантатом во всю толщу, взятым на грудной клетке, рядом с местом, где заимствовали хрящ ребра.
Третий этап заключается в формировании углубления и козелка ушной раковины. Для этого на месте будущего углубления выкраивают кожный лоскут с питающей ножкой, обращенной кпереди, где должен располагаться козелок. В глубине иссекают рубцовую и хрящевую ткань от плоского основания. Для образования выступа козелка кожный лоскут дублируют, формируют из него складку, "напоминающую козелок, в толщу ее помещают плоский кусочек рудиментарного хряща, сохранявшегося под кожей грудной клетки. Из свободного кожного трансплантата выкраивают клиновидные кусочки для того, чтобы он свободно выстилал дно и боковые стенки углубления. Таким образом, создаются достаточно глубокое и широкое углубление слуховой ямки и выступ козелка.
Более успешная пластика уха возможна, если на месте уха сохранились большие по размеру рудименты, например, в виде кожно-хрящевого валика, когда хватает кожи покрыть высокий каркас. При недостатке кожи, если, например, сохранена только мочка, объемный каркас использовать не удается, подсаживают только плоскую его часть, т.е. лишенную толстой пластинки для углубления.
Иногда требуются дополнительные корригирующие операции для улучшения очертаний завитка, особенно по его заднему краю, формы козелка, возникает необходимость удаления неестественных складок кожи на внутренней поверхности ушной раковины.
В целом весь процесс пластики ушной раковины занимает около года с перерывом между каждой операцией 3-4 мес,
После восстановления заушной области (второй этап) больному рекомендуется массаж восстанавливаемого уха с тем, чтобы постепенно оно
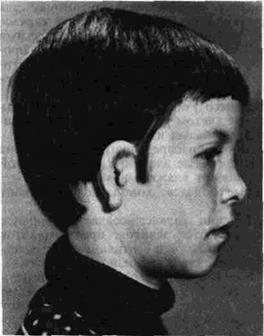 |
Рис. 48. Микротия III степени. Внешний вид больного после операции.
стало мягче, и для того, чтобы предупредить обратное прираста-ние уха к голове. Надо заметить, что далеко не всегда этого удается добиться, и нередко с этой целью приходится делать дополнительную операцию.
Результат пластики ушной раковины при микротии III степени представлен на рис. 48.
Эта методика используется также при анотии или когда на месте уха сохранена только мочка, либо после попыток слухо-улучшающих операций, т. е. в случаях, когда имеется выраженный дефицит кожи.
Однако в этих ситуациях при формировании каркаса не используется пластинка для углубления.
Методика испытана временем, достаточно надежна и сравнительно проста и поэтому доступна более широкому кругу хирургов.
Восстановление полной ушной раковины после травматических повреждений. Кроме врожденного отсутствия ушной раковины, встречаются случаи ее травматической ампутации. В отдельную группу следует выделить тотальные дефекты после ожога. Обсуждая варианты хирургического восстановления ушной раковины, следует иметь в виду принципиальные отличия в технике • операции в зависимости от состояния окружающих дефект тканей. Наиболее благоприятны для восстановительных операций врожденное ее отсутствие, когда окружающие ткани не повреждены и хирург может использовать их в качестве пластического материала. Самыми тяжелыми являются послеожоговые дефекты. В этих случаях реконструкция может идти только за счет привлечения тканей из других участков тела. Одним из главных условий проведения восстановительной операции является знание площади необходимого пластического материала. Ушная раковина-объемное образование со сложным рельефом, и площадь ее кожного покрова, очевидно, превышает кажущуюся, если исходить только из измерения горизонтального и вертикального размеров. После многочисленных измерений этих соотношений у лиц с нормальными ушными раковинами и математической обработки полученных результатов мы установили, что в среднем площадь кожного покрова ее передней поверхности в 2 раза превышает кажущиеся размеры, если использовать только горизонтальное и вертикальное измерение. Недостаток кожной поверхности приводит к деформированию плоской ушной раковины. В случаях врожденных дефектов местные ткани практически всегда используют для формирования передней поверхности раковины. Наши измерения показали, что более чем у 50% людей граница роста волос не позволяет сформи-
ровать раковину без включения в нее волосяного покрова. В последующем многим пациентам, оперированным по данному методу, приходится прибегать к эпиляции.
В результате механической или огнестрельной травмы нарушается целость мягких тканей, окружающих раковину. Очень редко отрыв происходит по типу гильотинной ампутации, чаще на месте повреждения остаются многочисленные рубцы, препятствующие использованию кожи околоушной области в качестве пластического материала. В этих случаях лучше всего формировать раковину из височно-теменного васкуляризированного фасциального лоскута. Между двумя пластинками височной фасции находится клетчаточное пространство, в котором проходят поверхностная височная артерия с сопровождающей веной. Область их разветвления достаточно широка и включает весь регион площадью около 100 см2. Толщина лоскута до 3-4 мм, сосуды входят снизу практически рядом. Это обстоятельство позволяет сформировать лоскут на крайне узкой питающей ножке, шириной 1-1,5 см, что обеспечивает чрезвычайную его мобильность, в том числе опрокидывание на 180°. Форма фасциального лоскута зависит от формы черепа. При долихоцефалическом типе лоскут удлинен в передне-заднем направлении, при брахицефалическом - форма приближается к квадрату.
Формирование реберного каркаса подробно описано ранее, однако у взрослых пациентов предпочтительнее его выкраивать из цельного хряща, используя реберную дугу.
Сочетание хрящевого каркаса, васкуляризированного фасциального лоскута, покрываемого расщепленным кожным трансплантатом, позволяет проводить восстановление раковины в один этап, несмотря на неблагоприятное состояние местных тканей.
Метод формирования фасциального лоскута (рис. 49). Доступ к височно-теменному фасциальному лоскуту осуществляют через У-образ-ный разрез, проводимый вертикально в височной области, отступя на 1-1,5 см кзади от сосудистого пучка (см. рис. 16). Нижней границей разреза служит точка основания завитка планируемой к созданию ушной раковины и найденная по антропометрическим ориентирам (линии профиля носа). Вертикальный разрез проводят до верхней границы височной мышцы, определяемой в предоперационном периоде пальпаторно при сомкнутых с усилием зубах. Отсюда линии разреза ведут в лобную и затылочную области под тупым углом на расстоянии 4-5 см в обе стороны. Разрез проводят на глубину волосяных фолликулов. Первоначальный поиск сосудов бывает затруднен, поэтому особое внимание уделяют тому, чтобы не повредить ни волосяные фолликулы, ни подлежащие поверхностные височные сосуды.
Оголив всю височно-теменную фасциальную поверхность, располагают на ней шаблон для забора необходимой площади и формы лоскута по ранее проведенным расчетам с учетом того, что большая половина фасциального лоскута расположена кзади от основных сосудов. Далее окаймляющим разрезом выкраивают лоскут, отделение которого от подлежащей височной фасции осуществляется гораздо легче, чем от подкожной жировой клетчатки.
 2015-10-16
2015-10-16 790
790