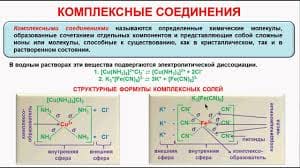
Показания к очистительной клизме:
1. При подготовке к рентгенологическим исследованиям органов пищеварения, органов малого таза.
2. При подготовке к эндоскопическим исследованиям толстой кишки.
3. При запорах, перед операциями, перед родами, при отравлениях, перед постановкой лекарственной клизмы.
Противопоказания:
1. Кровотечения из пищеварительного тракта.
2. Острые воспалительные или язвенные процессы в области толстой кишки и заднего прохода.
3. Злокачественные новообразования в прямой кишке.
4. Первые дни после операции на органах пищеварительного тракта.
5. Трещины в области заднего прохода или выпадения прямой кишки.
Последовательность действий:
1. Налить в кружку Эсмарха 1-1,5 литра воды комнатной температуры.
2. Открыть вентиль на резиновой трубке и заполнить её водой, закрыть вентиль.
3. Подвесить кружку на стойке, смазать наконечник вазелином.
4. На кушетку уложить больного на левый бок, при этом ноги должны быть согнуты в коленях и слегка приведены к животу.
5. Первым и вторым пальцами руки раздвинуть ягодицы, а правой рукой ввести наконечник в анальное отверстие, продвигая его в прямую кишку вначале по направлению к пупку на 3-4 см, а затем параллельно позвоночнику на 8-10 см.
6. Приоткрыть вентиль, вода начинает поступать в кишечник.
После введения воды в кишечник закрыть вентиль и извлечь наконечник
8. Показания к пальцевому ректальному исследованию
Его выполняют во всех случаях, когда больной предъявляет жалобы на боли в животе, нарушения функций органов малого таза, деятельности кишечника. Оно всегда предшествует инструментальному ректальному исследованию (аноскопия, ректороманоскопия, колоноскопия) и позволяет решить вопрос о возможности проведения последнего, избежать серьезных осложнений при резком сужении анального канала или просвета прямой кишки опухолью, воспалительным инфильтратом. Пальцевое ректальное исследование дает возможность оценить функциональное состояние мышц заднего прохода, выявить заболевания, патологические изменения анального канала и прямой кишки (трещины, свищи, геморрой, рубцовые изменения и сужения просвета кишки, доброкачественные и злокачественные новообразования, инородные тела); воспалительные инфильтраты, кистозные и опухолевые образования параректальной клетчатки, крестца и копчика; изменения предстательной железы у мужчин и внутренних половых органов у женщин; состояние тазовой брюшины, прямокишечно-маточного или прямокишечно-пузырного углубления. Иногда пальцевое ректальное исследование является единственным методом обнаружения патологического процесса, локализующегося на задней полуокружности стенки прямой кишки над анальным каналом, в зоне, труднодоступной для осмотра при любом виде инструментального ректального исследования.
Противопоказания
Пальцевое ректальное исследование противопоказано при резком сужении заднего прохода, а также при выраженной болезненности его до снятия болевого синдрома с помощью мази с дикаином, анальгетиков или наркотических средств.
Техника выполнения
Ректальное исследование проводят в различных положениях пациента: лежа на боку с согнутыми в тазобедренных и коленных суставах ногами, в коленно-локтевом положении, в положении на спине (на гинекологическом кресле) с согнутыми в коленных суставах и приведенными к животу ногами. Иногда для оценки состояния труднодоступных верхних отделов прямой кишки при пальцевом ректальном исследовании пациенту придают положение на корточках. При подозрении на перитонит или абсцесс дугласова пространства пальцевое ректальное исследование необходимо осуществлять в положении больного на спине, т.к. только при этом условии можно выявить симптом нависания и болезненность передней полуокружности стенки прямой кишки.
Пальцевому ректальному исследованияю всегда должен предшествовать тщательный осмотр области заднего прохода, что нередко позволяет выявить признаки заболевания (наружные свищи, тромбоз наружных геморроидальных узлов, недостаточное смыкание краев заднего прохода, разрастания опухолевидной ткани, мацерацию кожи и др.), после чего указательный палец правой руки, на которую надета резиновая перчатка, обильно смазанный вазелином, осторожно вводят в задний проход, больному рекомендуют «потужиться», как при дефекации, и во время исследования максимально расслабиться.
Последовательно ощупывая стенки анального канала, оценивают эластичность, тонус и растяжимость сфинктера заднего прохода, состояние слизистой оболочки, наличие и степень болезненности исследования. Затем палец проводят в ампулу прямой кишки, определяя состояние ее просвета (зияние, сужение), последовательно обследуют стенку кишки по всей поверхности и на всем доступном протяжении, обращают внимание на состояние предстательной железы (у мужчин) и прямокишечно-влагалищной перегородки, шейки матки (у женщин), параректальной клетчатки внутренней поверхности крестца и копчика. После извлечения пальца из прямой кишки оценивают характер отделяемого (слизистое кровянистое, гнойное).
Для диагностики заболеваний верхнеампулярного отдела прямой кишки, клетчатки пельвиоректального или позадипрямокишечного пространства (парапроктит, пресакральная киста), тазовой брюшины (воспалительный процесс или опухолевое поражение) прибегают к бимануальному пальцевому исследованию. С этой целью указательный палец одной руки вводят в прямую кишку, а пальцами другой руки надавливают на переднюю брюшную стенку над лобковым симфизом.
Состояние прямокишечно-влагалищной перегородки, подвижность стенки прямой кишки по отношению к задней стенке влагалища и телу матки можно оценить, проводя бимануальное пальцевое ректальное и влагалищное исследование.
9. Показания к катетеризации мочевого пузыря
Получение мочи для лабораторных исследований, определение ёмкости мочевого пузыря, проведение рентгенографич. исследований мочевого пузыря, определение целости уретры и мочевого пузыря после патологич. родов, острая и хроническая задержка мочи. При катетеризации мочевого пузыря соблюдают все правила асептики и антисептики, используя при этом резиновые или металлические катетеры, смазывая их перед манипуляцией стерильными вазелиновым маслом или глицерином.
При введении катетера в мочевой пузырь больного укладывают на спину со слегка разведёнными ногами, а между бёдрами ставят ёмкость для сбора мочи. Резиновый катетер Нелатона вводят с помощью пинцета в наружное отверстие мочеиспускательного канала и продвигают его кверху. Появление из катетера струи мочи указывает на нахождение катетера в полости мочевого пузыря.
Катетеризация мочевого пузыря у женщин.
1. Обработать руки.
2. Одеть маску.
3. Со стерильного стола пинцетом в стерильный лоток положить 4 шарика, пинцет, салфетки.
4. Закрыть стол.
5. Взять стерильным рабочим пинцетом из бикса стерильный катетер. Положить его в стерильный лоток на рабочий стол.
6. Стерильным пинцетом смочить стерильные шарики стерильным фурацилином, поливая на шарики из флакона.
7. Обработать катетер вазелином.
8. Одеть перчатки.
9. Уложить больную на спину, колени согнуть, ноги развести.
10. Положить под больную судно и клеёнку.
11. Развести 1 и 2 пальцами левой руки большие и малые половые губы, обнажив отверстие мочеиспускательного канала.
12. Взять пинцетом шарик со стерильного стола, промокательным движением обработать наружное отверстие мочеиспускательного канала фурацилином. Отработанные шарики сбросить в судно.
13. Взять пинцетом катетер со стерильного лотка и ввести в мочеиспускательный канал на 3-5см, опустить наружный конец в судно.
14. Извлечь катетер из мочеиспускательного канала при уменьшении количества выделенной мочи, так чтобы остатки мочи промывали мочеиспускательный канал.
Катетеризация мочевого пузыря у мужчин.
Больного укладывают на спину с согнутыми в тазобедренных и коленных суставах ногами. Между ногами больного устанавливают судно или лоток для собирания мочи. Головку полового члена и область наружного отверстия уретры тщательно протирают шариком с раствором антисептика. Пинцетом берут катетер в 2-3 см от его клюва и смазывают вазелиновым маслом. Левой рукой между З и 4 пальцами берут половой член в области шейки, а 1 и2 пальцами раздвигают наружное отверстие мочеиспускательного канала. Пинцетом вставляют в наружное отверстие мочеиспускательного канала катетер и, перемещая пинцет, постепенно продвигают катетер. Небольшое ощущение сопротивления при продвижении катетера возможно при прохождении его в истмическойчасти мочеиспускательного канала. Появление из катетера мочи говорит о нахождении его в мочевом пузыре. При выделении мочи отмечают ее цвет, прозрачность, количество.
При неудавшейся попытке вывести мочу мягким катетером прибегают к катетеризации пузыря металлическим катетером, что требует определенных навыков из-за опасности повреждениям мочеиспускательного канала.
10. Лапароцентез, показания, противопоказания
Диагностические показания: выяснение происхождения асцитической жидкости (например, метастатический, туберкулезный или панкреатический асцит); диагностика перфорации органа брюшной полости при тупой травме живота в анамнезе.
Терапевтические показания: напряженный асцит, затрудняющий дыхание, вызывающий боли или олигурию.
Абсолютные противопоказания: нарушения свертывания крови или гемостаз, обструкция кишечника, инфицирование брюшной стенки.
Относительные противопоказания: нежелание больного, хирургические рубцы над областью пункции, выраженная портальная гипертензия с абдоминальным коллатеральным кровообращением.
Методика: врач и ассистирующая ему медицинская сестра надевают шапочки, маски. Руки обрабатывают как перед хирургической операцией, надевают стерильные резиновые перчатки. Необходимо обеспечить полную стерильность троакара, трубки и всех инструментов, соприкасающихся с кожей. Пункцию производят утром, натощак, в процедурном кабинете или перевязочной. Больной опорожняет кишечник, мочевой пузырь. Положение больного сидя, при тяжелом состоянии лежа на правом боку. В качестве премедикации за 30 мин. до исследования вводят 1 мл 2 % раствора промедола и 1 мл 0,1 % раствора атропина подкожно. Прокол брюшной стенки осуществляется по средней линии живота на середине расстояния между пупком и лонной костью или по краю прямой мышцы живота (перед пункцией необходимо убедится в наличии свободной жидкости в брюшной полости). После дезинфекции места пункции проводят инфильтрационную анестезию передней брюшной стенки, париетальной брюшины. Для предупреждения повреждения органов брюшной полости целесообразно прошить апоневроз брюшной стенки толстой лигатурой, посредством которой натянуть мягкие ткани и создать свободное пространство между брюшной стенкой и подлежащими органами. Кожу в месте пункции смещают левой рукой, а правой рукой вводят троакар. В ряде случаев перед введением троакара делают небольшой разрез кожи скальпелем. После проникновения троакара в брюшную полость манерен извлекают и жидкость начинает свободно вытекать. Берут несколько мл жидкости для анализа и делают мазки, затем на троакар надевают резиновую трубку и жидкость вытекает в таз. Выпускать жидкость следует медленно (1 л в течение 5 мин), с этой целью на резиновую трубку периодически накладывают зажим. Когда жидкость начинает вытекать медленно, больного слегка перемещают на левый бок. Если выделение жидкости прекратилось вследствие закрытия внутреннего отверстия троакара петлей кишки, следует осторожно надавить на брюшную стенку, при этом кишка смещается, и ток жидкости восстанавливается, Во время выведения жидкости происходит резкое уменьшение внутрибрюшного давления, что приводит к перераспределению кровотока и в ряде случаев к развитию коллапса. Для профилактики этого осложнения во время выведения жидкости ассистент плотно стягивает живот широким полотенцем. После удаления жидкости троакар извлекают, на кожу в месте пункции накладывают швы (или плотно заклеивают стерильным тампоном с клеолом), накладывают давящую асептическую повязку, помещают на живот пузырь со льдом, назначают строгий пастельный режим. Продолжать наблюдение за больным необходимо и после пункции с целью раннего выявления возможных осложнений.
Осложнения:
· Флегмона стенки живота вследствие нарушения правил асептики и антисептики.
· Повреждение сосудов брюшной стенки с образованием гематом брюшной стенки или кровотечения брюшной полости.
· Подкожная эмфизема стенки живота вследствие проникновения воздуха в стенку через прокол.
· Повреждение органов брюшной полости.
Выделение жидкости из брюшной полости через пункционное отверстие, что связанно с опасностью инфильтрирования раны и брюшной полости.
11. Показания к пункции плевральной полости: выполняется с целью диагностики, удаления жидкости или воздуха, введения лекарственных веществ или воздуха с лечебной целью.
Принадлежности для пункции плевральной полости: шприц 20 мл с иглой; толстая пункционная игла толщиной не менее 0,1 см и длиной 8-15 см с коротко заостренным концом, с надетой на канюлю резиновой или полихлорвиниловой трубкой, которая плотно соединяется с канюлей 20 мл шприца; кровоостанавливающий зажим; раствор новокаина 0,5% - 50 мл; спирт; тампоны; лейко-пластырь.
Техника пункции плевральной полости: при наличии воздуха в плевральной полости пункцию проводят во 2-ом межреберье по средне-ключичной линии.
При наличии жидкости или в диагностических целях - пункцию проводят в 7-ом межреберье по задней подмышечной линии. В хирургической практике нередко приходится встречаться с ограниченным пневмо- и гемотораксом, эмпиемой плевры. В этих случаях точку для пункции лучше выбрать на основании клинических (место укорочения перкуторного звука) и рентгенологических данных.
Положение больного сидячее, с отведенной за голову рукой на стороне проведения пункции. Строго соблюдаются правила асептики. Кожные покровы обрабатываются антисептиком (р-р йода 3%, кутасепт, стерилиум). В месте пункции проводится местная инфильтрационная анестезия новокаином с созданием лимонной корочки. Берут стерильную иглу для пункции и ее канюлю соединяют с резиновой или ПХВ-трубкой, которую пережимают зажимом. Иглу проводят на уровне верхнего края ребра, т.к. вдоль нижнего его края проходят сосуды и нервы межреберного промежутка. Учитывая подвижность грудной клетки, перед введением иглы кожу фиксируют к верхнему краю ребра указательным пальцем левой руки. Перпендикулярно к коже иглу проводят вглубь, анестезируя по пути межреберные мышцы. Если игла упрется в ребро, ее слегка подтягивают на себя и вместе с кожей поднимают вверх до верхнего края ребра. Внезапная боль и одновременно чувство проваливания свидетельствуют о прокалывании париетальной плевры. Дальнейшее продвижение иглы недопустимо. Затем свободный конец трубки соединяют с канюлей шприца (20 мл), снимают зажим и аспирируют содержимое плевральной полости. После того, как шприц полностью заполнен содержимым, соединительную трубку пережимают зажимом, отсоединяют и опорожняют шприц. Снова соединяют канюлю шприца с трубкой, снимают зажим и аспирируют содержимое плевральной полости. Данный цикл может выполняться столько раз, сколько в этом есть необходимость. Вместе с тем не рекомендуется однократное удаление из плевральной полости более 1000 мл жидкости из-за смещения средостения и развития коллапса. Исключение составляет кровь, которая должна быть удалена полностью. При наличии показаний, через пункционную иглу можно ввести в плевральную полость антисептики и антибиотики. По окончании пункции игла извлекается. Место пункции обрабатывают антисептиком и заклеивают небольшим тампоном и лейкопластырем.
Полученную из плевральной полости жидкость сливают в стерильную пробирку для дальнейшего исследования - актериологического, цитологического (атипичные клетки), биохимического или др.
Для контроля за полнотой аспирации содержимого из плевральной полости, наряду с данными перкуссии и аускультации, в обязательном порядке выполняют рентгенологическое исследование. Плевральную пункцию рекомендуется производить на перевязочном или операционном столе, имеющим приспособления для опоры и отведения плеча на стороне пункции.
Противопоказания к проведению пункции плевральной полости: облитерация плевральной полости.
Возможные осложнения после проведения пункции плевральной полости: при значительном продвижении иглы в плевральную полость возможно повреждение легкого или органов брюшной полости через диафрагму. Рана легкого, как правило, закрывается самостоятельно без хирургического вмешательства, но если обнаруживается кишечное содержимое в просвете шприца при пункции и динамическое наблюдение в течение ближайшего периода (2-4 часа), обнаруживает явления перитонита - показана лапаротомия с ушиванием дефекта в стенке кишки. Если при травме легкого обнаруживаются явления напряженного пнемоторакса, подтвержденного рентгенологически, показано наложение дренажа с активной аспирацией во втором межреберье по среднеключичной линии.
Кровотечение, возникшее из пункционного канала, даже если оно произошло из-за повреждения межреберных сосудов, останавливается легко путем простого придавливания. При возникновении гемоторакса показан торакоцентез с аспирацией, а при неэффективности -т оракотомия.
Если при проведении пункции плевральной полости получено непрерывное поступление крови через иглу, нужно немедленно прекратить пункцию и оперировать больного. Проведенная через перикард пункция сердца может вызвать возникновение гемоперикардиума и перикардиальную тампонаду сердца, что требует оперативного лечения. Повреждение крупных сосудов грудной полости приводит к гемотораксу, требующего рентгенологического контроля и повторного торакоцентеза с аспирацией крови из плевральной полости, а в некоторых случаях и оперативного лечения.
12. Пункция коленного сустава
Показания. Этот прокол делают как с диагностическими, так и с терапевтическими целями. Диагностическую пункцию делают с целью установить характер содержимого сустава (эксудат, транссудат, кровь), или чтобы ввести в сустав воздух или контрастные вещества с целью уточнения некоторых повреждений в самом суставе (разрыв менисков, скрещеннных связок и пр.).
Лечебную пункцию делают с целью освободить сустав от медленно рассасывающейся гематомы или от сустава сзади и спереди и медикаменты, как новокаин, пенициллин, стрептомицин, а также и некоторые антисептические растворы для промывания самого сустава.
Положение больного. Больной лежит на спине с подложенным под коленный сгиб мешочком с песком.
Техника. Прокол можно сделать как спереди, так и сбоку от надколенника— в его четырех полюсах. Следует предпочитать верхние и, в особенности, верхние наружные пункции.
Сперва ощупывают верхний наружный край надколенника. Туда вводят иглу в направлении слегка книзу и назад. Таким образом игла проникает в bursa suprapatellaiis. Этот прокол удобен, когда хотят опорожнить сустав от его содержимого, так как в этих случаях сумка сустава переполнена и вздута — она флюктуирует. Если делают пункцию с внутренней стороны, манипуляция совершенно идентична, только место проникания находится у верхне- наружного угла надколенника.
Пункцию можно делать и в нижнем полюсе сустава, но она более болезненна. В таком случае определяют нижне- наружный край надколенника и проникают туда иглой, направляя ее снаружи внутрь, слегка снизу вверх и спереди кзади. Острие иглы должно быть направлено к fossa intercondylica. К этой пункции следует прибегать только в том случае, если другие проколы оказались неудачными.
13. Способы временной остановки наружного кровотечения
Временная остановка кровотечения необходима для предотвращения кровопотери на период транспортиров╜ки пострадавшего в лечебное учреждение. Ее производят на месте происшествия в порядке самопомощи или взаи╜мопомощи следующими способами:
2) пальцевое прижатие артерии к кости;
3) максимальное сгибание конечности в суставе;
4) наложение кровоостанавливающего жгута.
Кровотечение из подключичной артерии останавли╜вается прижатием ее к I ребру в надключичной ямке кнаружи от места прикрепления грудиноключично-сосцевидной мышцы к грудине. Если пострадавший лежит на спине (оказывающий помощь находится ли╜цом к нему), то необходимо повернуть голову ранено╜го в сторону, противоположную повреждению. Че╜тырьмя пальцами обхватить заднюю поверхность шеи, а большим пальцем прижать кровоточащую ар╜терию к ребру.
14. Наиболее распространены следующие виды швов: узловые кожные, подкожные узловые, подкожные непрерывные, внутрикожные непрерывные однорядные, внутрикожные непрерывные многорядные.
Непрерывный внутрикожный шов применяется в настоящее время наиболее широко, так как обеспечивает лучший косметический результат. Его особенностями являются хорошая адаптация краев раны, хороший косметический эффект и меньшее нарушение микроциркуляции, по сравнению с другими видами швов. Шовная нить проводится в слое собственно кожи в плоскости, параллельно ее поверхности. При этом виде шва для облегчения протягивания нити лучше пользоваться монофиламентными нитями. Часто используются рассасывающиеся нити, такие как биосин, монокрил, полисорб, дексон, викрил. Из нерассасывающихся нитей используются монофиламентный полиамид и полипропилен.
Не менее распространен простой узловой шов. Кожа легче всего прокалывается режущей иглой. При использовании такой иглы прокол представляет собой треугольник, основание которого обращено к ране. Такая форма прокола лучше удерживает нить. Иглу вкалывают в эпителиальный слой у края раны, отступив от него на 4—5 мм, затем косо проводят в подкожной клетчатке, все более удаляясь от края раны. Достигнув одного уровня с основанием раны, игла поворачивается в направлении средней линии и вкалывается в самой глубокой точке раны. Игла должна проходить строго симметрично и в тканях другого края раны, тогда в шов попадает одинаковое количество тканей.
При затруднении в сопоставлении краев кожной раны может использоваться горизонтальный матрацный П-образный шов. При наложении обычного узлового шва на глубокую рану возможно оставление остаточной полости. В этой полости может скапливаться раневое отделяемое и приводить к нагноению раны. Это можно избежать зашивание раны в несколько этажей. Поэтажное ушивание раны возможно как при узловом, так и при непрерывном шве. Кроме поэтажного зашивания раны в таких ситуациях применяется вертикальный матрацный шов (по Донатти). При этом первый вкол производится на расстоянии 2 см и более от края раны, игла проводится как можно глубже для захвата дна раны. Выкол на противоположной стороне раны делается на таком же расстоянии. При проведении иглы в обратном направлении вкол и выкол производятся на расстоянии 0,5 см от краев раны так, чтобы нить прошла в слое собственно кожи. Завязывать нити при зашивании глубокой раны следует после наложения всех швов - это облегчает манипуляции в глубине раны. Применение шва Донатти позволяет сопоставлять края раны даже при их большом диастазе.
Кожный шов должен накладываться очень тщательно, так как от этого зависит косметический результат любой операции. Это в немалой степени определяет авторитет хирурга у больных. Неаккуратное сопоставление краев раны приводит к образованию грубого рубца. Излишние усилия при затягивании первого узла являются причиной уродливых поперечных полос, располагающихся по всей длине операционного рубца.
Шелковые нити завязывают двумя узлами, кетгутовые и синтетические — тремя и более. Затягивая первый узел, добиваются сопоставления сшиваемых тканей без чрезмерного усилия во избежание прорезывания швов. Правильно наложенный шов прочно соединяет ткани, не оставляя в ране полостей и не нарушая кровообращения в тканях, что обеспечивает оптимальные условия для заживления раны. Для ушивания послеоперационных ран разработан специальный шовный материал с микровыступами – APTOS Suture, в силу специфики самих нитей которого отпадает необходимость наложения узловых швов вначале и конце раны, что укорачивает время наложения шва и упрощает всю процедуру.
Кожные швы снимают чаще всего на 6—9-е сутки после их наложения, однако сроки снятия могут варьировать в зависимости от локализации и характера раны. Раньше (4—6 сут.) снимают швы с кожных ран в областях с хорошим кровоснабжением (на лице, шее), позже (9—12 сут.) на голени и стопе, при значительном натяжении краев раны, сниженной регенерации. Швы снимают, подтянув узел так, чтобы над кожей появилась скрытая в толще тканей часть нити, которую пересекают ножницами и всю нить вытягивают за узел. При длинной ране или значительном натяжении ее краев швы снимают сначала через один, а в следующие дни — остальные.
Любое повреждение тела сопряжено с нарушением целостности кожных покровов. Рубец — это зажившая рана и на его состояние влияет характер травмирующего агента (механическое, термическое, химическое или лучевое повреждение). Использование нити APTOS Suture позволяет уменьшать длину раны путем умеренного присбарывания ее краев, в следствие чего рубец остается гораздо меньших размеров и менее заметен по сравнению с применением обыкновенных шовных материалов.
15. 1 - Этап иссечение и рассечение краев и дна раны в пределах здоровых тканей. Следует оговориться, что рассекаем мы рану не всегда, а иссекаем почти всегда. Рассекаем в тех случаях, когда нужно провести ревизию раны. Если рана расположена в области больших мышечных массивов, например: на бедре, то иссекаются все нежизнеспособные ткани, особенно мышцы в пределах здоровых тканей вместе с дном раны, шириной до 2 см. Не всегда это удается выполнить достаточно полно и строго. Этому мешает иногда извилистый ход раны или функционально важные органы и ткани, расположенные по ходу раневого канала. Рана после иссечения промывается растворами антисептиков, проводится тщательный гемостаз и не следует промывать антибиотиками – аллергизация.
2 – Этап рана послойно ушивается наглухо. Иногда ПХО раны превращается в довольно сложную операцию и к этому надо быть готовым. Несколько слов об особенностях ПХО ран, локализующихся на лице и кисти. На лице и кисти широкая ПХО ран не производится, т.к. эти области имеют мало тканей, а нас интересуют косметические соображения после операции. На лице и кисти достаточно минимально освежить края раны, произвести туалет ее и наложить первичный шов. Особенности кровоснабжения этих областей позволяют это сделать. Показание к ПХО раны: в принципе все свежие раны должны подвергаться ПХО. Но многое зависит и от общего состояния больного, если больной очень тяжелый, находиться в состоянии шока, то ПХО отсрочивается. Но если у больного обильное кровотечение из раны, то, несмотря на тяжесть его состояния ПХО проводится.
16. Алгоритм внутримышечной инъекции
1. Обработать руки.
2. Попросить больного лечь на топчан.
3. Собрать шприц, набрать 5-10мл лекарства, поменять иглу, выпустить воздух.
4. Обработать ватой, смоченной спиртом, вначале большую площадь верхнего квандранта ягодицы, затем непосредственно место инъекции.
5. Взять шприц в правую руку.
6. Растянуть кожу первым и вторым пальцами.
7. Шприц надо держать перпендикулярно коже - под углом 90, ввести иглу в мышцу.
8. Ввести лекарство.
9. Удалить иглу быстрым движением. Сделать лёгкий массаж места инъекции, не отнимая вату от поверхности кожи.
При введении лекарства из ампул, её необходимо предварительно встряхнуть, затем надпилить пилочкой. Ватным шариком, смоченным спиртом отломить узкий конец ампулы. Ампулу с масляным раствором предварительно следует подогреть на водяной бане до Т-38 0С и сделать инъекцию тёплого раствора
17. После обработки кожи локтевой ямки антисептиком накладывают жгут на 8-12 см выше предполагаемого места пункции на конечность. Операционное поле дважды обрабатывают 70% раствором спирта и обкладывают стерильным полотенцем. Иглой для внутривенных инъекций прокалывают кожу над веной или сбоку от нее. Иглу под кожей продвигают примерно на 1 см так, чтобы кончик ее свободно помещался в подкожной основе. Фиксируют вену пальцем врача, продвигают иглу через ее стенку в просвет сосуда на 0,5-1 см. Из иглы появляется венозная кровь. Жгут снимают, по игле в вену вводят тонкий гибкий проводник (лавсановую леску). Затем иглу извлекают и на проводник надевают катетер. Вращательными движениями вводят периферический конец катетера в вену. Извлекают гибкий проводник, катетер фиксируют полоской липкого пластыря к коже и к нему присоединяют систему для внутривенного вливания. Противопоказаниями к венопункции и катетеризации периферических вен являются тромбофлебит, тромбоз вены, мигрирующий тромбофлебит. При невозможности выполнения венопункции и катетеризации вследствие облитерации или невыраженности периферических вен для длительного вливания лекарственных веществ проводят венесекцию.
18. На клинико-экспертную комиссию (КЭК) направляются пациенты:
· для решения вопроса о трудоспособности;
· для решения вопроса о повышении имеющейся группы инвалидности;
· пациенты, работоспособного возраста, перед первичным освидетельствованием на МСЭК (пациенты, направленные на переосвидетельствование на МСЭК, не нуждаются в проведении кардиоВК);
· для уточнения диагноза в сложных диагностических случаях;
· для разбора конфликтных ситуаций;
· для решения экспертных вопросов по запросу организаций, учреждений (в т.ч. медицинских), Фондов социального страхования, суда, прокуратуры, военных комиссариатов и т.д. по вопросам экспертизы;
· для проведения консультации при освобождении от итоговой аттестации выпускников общеобразовательных учреждений, при предоставлении академического отпуска по состоянию здоровья студентам средних и высших заведений.
19. Любая перевязка слагается из пяти мероприятий:
• снятие ранее наложенной повязки;
• туалет окружности раны;
• лечебные манипуляции в ране;
• укрытие раны новой повязкой;
• фиксация перевязочного материала тем или иным способом.
Снятие ранее наложенной повязки
Снятие ранее наложенной повязки принадлежит к числу простых манипуляций, но выполнять ее нужно осторожно. В ряде случаев, особенно при ранениях конечностей, нанесенных механизмами или косой, серпом, нужно проверить наличие жгута, так как возможно внезапное обильное кровотечение, требующее наложения жгута.
Промокшую повязку разрезают, пользуясь специальными ножницами, бранши которых согнуты под углом, а нижняя бранша заканчивается пуговкой, предохраняющей кожу от повреждения. Сняв бинт, пинцетами удаляют более глубокие слои повязки, причем если марля прилипла к ране, ее поливают 3%-ным раствором перекиси водорода, раствором фурацилина в разведении 1:5000, изотоническим раствором натрия хлорида.
Туалет окружности раны
Туалет окружности раны имеет важное значение как метод, уменьшающий вероятность вторичного инфицирования раны. Кожу протирают марлевыми шариками, смоченными 0,5%-ным раствором нашатырного спирта, а затем бензином, после чего вытирают насухо, протирают спиртом и смазывают 5%-ным раствором йодоната или 1%-ным раствором бриллиантового зеленого. Применение последнего предпочтительнее в области раздражения, где имеются краснота, мокнутие, например, в паховых областях у полных людей, в складках под молочными железами, при тонкокишечных свищах и других ситуациях. Иногда вместо спирта и бензина для туалета используют эфир. Необходимо помнить, что эфир, попадая на мошонку или в промежность, на мацерированные или «раздраженные» участки кожи, вызывает резкое жжение, поэтому рекомендуется прокладывать между мошонкой и бедром в паховых складках марлевую салфетку, предохраняющую от затекания эфира.
Большие трудности возникают при загрязнении кожи землей, смешанной со смазочными материалами. В большинстве случаев следует применять высококачественный бензин, а затем туалетное мыло или крем для бритья.
Лечебные манипуляции
Лечебные манипуляции зависят от особенностей заболевания.
Укрытие раны новой повязкой
Особенности новой повязки, накладываемой на рану, зависят от фазы ранения и особенностей заболевания.
Фиксация перевязочного материала
Фиксацию перевязочного материала выполняют по известным правилам десмургии.
20. обработку рук первомуром. Несколько сложна методика приготовления рабочего раствора антисептика. Вначале смешивают 171 мл 33% раствора перекиси водорода и 69 мл 100% раствора муравьиной кислоты с добавлением воды до 1 л. Эту смесь помещают на 1 ч в холодильник. К 120 мл исходного раствора добавляют до 5 л водопроводной воды — получают рабочий раствор, в котором последовательно могут обработать руки 15 человек. Раствор годен только в течение 6—8 ч. Вначале руки моют в проточной воде, вытирают чистым полотенцем, а затем погружают в раствор первомура на 1 мин и вытирают стерильной салфеткой. Дополнительная обработка спиртом или йодом не нужна.
Весьма прост и своеобразен метод подготовки рук хирурга церигелем — синтетической пленкообразующей антисептической жидкостью. В количестве 3—4 мл ее тщательно растирают на коже кистей и нижней трети предплечий. Затем руки просушивают на воздухе; пальцы разводят в стороны, чтобы при высыхании препарата они не слиплись. Образующаяся пленка стерильна и предотвращает прямой контакт кожи рук и раны.
21. Гастроскопия проводится натощак. За 30 минут до ее начала исследуемому вводится подкожно сульфат атропина - 1 мл 0,1%-ного раствора. При резком возбуждении больному дополнительно делают подкожную инъекцию промедола (1 мл 0,1%-ного раствора). С целью анестезии смазывают глотку и верхний отдел пищевода 1-3%-ным раствором дикаина (вместо смазывания можно применять орошение этим же раствором через пульверизатор). О наступившей местной анестезии свидетельствуют появившиеся затруднение глотания и чувство онемения в глотке.
Для проведения гастроскопии больного укладывают на операционный стол на левый бок. При этом спина больного должна быть выпрямлена. При введении фиброгастроскопа его вводимому концу придают угол наклона, равный 70-90°С, что соответствует естественному анатомическому изгибу ротоглоточного кольца. При этом аппарат легко и быстро продвигается по глотке в пищевод.
Следует помнить, что во время введения фиброгастроскопа его следует располагать по средней линии, иначе вводимый конец аппарата упирается в боковую стенку пищевода, и его продвижение прекращается. Если в данном случае продолжать введение фиброгастроскопа, может произойти перфорация.
В тот момент, когда аппарат достигает самого узкого места - устья пищевода (место перехода глотки в пищевод), ощущается сопротивление, обусловленное спазмом нижнего сфинктера глотки. Для облегчения дальнейшего продвижения фиброгастроскопа через это место больной должен произвести глотательные движения, при которых вход в пищевод расширяется за счет того, что корень языка и гортань поднимаются кверху.
Если спазм значительный и продвижение аппарата останавливается, нельзя продвигать его силой. В этом случае следует успокоить больного и через несколько минут повторить исследование или перенести его на другой день.
После прохождения устья пищевода фиброгастроскоп легко попадает по пищеводу в полость желудка.
Осмотр слизистой оболочки желудка производится при его раздувании воздухом. Так как воздух постепенно выходит из желудка, его введение время от времени повторяют. Объем вводимого воздуха не должен быть слишком большим, так как при чрезмерном раздувании желудка у больного возникают болевые ощущения и срыгивания.
При проведении гастроскопии аппарат следует вращать вокруг оси, продвигать внутрь, слегка извлекать кнаружи, чтобы осмотреть всю поверхность слизистой оболочки желудка.
Осмотр обычно начинают с субкардинального отдела, далее, проводя осмотр, гастроскоп медленно продвигают к выходному отделу желудка. После этого гастроскоп медленно извлекают, проводя повторный осмотр всех отделов желудка. При осмотре производят круговые движения гастроскопом. В каждой позиции осмотр осуществляют по четырем направлениям: вверх, вниз, кпереди и кзади.
После окончания исследования больной в течение 20 минут отдыхает, а затем в сопровождении медицинского персонала отправляется в палату. В течение 1,5-2 часов ему рекомендуется лежать и не принимать пищу.
Если гастроскопия проводилась в амбулаторных условиях, больного можно отпустить домой не ранее чем через 1,5 часа после окончания манипуляции, при условии его хорошего самочувствия.
22 Общая гемостатическая консервативная терапия
1. Больному назначается строгий постельный режим, запрещается прием воды и пиши, на живот рекомендуется положить пузырь со льдом.
2. Показаны средства, обладающие гемостатическими и ангиопротективными свойствами. Препаратом выбора для этой цели является дицинон. Гемостатическое действие дицинона (синонимы: этамзилат, циклонамид) при в/в введении начинается через 5—15 мин., максимальный эффект наступает через 1—2 ч, действие длится 4—6 ч и более. Вводят в/в 2—4 мл 12,5% р-ра, затем через каждые 4—6 ч по 2 мл. Можно вводить в/в капельно, добавляя к обычным растворам для инфузий (М. Д. Машковский, 1997).
3. В комплекс общих гемостатических мероприятий включают применение внутривенной капельной инфузий 5% р-ра эпсилон-аминокапроновой кислоты по 100 мл через каждые 4 часа; 10% р-ра кальция хлорида (до 50—60 мл/24 часа), в/м введение 1% или 0,3% р-ра викасола (соответственно, 1—2 и 3—5 мл).
4. При массивных кровотечениях теряется большое количество белков, главным образом, альбуминов. Одновременно уменьшается содержание фибриногена. Падение концентрации фибриногена ниже 1 г/л является прямым показанием к трансфузии этого препарата. В таком случае следует вводить в/в капельно 2—4 г фибриногена. Одновременно переливают нативную и сухую плазму, альбумин, протеин (В. Т. Зайцев и соавт., 1989).
5. Восполнение ОЦК проводится переливанием препаратов крови в сочетании с другими инфузионными растворами по правилам, изложенным в теме ШОКОВЫЕ СОСТОЯНИЯ. Не следует стремиться к быстрому и полному восполнению кровопотери, чтобы не вызвать значительного повышения АД и возобновления кровотечения.
Примечание. 1. Хотя кальция хлорид традиционно используется при кровотечениях, его гемостатический эффект достоверно не доказан.
2. Викасол начинает оказывать гемостатический эффект через 12—18 ч после введения в организм (М. Д. Машковский, 1997)
23 Повязка Дезо накладывается при переломах плечевой кости и ключицы. Больного усаживают, сгибают руку в локте под прямым углом (рис.29, а). Первый момент заключается в прибинтовывании плеча к туловищу, что достигается наложением ряда круговых спиральных ходов от здоровой руки к больной (1). Далее тем же бинтом начинают вторую часть повязки: из подмышечной области здоровой стороны по передней поверхности груди бинт ведут на надплечье больной стороны (2), отсюда вертикально вниз по задней стороне плеча под локти, подхватив локоть бинтом, косо через предплечье в подмышечную впадину здоровой стороны (3). От сюда по спине ведут бинт на больное надплечье вниз по передней стороне плеча (4). Обойдя локоть спереди, бинт ведут через спину косо в здоровую подмышечную впадину, откуда и начинают повторение ходов (2,3,4). Такие ходы повторяют несколько раз для получения хорошей фиксации. Затем подвешивают кисть руки, куском бинта достаточной ширины, укрепив его к спине (рис.29, б).
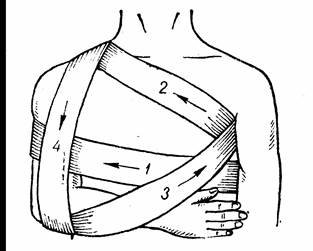
Рис. 29. Повязка Дезо.
24. Показанием к бронхоскопии служит подозрение на опухоль трахеобронхиального дерева, инородное тело бронхов, бронхолитиаз, стеноз и аномалию развития трахеи и бронхов. Бронхоскопические исследования широко применяются при остром и хроническом абсцессе легкого, хроническом бронхите, бронхоэктазах, острой пневмонии с затяжным течением, кровохарканье и легочном кровотечении, бронхиальной астме, развившейся на фоне воспалительного процесса в органах дыхания, диссеминированных процессах в легких, туберкулезе, заболеваниях легких неясной этиологии. Противопоказаниями к бронхоскопии являются: острая коронарная недостаточность, подтвержденная ЭКГ, инфаркт миокарда, острые воспалительные заболевания верхних дыхательных путей, гипертоническая болезнь с повышением диастолического давления выше 110 мм рт. ст., тяжелое общее состояние больных, если бронхоскопия не производится с лечебной целью.
Назначению на бронхоскопию предшествуют рентгенография грудной клетки, анализы крови и мочи, спирография, ЭКГ, определение группы крови и резус-фактора. Эти анализы необходимы для установления предварительного диагноза, определения показаний и противопоказаний к бронхоскопии, выбора методики ее проведения, обеспечения безопасности исследования.
Бронхоскопия может быть выполнена жестким дыхательным бронхоскопом и гибким бронхофиброскопом. В бронхоскопический инструментарий, кроме бронхоскопов, входят: источник холодного света, различные виды щипцов для биопсии, извлечения инородных тел бронхов и другой вспомогательный инструментарий. Бронхоскопия производится в специально оборудованном эндоскопическом кабинете, а при применении катетеризации и биопсии периферических отделов легких — в рентгенобронхологическом кабинете.
Бронхоскопия жестким бронхоскопом обычно выполняется под внутривенным наркозом барбитуратами с миорелаксантами и искусственной вентиляцией легких. У больных с дыхательной недостаточностью, легочным кровотечением, при продолжительных лечебно-диагностических манипуляциях ИВЛ предпочтительно проводить инжекционным или высокочастотным способом. Тубус жесткого бронхоскопа продвигается через голосовую щель в трахею, а затем поочередно — в главные бронхи. Осмотр сегментарных бронхиальных ветвей осуществляется с помощью оптических телескопов.
Бронхофиброскопия, как правило, производится под местной анестезией с введением бронхофиброскопа трансназально или через ротовую полость. Бронхофиброскопия по сравнению с бронхоскопией жестким бронхоскопом является более легко переносимой, увеличивает протяженность бронхиального дерева, доступную осмотру, может быть выполнена практически при любом положении больного, в том числе в палате, расширяет возможности амбулаторной бронхологической диагностики.
Осмотр через бронхоскоп трахеобронхиального дерева, кроме анатомических особенностей, позволяет выявить признаки эндобронхиального и инфильтративного роста опухоли, стенозы трахеи и бронхов, бугорковые образования, характерные для саркоидного и карциноматозного поражения, признаки увеличения внутригрудных лимфоузлов, инородные тела бронхов, бронхолитиаз, симптомы туберкулеза бронхов, рубцовые изменения, признаки кровотечения, трахеобронхоостеопатию, бронхиальные свищи и другие изменения.
При неспецифических заболеваниях легких одно из ведущих мест в эндоскопической диагностике занимают выявление и оценка воспалительных изменений бронхов, которую целесообразно проводить с выделением двух основных видов эндобронхита — катарального и гнойного. Катаральный эндобронхит проявляется различным сочетанием бронхоскопических признаков воспаления бронхов в виде гиперемии, отечности слизистой оболочки, скопления слизистого или слизисто-гнойного секрета. В зависимости от степени воспалительных изменений катаральный эндобронхит подразделяется на умеренно и резко выраженный. Ведущим симптомом гнойного эндобронхита является обильное гнойное содержимое, которое обычно полностью заполняет просветы бронхов. При каждом виде эндобронхита указывается наличие признаков утолщения или истончения слизистой оболочки, а при катаральном эндобронхите отмечаются количество и характер бронхиального содержимого. В зависимости от распространенности воспалительных изменений бронхов различаются ограниченный и диффузный, одно - и двусторонний эндобронхита. Обеспечивая выявление признаков нагноительного процесса в бронхиальном дереве, бронхоскопия обычно не позволяет определить лежащий в его основе патологический процесс в легких, который уточняется на основании рентгенологического и бронхографического исследований.
Бронхоскопия позволяет произвести забор содержимого или промывных вод бронхов для бактериологического, цитологического и иммунологического исследований, выполнить катетеризационную, щеточную, щипцевую и пункционную биопсию бронхов, паренхимы легких и бронхолегочных лимфоузлов, применить диагностический субсегментарный бронхоальвеолярный лаваж. Выбор методики биопсии осуществляется в зависимости от данных эндоскопического исследования и изменений в легких на рентгенограммах. Если при бронхоскопии в субсегментарных или более крупных бронхах обнаруживаются изменения, характерные для эндобронхиального или инфильтративного роста опухоли, применяется прямая биопсия путем скусывания биопсийными щипцами кусочка бронхиальной стенки в месте этих изменений. При рентгенологической картине, характерной для периферического новообразования или диссеминированного процесса в легких и отсутствии эндоскопических симптомов, свидетельствующих о поражении сегментарных и более крупных бронхов, производится катетеризационная, щеточная и щипцевая биопсия периферических отделов легких под рентгенотелевизионным контролем.
Бронхоскопия является эффективным способом лечения нагноительных заболеваний легких, обеспечивая санацию бронхиального дерева путем аспирации гнойного содержимого и эндобронхиального введения лекарственных веществ, позволяет устранить обструкцию бронхов вязким секретом, вызывающую ателектаз, дает возможность извлечь инородное тело бронхов и бронхолит, выполнить лечебную окклюзию бронхов поролоновой губкой при пиопневмотораксе и легочном кровотечении, провести лечебный лаваж бронхиального дерева при муковисцидозе и бронхиальной астме, широко используется в интенсивной терапии больных с заболеваниями легких и в анестезиологическом обеспечении оперативных вмешательств на органах дыхания.
25. Показания к ректороманоскопии
Показаниями к проведению ректороманоскопии являются боли в области заднего прохода, выделения из него крови, слизи или гноя, нарушения стула (запоры, поносы), подозрение на заболевание прямой и сигмовидной кишки. Все большее распространение получает ректоскопия осуществляемая с профилактической целью. В качестве профилактической меры по ранней диагностике злокачественных новообразований прямой кишки, людям после 40 лет рекомендуется проводить ректороманоскопию один раз в год. Ректороманоскопия должна предшествовать рентгенологическому обследованию толстой кишки, так как незначительные изменения в прямой кишке (маленькие опухоли, инфильтративные процессы или проктит) диагностируются только эндоскопически.
Противопоказания. Абсолютных противопоказаний к обследованию практически нет. Относительными противопоказаниями служат сердечная декомпенсация, тяжелое общее состояние, сужение просвета анального клапана и прямой кишки, острые воспалительные процессы в области заднего прохода (острый парапроктит, тромбоз геморроидальных узлов), при которых обследование лучше производить после стихания острых явлений; стенозирующие опухоли анального канала; химические и термические ожоги в острой стадии.
 2015-10-13
2015-10-13 5051
5051