В последнее время стали появляться публикации, что приобретенные мутации в гене киназы 2 Janus (JAK2) V617F, которые часто ассоциируются с миелопролиферативными заболеваниями, способствуют развитию венозных тромбозов. Colaizzo D. et al. [31] ретроспективно анализировали истории болезни 99 пациентов с ТВВ и тромбозами мезентериальных сосудов. Наличие мутации JAK2 V617F определяли по ПЦР, затем проводился рестрикционный ферментный анализ и секвенирование. За 10-летний период наблюдения из 99 больных гетерозиготность по мутации гена JAK2 V617F обнаружилась у 17 человек (17,2%). Ни у одного из них не выявлялись врожденные факторы риска тромбофилий. 7 из 17 больных с мутацией JAK2 V617F (43,8%) и еще 2 человека (2,4%) без мутации JAK2 V617F на момент первого эпизода венозного тромбоза имели диагноз миелопролиферативного заболевания (МПЗ). За период наблюдения, который составил в среднем 41 месяц, еще у 3 пациентов с мутацией JAK2 V617F обнаружились миелопролиферативные процессы: у двух идиопатический миелофиброз, и у одного – истинная полицитемия. Двое из 83 пациентов без мутации JAK2 V617F так же заболели МПЗ. Таким образом, определение мутации JAK2 V617F может внести вклад в понимание генетических основ тромбофилий и венозных тромбозов, а также способствует выявлению лиц с вероятным развитием МПЗ в будущем.
Тромбозы вен внутренних органов и головного мозга являются типичной манифестацией истинной полицитемии или эссенциальной тромбоцитемии. Интересное наблюдение представили Stefano et al. [32]. Они определяли мутацию в гене JAK2 V617F у 139 взрослых больных (старше 18 лет) с или без хронического МПЗ с тромбозами печеночных вен (15 человек), внепеченочных ТВВ и/или мезентериальных вен (79 человек) и церебральных вен (45 человек). Только 19 пациентов полностью соответствовали критериям истинной полицитемии (8 человек) или эссенциальной тромбоцитемии (11 человек) на момент возникновения тромбоза: у 4 больных развился тромбоз печеночных вен, у 11 – ТВВ и/или тромбоз мезентериальных вен, у 4 больных – тромбоз церебральных вен. Мутация в гене JAK2 V617F обнаруживалась у 94,7% больных с хроническим МПЗ, у 21,5% больных с тромбозами абдоминальных сосудов без МПЗ и у 4,8% больных с тромбозами церебральных вен без МПЗ. Среди пациентов без МПЗ и без тромбофилий, но с неспровоцированным тромбозом, 29,4% имели тромбоз вен внутренних органов, 42,8% имели ТВВ – одновременно с присутствием мутации гена JAK2 V617F. Таким образом, даже при отсутствии признаков явного МПЗ значительная часть больных с ТВВ и тромбозами сосудов головного мозга несет мутацию JAK2 V617F и имеет высокий риск повторных тромбозов. Клиническое значение полученных данных требует дальнейших исследований.
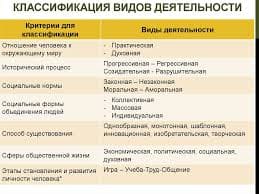
Миелопролиферативные заболевания в генезе ТВВ
Тромбозы при любых злокачественных новообразованиях имеют большое значение в клинической практике, так как встречаются очень часто. У 10-20% больных злокачественными опухолями обязательно развивается венозный тромбоз в течение нескольких лет после установки основного диагноза. Смертность от тромботических осложнений у этой категории больных стоит на 2 месте среди всех причин смерти [33-35].
Тромбоцитоз, гиперлейкоцитоз, повышенный гематокрит – характерные признаки МПЗ, которые вносят вклад в развитие тромбозов венозной системы [36].
Пациенты с первичными МПЗ имеют высокий риск развития ТВВ, вне зависимости от того, проводились им хирургические вмешательства или нет, вероятно, из-за дисфункции тромбоцитов, вызванной повреждениями полипотентных стволовых клеток костного мозга [37]. Синдром гипервязкости, накопление лейкемических клеток в сосудах, повреждение эндотелия и самих клеток крови может быть причиной развития тромбозов при МПЗ [38].
ТВВ довольно часто сопровождает течение МПЗ. Randi et al. [39] обследовали 260 больных с разнообразными МПЗ: 91 пациент – с истинной полицитемией, 86 – эссенциальная тромбоцитемия, 20 – миелофиброз. 63 пациента были со вторичными тромбоцитозами. Наиболее высокая частота тромбозов была в группе истинной полицитемии. Примерно у половины больных с тромбоцитемией и миелофиброзом развился тромбоз. В 17,3% случаев тромбоз поражал сосуды головного мозга, 7,1% - воротную вену и печеночные вены, 5% - тромбозы коронарных артерий (преимущественно при истинной полицитемии) и периферических артерий (при тромбоцитемии). Тромбозы глубоких вен встречались преимущественно у больных со вторичными тромбоцитозами.
В литературе описываются случаи ТВВ, тромбозов селезеночной вены и мезентериальных вен после выполнения спленэктомии при МПЗ, гемолитической анемии, идиопатической тромбоцитопенической пурпуре, врожденном сфероцитозе. Впервые тромбоз мезентериальных сосудов после проведенной спленэктомии описал Delatour et al. в 1895 году [40]. Хотя патогенез этого феномена до сих пор точно не установлен, ясно, что в развитии тромбоза здесь играют роль повышение свертываемости и стаз крови [41]. От момента выполнения операции до развития тромбоза может пройти от 6 дней до 3 лет [42].
Тромбоз при МПЗ обычно не связан с количеством тромбоцитов, но связан с нарушением их структуры и функции. До сих пор нет четких прогностических факторов, основываясь на которых можно было бы точно ожидать тромбоза у пациента.
В исследовании Carrobio et al. [43] описывается лейкоцитоз при эссенциальной тромбоцитемии с или без мутаций JAK2 V617F как независимый фактор риск тромбозов и эмболий. В данной публикации не затронута тема ТВВ, однако она представляется интересной. Проанализированы данные по 439 пациентам с эссенциальной тромбоцитемией, обследованным за 25 лет (1981-2006 г.г.). Мутации в гене JAK2 V617F обнаружились у 63% больных. Пациенты были разделены на 2 группы: группа высокого риска тромбозов (возраст не менее 60 лет и/или эпизод тромбоза в анамнезе), группа низкого риска (моложе 60 лет и/или отсутствие эпизодов тромбозов в анамнезе). Пациенты высокого риска получали циторедуктивную терапию гидроксимочевиной в стандартной дозе с целью снижения количества тромбоцитов до 600 тыс/мкл и менее. Пациенты низкого риска не получали гидроксимочевину, за исключением 10 больных (2%) с гипертромбоцитозом (свыше 1500 тыс/мкл). 47% больных имели показания к антитромбоцитарной терапии (наличие артериального тромбоза в анамнезе, эритромеллалгия, атипичные мозговые и зрительные нарушения) и получали аспирин в дозе 100 мг/сут. Мультивариантный анализ показал, что пациенты с уровнем лейкоцитов выше среднего (более 8,7 тыс/мкл), имеют в 2 раза выше риск тромбозов, чем пациенты с низким числом тромбоцитов. Циторедуктивная терапия снижает риск возникновения тромбозов. Роль количества лейкоцитов в прогнозировании эпизодов тромбозов более очевидна для группы больных низкого риска, не леченных гидроксимочевиной, нежели для группы высокого риска. Такие выводы сделали исследователи.
Интересное наблюдение случая ТВВ при длительно нераспознанном сублейкемическом миелозе приводит Зубарев А.В. и соавт. [44]. Пациент 64 лет, длительно злоупотребляющий алкоголем. В возрасте 56 лет был госпитализирован и прооперирован в связи с кровотечением из варикозно расширенных вен пищевода. На операции было обращено внимание на нормальный внешний вид печени, асцит. Через год диагноз пересмотрен в пользу цирроза печени, несмотря на нормальные показатели белково-синтетической функции печени. В дальнейшем на протяжении 8 лет сохранялся асцит, кровотечения неоднократно рецидивировали. Пациент нерегулярно лечился диуретиками, продолжал употреблять алкогольные напитки. В связи с появлением эпизодов лихорадки, снижением веса госпитализирован в ЦКБ. При обследовании: эритроцитоз (6,4 млн.), отсутствие цитопении при значительной спленомегалии, нормальные размеры печени. Во время ультразвукового исследования: в брюшной полости свободная жидкость, печень не увеличена, с ровными контурами, умеренно неоднородной эхоструктурой и незначительно повышенной эхогенностью. Просвет воротной вены полностью выполнен эхогенными массами. Была выполнена УЗ-ангиография в режиме цветного доплеровского картирования, подтвердившая диагноз ТВВ. По УЗИ – спленомегалия (селезенка 24х10,5 см). С учетом данных анамнеза и не характерной для цирроза клинической картины (тромбоз воротной вены по данным УЗИ, длительно существующая портальная гипертензия с рецидивирующими пищеводными кровотечениями на фоне удовлетворительных показателей белково-синтетической функции печени, а также изменений в клеточном составе крови, не согласующихся с выраженной спленомегалией) была вновь установлена внепеченочная форма портальной гипертензии, причиной которой послужило длительно текущее заболевание крови. Трепанобиопсия подвздошной кости подтвердила наличие миелопролиферации и очагового миелофиброза, а биопсия печени – отсутствие цирроза печени.
Довольно редко встречается ТВВ при гиперэозинофильном синдроме. В доступной литературе обнаружилось только 3 сообщения. Гиперэозинофилия способна вызвать гиперкоагуляцию, поскольку внутрицитоплазматические гранулы эозинофилов содержат 2 особых белка: эозинофильный катионный белок (ЭКБ) и большой основной белок (БОБ) [45]. БОБ способен активировать тромбоциты и провоцировать развитие тромбоза, так как связывает гликозилированный тромбомодулин, ухудшая его местную антикоагулянтную активность на эндотелии путем ингибирования синтеза активированного протеина С [46]. ЭКБ усиливает урокиназа-зависимую активацию плазминогена и реакции с участием фактора XII. Есть сообщения о развитии синдрома Бадда-Киари [47], тромбоза печеночных вен [48] и мозговых синусов при гиперэозинофильном синдроме. Хотя до сих пор недостаточно данных о риске тромботических осложнений при гиперэозинофилии, известно, что в 9% случаев гиперэозинофильного синдрома может развиваться ТЭЛА [49], 5% больных страдают от системных тромбозов и эмболий [50], 13% пациентов в исследовании [51] имели тромбоз глубоких вен голени при гиперэозинофилии.
Однако вернемся к гиперэозинофилии и ТВВ. Kikuchi et al. [52] описали случай острого ТВВ при гиперэозинофилии, приведший к летальному исходу вследствие геморрагического шока и геморрагического инфаркта тощей кишки. На вскрытии выявлена полная тромботическая обструкция основного ствола воротной вены с эозинофильной инфильтрацией стенок вены.
Villar et al. [53] описали случай успешного лечения ТВВ при гиперэозинофилии с системным применением стрептокиназы. 45-летняя женщина была доставлена в отделение интенсивной терапии с диагнозом ТВВ, массивный венозный тромбоз, идиопатическая эозинофилия. За 1 месяц до этого ей была выполнена правосторонняя гемиколэктомия в экстренном порядке по поводу перфорации слепой кишки. Гистологическое исследование тогда выявило некроз слизистой оболочки, отек подслизистой с эозинофильной инфильтрацией. Тщательное обследование на предмет выяснения причины эозинофилии (эозинофилов 25,9% в лейкоформуле) не дало результатов. В костном мозге признаков инфильтрации злокачественными клетками не выявлено, лишь инфильтрация эозинофилами. При поступлении в отделение интенсивной терапии: при физикальном обследовании выявлено увеличение в диаметре правой голени (тромбоз глубоких вен), болезненность в правом подреберье. В ОАК: лейкоцитоз 23,2 тыс/мкл, эозинофилов 18,6%, тромбоцитопения 10,3 тыс/мкл. Гемостазиограмма без отклонений от нормы. Тесты на тромбофилии дали отрицательный результат. Слегка повышены трансаминазы. При доплеровском исследовании: массивный тромбоз с тотальной окклюзией вне- и внутрипеченочных отделов воротной вены, верхней брыжеечной и селезеночной вен, частичная окклюзия нижней полой вены ниже почечных вен, частичная окклюзия правой подвздошной вены, тромбоз бедренной вены. После трансфузии тромбомассы начато введение стрептокиназы (сначала болюсом 250 тыс U, затем 100 тыс U/час) в течение 3 дней. Результаты превзошли ожидания: полное лизирование тромбов воротной, нижней полой, правой подвздошной и проксимальной части бедренной вен, частичная реканализация верхней брыжеечной вены, проходимость глубоких вен правой голени не восстановилась. На высоких дозах кортикостероидов эозинофилия была купирована, а через 6 дней купировалась и тромбоцитопения. Пациентка была выписана с рекомендациями приема поддерживающих доз преднизолона и аценокумарола. На контрольном доплеровском исследовании признаков ретромбоза выявлено не было. Авторы отмечают, что лишь ранняя постановка правильного диагноза ТВВ и раннее начало антикоагулянтной терапии и тромболизиса могут привести к успешным результатам лечения этой группы больных.
Kanno et al. [54] описали случай гиперэозинофилии с системным тромбофлебитом и формированием тромбов в легочных венах и внутрипеченочных отделах воротной вены. 34-летняя японка поступила в хирургическое отделение с подкожным отеком левой голени, через день у нее развилась массивная эозинофилия, и она скоропостижно скончалась при явлениях геморрагического инфаркта головного мозга. На вскрытии обнаружен эндокардит с эозинофильной инфильтрацией, системный тромбофлебит, тромбы в легочных венах и внутрипеченочных отделах воротной вены. Артерии оставались интактными. Больная не страдала бронхиальной астмой. Посмертное серологическое исследование выявило антиаскаридные антитела класса IgE. Таким образом, причина эозинофилии была установлена – аскаридоз. Однако поражение органов очень напоминало таковое при идиопатическом гиперэозинофильном синдроме, к тому же ход развития событий и патофизиология резко отличались от течения эозинофилии при аскаридозе. Системный тромбофлебит без поражения артерий описан в литературе впервые, таким образом, этот случай расширит вероятный спектр сосудистых поражений при гиперэозинофилии. Данная публикация оставляет больше вопросов, чем ответов.
Клиника
ТВВ может проявлять себя в любом возрасте, начиная с 6-недельного до глубокой старости. Не наблюдается разницы по частоте встречаемости между детьми и взрослыми. Клинические проявления могут варьировать от полностью асимптомного течения болезни до острого начала с кровавой рвотой. Кровотечение из варикозно расширенных вен пищевода, прямой кишки – наиболее частые проявления при ТВВ. При наличии спленомегалии и гиперспленизма наблюдается тромбоцитопения, боли в животе, транзиторный или постоянный асцит, отсутствие аппетита, слабость, похудание. Фоновое заболевание часто предопределяет клиническую картину при ТВВ. При циррозе печени и значительной портальной гипертензии наблюдается выраженный асцит, поражение желудка, энцефалопатия. При ТВВ и циррозе печени реже обнаруживается геморроидально измененные узлы прямой кишки, чем при ТВВ с нормальной функцией печени.
ТВВ можно разделить на острый и хронический, исходя из темпов развития обструкции воротной вены. Острый ТВВ начинается внезапно, с резких болей в правом подреберье, особенно при наличии ишемии кишечника вследствие увеличения тромба в просвете воротной вены. В некоторых случаях кровотечение из варикозно расширенных вен начинается неожиданно, особенно если есть цирроз печени. Симптоматика может быть сглажена при достаточном развитии коллатералей, а диагноз ТВВ, таким образом, не выставляется. Пациенты с хроническим ТВВ обычно имеют осложнения, связанные с портальной гипертензией. Ведущей жалобой у них является кровотечение из варикозно расширенных вен. Дети с ТВВ могут отставать в росте и развитии. Механизм такого явления до конца не ясен, однако может играть роль сниженный кровоток по воротной вене и резистентность к гормону роста. Задержка роста может быть преодолена, если своевременно выполняется операция по шунтированию крови в обход затромбированной воротной вены.
Наличие симптома «головы медузы» свидетельствует о надпеченочной или внутрипеченочной портальной гипертензии, поскольку данный симптом обусловлен реканализацией пупочной вены, соединяющейся с левой печеночной ветвью воротной вены. Следует обратить внимание на то, что «голова медузы» не наблюдается при изолированном внепеченочном ТВВ [1-8].
Диагностика
Поскольку ТВВ не имеет специфических признаков, следует использовать визуализирующие методы исследования, направленные на поиск тромботического очага. Такие исследования включают: доплеровское исследование, КТ, МРТ, ангиографию. Цветное доплеровское исследование (ЦДИ) необходимо провести в первую очередь, так как это наиболее дешевый, эффективный и неинвазивный метод. Однако чувствительность и специфичность ЦДИ довольно низки, к тому же различаются у разных больных. Только у пациентов с обширными тромботическими поражениями и полным закрытием просвета сосудов ЦДИ будет иметь высокую чувствительность и специфичность. Пропуск патологии при ЦДИ возможен, но в том случае, если сохраняется остаточный кровоток по воротной вене. В крупном клиническом исследовании, проведенном в г. Бирмингеме (Великобритания), было показано, что чувствительность и специфичность ЦДИ достигают 73% и 99% соответственно. В другой публикации сообщалось, что использование внутривенного контрастирования увеличивает точность ЦДИ. Пример доплеровского исследования при ТВВ приведен на Рисунке 1.
КТ может дать информацию о состоянии стенок сосудов, поражении печени (например, с формированием узлов) и показать протяженность тромбоза. (см. Рисунок 2).
Портография через внутреннюю яремную вену – инвазивный, но очень точный метод диагностики. Он позволяет оценить протяженность тромбоза, его точную локализацию и выраженность тромботического стеноза воротной вены [5, 9, 10]. (см. Рисунок 3).
В части случаев очень полезные данные может дать ангиография (см. Рисунок 4).
Для диагностики ТВВ обычно комбинируют два метода, чтобы избежать недостатков каждого из них.
Рисунок 1. (A) Доплеровская сонограмма показывает компактный тромб в воротной вене (стрелки) без доплеровского сигнала. (В) Тот же больной через 3 месяца. Тромб в воротной вене почти полностью лизировался, хорошо виден ток крови через затромбированный ранее участок (стрелки).

Рисунок 2. КТ с ангиографией портальной системы. Стрелка показывает каверноматозную трансформацию вокруг затромбированной воротной вены и порто-системные коллатерали.
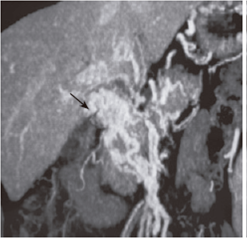
Рисунок 3. Спленопортография показывает каверноматозную трансформацию с извитыми порто-системными коллатералями и выраженные варикозно расширенные вены пищевода и желудка.

Рисунок 4. Тромбоз воротной вены. С помощью цифровых методик выделен кровоток по воротной вене при проведении ангиографии через верхнюю брыжеечную вену. Четко визуализируются коллатерали, но самой воротной вены не видно. Следует отметить, что печень отделена от грудной клетки из-за скопившейся жидкости при асците. У пациента развилась тяжелая печеночная недостаточность, и он умер через 3 суток после проведения ангиографии. На аутопсии выявлен ранний цирроз печени, фульминантный гнойный холангит, множественные абсцессы печени, тромбоз воротной вены, селезеночной и левых желудочных вен. [по материалам www.emedicine.com]

Лечение
Ведение пациентов с ТВВ зависит от начала заболевания (острое/хроническое), клиники, этиологических факторов, приведших к ТВВ, возраста и других составляющих. Осложнения ТВВ – асцит, кровотечение из варикозно расширенных вен – лечатся так же, как и при циррозе печени с портальной гипертензией.
Однако до сих пор остаются спорными некоторые вопросы ведения пациентов. Например, лигирование варикозно расширенных вен пищевода и склеротерапия эффективно контролирует кровотечение из этих вен, однако эндоскопическая склеротерапия сама по себе является фактором риска ТВВ. Но недавние исследования не подтвердили этот факт. Связь между лигированием варикозно расширенных вен пищевода и развитием ТВВ требует дальнейших изучений.
До сих пор обсуждается целесообразность использования сосудосуживающих средств. Теоретически они могут значительно уменьшить внутреннее кровотечение, однако при этом способствуют увеличению размера тромба и усилению ишемии кишечника [23]. В литературе описываются лишь единичные случаи развития ТВВ после использования вазоконстрикторных средств. Таким образом, теоретическое обоснование подобного явления требует системных клинических исследований, и лишь тогда можно будет придти к какому-либо заключению в отношении сосудосуживающих средств.
Спонтанный лизис тромба при ТВВ возможен, однако встречается очень редко. При остром ТВВ рекомендуется антикоагулянтная терапия, которая приводит к полному или частичному восстановлению просвета воротной вены у 70-80% больных [25]. Антикоагулянтная терапия не увеличивает риск кровотечений, зато снижает риск инфаркта кишечника, который является жизнеугрожающим. Частота рецидивов ТВВ варьирует от 6% до 40%, поэтому некоторые авторы рекомендуют проводить антикоагулянтную терапию в течение 6 месяцев. Гепарин и тканевой активатор плазминогена (ТАП) используются большинством клиницистов [21, 24-26].
Тромболизис через транспеченочный доступ при остром ТВВ является хорошим методом, позволяющим избежать побочных эффектов системной антикоагулянтной терапии. Тромболизис может проводиться и системно [55-57], особенно в случаях острого тотального или субтотального окклюзирования воротной вены.
Однако до сих пор не разработано четкого практического руководства по назначению антикоагулянтов у больных с ТВВ. Как выбрать правильный антикоагулянт? Какие дозы следует применять? Когда прекращать антикоагулянтную терапию? Какие противопоказания существуют к применению антикоагулянтов? Для того, чтобы ответить на эти вопросы, необходимы большие рандомизированные исследования.
Другие методы лечения включают чрезпеченочную ангиопластику, тромболизис с последующим трансюгулярным внутрипеченочным порто-системным шунтированием (TIPS), тромбэктомию с локальной инфузией фибринолитика [58]. Если планируется шунтирование больному, то предпочтительнее проводить дистальное спленоренальное шунтирование. Спленэктомии следует избегать, поскольку она сама является этиологическим фактором развития ТВВ [20, 22].
Прогноз
Прогноз при ТВВ полностью определяется этиологией данного заболевания. У взрослых с ТВВ 10-летняя выживаемость составляет, по разным данным, 38-60%. Пациенты погибают в основном от осложнений фоновых заболеваний (цирроза, рака печени, например). Смертность от кровотечений из варикозно расширенных вен у пациентов с ТВВ без цирроза печени не превышает 5%, в то время как при циррозе печени этот показатель равняется 30-70%. У детей с ТВВ прогноз значительно лучше, поскольку случаи циррозов и рака печени у них крайне редки, 10-летняя выживаемость составляет 70% [4].
Заключение
Тромбоз воротной вены в гематологии встречается не так уж редко, как принято считать. К тому же это осложнение фоновой гематологической патологии является серьезным и часто угрожает жизни. Тем не менее, до сих пор не разработаны четкие диагностические алгоритмы и терапевтическая тактика при ТВВ. Необходимы крупные рандомизированнные исследования, которые помогут преодолеть трудности диагностики и лечения, будут способствовать разработке общепринятых стандартов ведения таких пациентов.
Литература
1. Sarin SK, Agarwal SR. Extrahepatic portal vein obstruction. Seminars in Liver Disease. 2002;22:43-58.
2. Manzanet G, Sanjuan F, Orbis P, Lopez R, Moya A, Juan M, et al. Liver transplantation in patients with portal vein thrombosis. Liver Transpl. 2001;7:125-131.
3. Amitrano L, Guardascione MA, Brancaccio V, Margaglione M, Manguso F, Iannaccone L, et al. Risk factors and clinical presentation of portal vein thrombosis in patients with liver cirrhosis. J Hepatol. 2004;40:736-741.
4. Said A, Reichelderfer M, Taylor A. Portal vein obstruction. (on-line) http://www.emedicine.com/med/topic1891.htm
5. Orlando G, De Luca L, Toti L, Zazza S, Angelico M, Casciani CU, et al. Liver transplantation in the presence of portal vein thrombosis: report from a single center. Transplantation Proceedings 2004;8:199-202.
6. Chu G, Farrell GC. Portal vein thrombosis associated with prolonged ingestion of oral contraceptive steroids. J Gastroenterol Hepatol. 1993;8:390-393.
7. Valla DC, Condat B. Portal vein thrombosis in adults: pathophysiology, pathogenesis and management. J Hepatol 2000;32:865-871.
8. Janssen HL. Changing perspectives in portal vein thrombosis. Scand J Gastroenterol Suppl 2000;69-73.
9. Sobhonslidsuk A, Reddy KR. Portal vein thrombosis: A concise review. Am J Gastroenterol 2002;97:535-541.
10. Yerdel MA, Gunson B, Mirza D, et al. Portal vein thrombosis in adults undergoing liver transplantation: risk factors, screening, management and outcome. Transplantation 2000;69:1873-1881.
11. Jiang X, Liu YL. Clinical analysis of portal vein thrombosis in patients with liver cirrhosis. Chin J Digestion 2004;24:329-331.
12. Henderson JM, Gilmore GT, Mackay GJ, et al. Hemodynamics during liver transplantation: the interaction between cardiac output and portal venous and hepatic arterial flows. Hepatology 1992;16:715-718.
13. Ohnishi K, Okuda K, Ohtsuki T, et al. Formation of hilar collaterals of or cavernous transformation after portal vein obstruction by hepatocellular carcinoma: Observations in ten patients. Gastroenterology 1984;87:1150-1153.
14. Schwartz DS, Gettner PA, Konstantino MM, et al. Umbilical vein catheterization and the risk of portal vein thrombosis. J Pediatrics 1997;131:760-762.
15. Okuda K, Ohnishi K, Kimura K, et al. Incidence of portal vein thrombosis in liver cirrhosis. An angiographic study in 708 patients. Gastroenterology 1985;89:279-286.
16. Bick RL. Coagulation abnormalities in malignancy. Semin Thromb Hemost 1992;18:353-372.
17. Rosendaal FR. Venous thrombosis: a multicausal disease. Lancet 1999;353:1167-1173.
18. Bilodeau M, Aubry MC, Houle R, et al. Evaluation of hepatocyte injury followimg partial ligation of the portal vein. J Hepatol 1999;30:29-37.
18*.Bertina RM, Koeleman BP, Koster T, Rosendaal FR, Dirven RJ, de Ronde H, van der Velden PA, Reitsma PH. Mutation in blood coagulation factor V associated with resistance to activated protein C. Nature 1994; 369: 64-67
19. Perlemuter G, Bejanin H, Fritsch J, et al. Biliary obstruction caused by portal cavernoma: a study of 8 cases. J Hepatol 1996;25:58-63.
19*.Dahlback B, Carlsson M, Svensson PJ. Familial thrombophilia due to a previously unrecognized mechanism characterized by poor anticoagulant response to activated protein C: prediction of a cofactor to activated protein C. Proc Natl Acad Sci USA 1993; 90: 1004-1008
20. Uflacker R. Applications of percutaneous mechanical thrombectomy in transjugular intrahepatic portosystemic shunt and portal vein thrombosis. Tech Vasc Interv Radiol 2003;6:59-69.
20*.Lucotte G, Mercier G. Population genetics of factor V Leiden in Europe. Blood Cells Mol Dis 2001; 27: 362-367
21. Schafer C, Zundler J, Bode JC. Thrombolytic therapy in patients with portal vein thrombosis: case report and review of the literature. Eur J Gastroenterol Hepatol 2000;12:1141-1145.
21*.Poort SR, Rosendaal FR, Reitsma PH, Bertina RM. A common genetic variation in the 3’-untranslated region of the prothrombin gene is associated with elevated plasma prothrombin levels and an increase in venous thrombosis. Blood 1996;88: 3698-3703
22. Brink JS, Brown AK, Palmer BA, et al. Portal vein thrombosis after laparoscopy-assisted splenectomy and cholecystectomy. J Pediatr Surg 2003;38:644-647.
22*.Franco RF, Reitsma PH. Genetic risk factors of venous thrombosis. Hum Genet 2001; 109: 369-384
23. Brearly S, Hawker PC, Dykes PW, et al. A letal complication of peripheral vein vasopressin infusion. Hepatogastroenterol 1985;32:224-225.
23*.Rosendaal FR, Doggen CJ, Zivelin A, Arruda VR, Aiach M, Siscovick DS, Hillarp A, Watzke HH, Bernardi F, Cumming AM, Preston FE, Reitsma PH. Geographic distribution of the 20210 G to A prothrombin variant. Thromb Haemos 1998; 79: 706-708
24. Janssen HL, van Buuren HR, Leebeek FW, et al. Portal vein thrombosis: causes and treatment. Ned Tijdschr Geneeskd. 1999;143:2037-2041.
24*.De Stefano V, Finazzi G, Mannucci PM. Inherited thrombophilia: pathogenesis, clinical syndromes, and management. Blood 1996; 87: 3531-3544
25. Joh JH, Kim DI. Mesenteric and portal vein thrombosis: treated with early initiation of anticoagulation. Eur J Vasc Endovasc Surg 2005;29:204-208.
25*.Makris M, Rosendaal FR, Preston FE. Familial thrombophilia: genetic risk factors and management. J Intern Med Suppl 1997;740: 9-15
26. Webster GJ, Burroughs AK, Riordan SM. Review article: portal vein thrombosis – new insights into aetiology and management. Aliment Pharmacol Ther 2005;21:1-9.
26*.Kottke-Marchant K, Comp P. Laboratory issues in diagnosing abnormalities of protein C, thrombomodulin, and endothelial cell protein C receptor. Arch Pathol Lab Med 2002; 126:1337-1348
27. Colman RW, Hirsh J, Marder VJ, Clowes AW, George JN. Hemostasis and Thrombosis. 4th Edition, Lippincott, Williams & Wilkins, 2001: 1497-1516
28. Colman RW, Hirsh J, Marder VJ, Clowes AW, George JN. Hemostasis and Thrombosis. 4th Edition, Lippincott, Williams & Wilkins, 2001: 321-335
29. Crowther MA, Kelton JG. Congenital thrombophilic states associated with venous thrombosis: a qualitative overview and proposed classifi cation system. Ann Intern Med 2003; 138:128-134
30. Goodnight S.H., Feinstein D.I. Update in Hematology. Ann Intern Med 1998;128:545—51.
31. Colaizzo D, Amitrano L; Tiscia GL. The JAK2 V617F mutation frequently occurs in patients with portal and mesenteric venous thrombosis. J Thromb Haemost. 2007; 5(1):55-61.
32. DE Stefano V; Fiorini A; Rossi E. Incidence of the JAK2 V617F mutation among patients with splanchnic or cerebral venous thrombosis and without overt chronic myeloproliferative disorders. J Thromb Haemost. 2007; 5(4):708-14.
33. Green KB, Silverstein RL. Hypercoagulability in cancer. Hematol Oncol Clin North Am 1996; 10: 499-530
34. Donati MB. Cancer and thrombosis. Haemostasis 1994; 24:128-131
35. Harrington KJ, Bateman AR, Syrigos KN, Rintoul R, Bhidayasiri R, McCormack M, Thomas H. Cancer-related thromboembolic disease in patients with solid tumours: a retrospective analysis. Ann Oncol 1997; 8: 669-673
36. Matei D, Brenner B, Marder VJ. Acquired thrombophilic syndromes. Blood Rev 2001; 15: 31-48
37. H. M.l Lederman; E. Fieldston. Splenic and portal vein thrombosis following laparoscopic splenectomy in a pediatric patient with chronic myeloid leukemia. Sao Paulo Med. J. vol.124 no.5 Sгo Paulo 2006.
38. Ali Tuzun İNCE et al. Rapid resolution of portal vein thrombosis and noncirrhotic portal hypertension following cyto-reductive therapy in a patient with chronic myeloid leukemia. Turk J Gastroenterol 2003; 14 (2): 141-144
39. Randi ML et al. Prevalence of specific thrombotic accidents in patients with thrombocytosis. Haematologia (Budap). 1993;25(3):149-52.
40. Delatour HB. Thrombosis of mesenteric veins as a cause of death after splenectomy. Ann Surg 1895;21:24.
41. Rattner DW, Ellman L, Warshaw AL. Portal vein thrombosis after elective splenectomy. An underappreciated, potentially lethal syndrome. Arch Surg 1993;128:565–569.
42. Broe PJ, Conley CL, Cameron JL. Thrombosis of the portal vein following splenectomy for myeloid metaplasia. Surg Gynecol Obstet 1981;152:488–492.
43. Сarrobio A. et al. Leukocytosis is a risk factor for thrombosis in essential thrombocythemia: interaction with treatment, standard risk factors, and Jak2 mutation status. Blood. 2007;109:2310-2313.
44. А.В. Зубарев, И.О. Иваников, О.Ю. Шипов, В.Е. Сюткин. Сублейкемический миелоз, осложненный тромбозом воротной вены: возможности ультразвуковой ангиографии (клиническое наблюдение). Медицинская визуализация, июль-сентябрь 2000, стр. 21-22.
45. Mukai HY, Ninomiya H, Mitsuhashi S et al: Thromboembolism in a patient with transient eosinophilia. Ann Hematol, 1996; 72: 93–95
46. Slungaard A, Vercelloti GM, Tran T et al: Eosinophil cationic granule proteins impair thrombomodulin function. A potential mechanism for thromboembolism in hypereosinophilic heart disease. J Clin Invest, 1993; 91: 1721
47. Vargas CA, Maldonado O, Botero RC et al: Budd-Chiari syndrome associated with the hypereosinophilic syndrome. AJG, 1993; 88: 1802–3
48. Walker M: Idiopathic hypereosinophilia associated with hepatic vein thrombosis. Arch Intern Med, 1987; 147: 2220–21
49. Chusid MJ, Dale DC, West BC, Wolff SM: The hypereosinophilic syndrome:analysis of fourteen cases with review of the literature. Medicine (Baltimore), 1975; 54: 1–27
50. Parrillo JE, Borer JS, Henry WL et al: The cardiovascular manifestations of the hypereosinophilic syndrome. Am J Med, 1979; 67: 572–82
51. Spry CJ, Davies J, Tai PC et al: Clinical features of fi fteen patients with the hypereosinophilic syndrome. Q J Med, 1983; 52: 1–22
52. Kikuchi K, Minami K, Miyakawa H, Ishibashi M: Portal vein thrombosis in hypereosinophilic syndrome. AJG, 2002; 97: 1274–75
53. Jesus Monterrubio Villar, Alberto Cordoba Lopez, Anselmo J. Macayo Sanchez. Idiopathic eosinophilia associated with portal vein and massive thrombosis: successful thrombolysis with streptokinase. Med Sci Monit, 2006; 12(6): CS53-56
54. Hiroyuki Kanno, Naohisa Ouchi, Masatoshi Sato, Tsukasa Wada, Takashi Sawai. Hypereosinophilia with systemic thrombophlebitis. J Hum Path, Volume 36, Issue 5, Pages 585-589 (May 2005)
55. Guckelberger O, Bechstein WO, Langrehr JM et al: Successful recanalization of late portal vein thrombosis after liver transplantation using systemic low-dose recombinant tissue plasminogen activator. Transpl Int, 1999; 12: 273–77
56. Suzuki S, Nakamura S, Baba S et al: Portal vein thrombosis after splenectomy successfully treated by an enormous dosage of fi brinolytic agent in a short period: report of two cases. Surg Today, 1992; 22: 464–69
57. Schafer C, Zundler J, Bode JC: Thrombolytic therapy in patients with portal vein thrombosis: case report and review of the literature. Eur J Gastroenterol Hepatol, 2000; 12: 1141–45
58. Demertzis S, Ringe B, Gulba D et al: Treatment of portal vein thrombosis by thrombectomy and regional thrombolysis. Surgery, 1994; 115:389–93
 2020-01-14
2020-01-14 228
228