В основе пассивной иммунизации лежит введение пациенту чужеродных антител, взятых у привитых людей или животных. Действие такой вакцины начинается через несколько часов и заканчивается через четыре недели, так как чужеродные антитела, попав в организм человека, расщепляются. Пассивная иммунизация применяется обычно в тех случаях, когда человек уже заразился определенной болезнью или вероятность заражения очень велика. Классический пример применения пассивной иммунизации - вакцинация против бешенства.
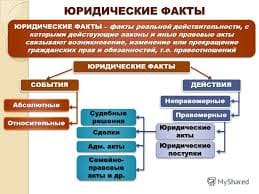
Национальный календарь профилактических прививок — документ, утверждаемый Приказом Минздравсоцразвития РФ и определяющий сроки и типы вакцинаций проводимых бесплатно и в массовом порядке в соответствии с программой ОМС.
Действующая редакция Национального календаря профилактических прививок принята Приказом № 125н Министерства здравоохранения Российской Федерации от 21 марта 2014 г. [1] и включает следующие прививки:
| Возраст | Наименование прививки | Вакцина |
| Новорождённые (в первые 24 часа жизни) | Первая вакцинация против вирусного гепатита B | |
| Новорождённые (3—7 дней) | Вакцинация против туберкулёза | БЦЖ-М |
| 1 месяц | Вторая вакцинация против вирусного гепатита В | |
| 2 месяц | Третья вакцинация против вирусного гепатита В Первая вакцинация против пневмококковой инфекции | |
| 3 месяц | Первая вакцинация против дифтерии, коклюша, столбняка Первая вакцинация против гемофильной инфекции Первая вакцинация против полиомиелита | АКДС |
| 4,5 месяца | Вторая вакцинация против дифтерии, коклюша, столбняка Вторая вакцинация против гемофильной инфекции Вторая вакцинация против полиомиелита Вторая вакцинация против пневмококковой инфекции | АКДС |
| 6 месяцев | Третья вакцинация против дифтерии, коклюша, столбняка Третья вакцинация против гемофильной инфекции Третья вакцинация против полиомиелита Четвертая вакцинация против вирусного гепатита B | АКДС |
| 12 месяцев | Вакцинация против кори, краснухи, эпидемического паротита Четвёртая вакцинация против вирусного гепатита В | |
| 18 месяцев | Первая ревакцинация против дифтерии, коклюша, столбняка, полиомиелита Ревакцинация против гемофильной инфекции | АКДС |
| 20 месяцев | Вторая ревакцинация против полиомиелита | |
| 6 лет | Ревакцинация против кори, краснухи, эпидемического паротита | |
| 7 лет | Ревакцинация против туберкулёза Вторая ревакцинация против дифтерии, столбняка | БЦЖ АДС |
| 13 лет | Вакцинация против краснухи (девочки) Вакцинация против вирусного гепатита В (ранее не привитые) | |
| 14 лет | Третья ревакцинация против дифтерии, столбняка Третья ревакцинация против полиомиелита | АДС БЦЖ |
| Взрослые | Ревакцинация против дифтерии, столбняка — каждые 10 лет от момента последней ревакцинации | АДС |
| Дополнительная иммунизация населения против гепатита В, краснухи, полиомиелита инактивированной вакциной и гриппа | ||
| Возраст | Наименование прививки | Вакцина |
| Дети от 1 до 18 лет, взрослые от 18 до 55 лет, не привитые ранее | Вакцинация против вирусного гепатита В | |
| Дети от 1 до 18 лет, не болевшие, не привитые, привитые однократно против краснухи; девушки от 18 до 25 лет, не болевшие, не привитые ранее | Иммунизация против краснухи | |
| Дети раннего возраста с клиническими признаками иммунодефицитного состояния (частые гнойничковые заболевания); ВИЧ-инфицированные или рожденные от ВИЧ-инфицированных матерей; с установленным диагнозом онкогематологических заболеваний и/или длительно получающие иммуносупрессивную терапию; дети, находящиеся на 2 этапе выхаживания и достигшие 3-месячного возраста; воспитанники домов ребенка (вне зависимости от состояния здоровья); дети из семей, где имеются больные с иммунодефицитными заболеваниями | Вакцинация против полиомиелита инактивированной вакциной | |
| Дети с 6-месячного возраста, дети, посещающие дошкольные учреждения, учащиеся 1—11 классов, студенты высших и средних специальных учебных заведений, медицинские работники, работники образовательных учреждений, взрослые старше 60 лет Противопоказания к проведению вакцинации: | Вакцинация против гриппа |
1. Не следует делать вакцинацию заболевшему, даже при малейшем недомогании.
2. Анализ выявил значительное снижение гемоглобина в общем анализе крови. Если он ниже 100 г/л, то делать прививки не рекомендуется.
3. Остаточные явления после ОРВИ — например, кашель. В этом случае прививка не назначается еще в течение 7-10 дней. Врач должен убедиться, что кашель полностью прошел, все анализы в норме, и лишь после этого дать разрешение на проведение плановой вакцинации.
4. Часто болеющим с ослабленным иммунитетом необходимо делать прививки щадящими вакцинами, прописанными иммунологом
5. Не назначают прививки, если когда-то спустя 6 часов после прививки возникло коллаптоидное состояние (вялость, адинамия).
6. Первичный иммунодефицит также является поводом для медотвода.
7. Злокачественные новообразования.
8. Заболевания со стороны нервной системы, например при эпилепсии в активной фазе.
9. Судороги в анамнезе (при АКДС).
10. Повышенная чувствительность к дрожжам (при вакцинации против гепатита В).
Реакции на вакцинацию.
Любые реакции после введения вакцины у ребенка не являются желанными и неопасными. Если организм отреагировал на вакцину, то иммунная система сформировала защиту, а это основное назначение прививок. В некоторых случаях прививка призвана защитить не только привитого малыша, но и его детей, например, от краснухи.
По своему характеру все реакции организма ребенка на введенный препарат условно подразделяют на две группы:
· Поствакционные — нормальная реакция здорового иммунитета на вводимые составы.
· Осложнения — различные непредвиденные реакции организма.
Осложнения после прививки проявляются в процентном соотношение не реже, чем после приема любого другого медицинского препарата. А осложнения после перенесенных заболеваний в разы хуже, чем после иммуновакцинации. По данным статистике Министерства здравоохранения осложнения после введенного препарата при вакцинации появляются в 1 из 15 000 случае. А если препарат правильно хранился, ребенка перед процедурой тщательно обследовали и укол поставлен в нужное время, то это соотношение возрастет на 50–60%.
Поэтому не стоит бояться реакций, лучше в них разобраться и принять вовремя профилактические и вспомогательные методы. Подготовленный кроха проще перенесет препарат и иммунитет у него сформируется лучше.
После прививки развиваются нормальные реакции, которые подразделяют на общие и местные. Местные происходят непосредственно в месте введения препарата. Вакцинация против различных заболеваний вызывает местные реакции, которые отличаются:
· Коклюш, дифтерия, столбняк — болезненный инфильтрат на коже, с покраснением.
· Корь, Краснуха, Паротит — покраснение с отечность.
· Проба Манту — уплотнение с отечностью и покраснением вокруг инфильтрата.
· Капельки полиомиелит — конъюнктивит, отек слизистой носоглотки.
Местная реакция проявляется и не вызывает больших беспокойств у специалистов. Проходят симптомы сами собой через 3–4 суток и дополнительно их лечить не нужно. Но если отечность и зуд тканей беспокоят малыша, то можно смазать кожу антигистаминными мазями и дать противоаллергенный препарат.
К общим реакциям относят:
· аллергическую реакцию (покраснения, зуд кожи на любом участке тела);
· незначительное повышение температуры (до 38 градусов, легко сбивается жаропонижающими препаратами и проходит через 2–3 дня);
· в некоторых случаях небольшое недомогание (ребенок испытывает слабость, плохо кушает и большее время спит).
Самые большие реакции вызывает прививка БЦЖ, которую ребенок с пониженным иммунитетом переносит плохо. Сами по себе местные реакции не опасны для малыша с высоким иммунитетом, но если кроха болен в скрытой форме, то местные реакции перейдут в обостренные — осложнения.
Самые опасные реакции после вакцинации — это осложнения. Организм ребенка плохо переносит введенный препарат и у ребенка проявляются симптомы:
· Со стороны психики крохи: раздражительность, плаксивость, повышенная утомляемость.
· Со стороны желудка: разжижение стула, тошнота, рвота, боли.
· Гипертермия, температура поднимается выше 38,5 и держится несколько суток.
· Аллергическая реакция: кожные высыпания, отек носоглотки, лица.
Любая из побочных реакций опасна для малыша. Поэтому при проявлении первых признаков, лучше поставить в известность специалистов. Среди самых опасных симптомов выделяется аллергическая реакция в острой форме. Проявится может, как на первые сутки, так и в течение нескольких дней после введения медикамента. Основная причина бурной аллергической реакции — состав препарата. Почти все вакцины, применяемые в России, изготавливаются на основе куриного белка. У аллергичных детей реакция может вызвать анафилактический шок или отек Квинке. Специалисты тщательно следят за детьми со склонностью к аллергии и в некоторых случаях используются менее агрессивные аналоги препаратов.
Перед прививками АКДС и БЦЖ нужно подготовить организм ребенка. За три дня до укола ребенку начинают давать антигистаминные препараты. Их прием отменяют через 3–4 дня после иммуновакцинации.
Даже если аллергии у ребенка после первой прививки не наблюдалась, мамам не стоит расслабляться. После процедуры не стоит уходить из поликлиники сразу. Погуляйте с малышом 30–40 минут по территории двора больницы. Если проявится сильная аллергическая реакция, то врачи смогут вовремя оказать первую помощь.
Высокая температура опасна для детей раннего возраста. Если температура более 3 часов выше 38,5 градусов, то повышается вероятность развития фебрильных судорог. Подвержены судорогам дети любого возраста, но с большей вероятностью приступы проявляются у ребенка до 2 лет. Родители должны контролировать гипертермию и не допускать ее повышение выше 38,5.
При прививке БЦЖ повышение температуры до 38 градусов первые три дня до вакцинации считается нормой. Симптомы пропадут сами собой через 3–4 дня.
Можно облегчить состояние ребенка с помощью жаропонижающих препаратов: фералгон, нурофен, ибуклин, парацетамол. Не рекомендуем сбивать температуру после прививки аспирином и анальгином. Препараты влияют на работу сердечно-сосудистой системы и вы только навредите малышу.
Высокая температура, которая держится несколько часов, может вызывать у ребенка тошноту, головную боль и общее недомогание. Если симптомы усугубляются местной реакцией в виде гнойника или шишки, которая пульсирует, то необходимо без промедления обратиться в скорую помощь.
Любые реакции, ожидаемые или осложнения, лучше чем последствия после перенесенного заболевания. Предотвратить неприятные симптомы после прививки можно, а исправить искалеченный организм ребенка будет сложно. Поэтому рекомендуем проводить иммуновакцинацию, но перед каждой процедурой организм ребенка необходимо подготовить.
Лекция № 47.
Тема:Туберкулез у детей. Определение туберкулеза. Особенности эпидпроцесса у детей. Клинические формы в детском возрасте. Основные клинические проявления. Проблемы пациента. Принципы лечения. Профилактика. Сроки прививок. Реакция Манту. Значение ранней диагностики. Прочтение результатов пробы Манту.
Туберкулез у детей – инфекционное заболевание, протекающее с образованием специфических воспалительных очагов (туберкулезных гранулем) в различных органах. Туберкулез относится к группе социально опасных заболеваний, поскольку в последние десятилетия отмечается неуклонный рост заболеваемости не только среди взрослых, но также среди детей и подростков. Заболеваемость детей туберкулезом в целом по России в последние годы составила 16-19 случаев на 100 тыс. человек, а инфицированность детей в возрасте до 14 лет микобактериями туберкулеза – от 15 до 60%, что отражает общую неблагоприятную эпидемическую ситуацию и наличие большого «резервуара» тубинфекции. Первостепенную задачу педиатрии и фтизиатрии на настоящем этапе представляют профилактика и раннее выявление туберкулеза у детей.
 2020-04-07
2020-04-07 128
128