Вопросы:
1. Сформулируйте диагноз.
2. Обоснуйте диагноз.
3. Эпидемиологические особенности данной инфекции.
4. Патогенез данной формы заболевания.
5. Причины появления геморрагической сыпи у больной.
6. Оцените изменения лабораторных показателей.
7. План дальнейшего обследования.
8. Дифференциальный диагноз.
9. Лечение больной.
10. Какие этиотропные препараты можно использовать для лечения других форм инфекции?
Задача № 76
Больная М., 60 лет, пенсионерка, госпитализирована на 2-й день в больницу с жалобами на лихорадку до 37,5 С, слабость, сниженный аппетит, тошноту, 2-кратную рвоту, боли в животе, метеоризм, жидкий «брызжущий» стул, водянистого характера, до 10 раз в сут., без патологических примесей, жажду.
Из анамнеза: 3 дня назад 5-летнюю внучку увезли в инфекционную больницу с похожими симптомами, правила личной гигиены соблюдает, некипяченую воду не употребляет, питается дома. Сопутствующая патология – хронический гипоацидный гастрит.
Объективно: состояние средней степени тяжести. Кожа физиологической окраски, сыпи нет. Слизистая ротоглотки не гиперемирована, миндалины не увеличены, чистые. Язык суховат, обложен белым налетом. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 16 в мин. Тоны сердца приглушены, ритмичные; шумов нет. Пульс = ЧСС = 85 ударов в мин. АД 110/70 мм Hg. Живот мягкий, болезненный в эпигастрии и вокруг пупка, урчит. Печень и селезенка не увеличены. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Стул жидкий, обильный, водянистый, без патологических примесей. Диурез снижен. Масса тела больной 75 кг.
ОАК: Hb 125 г/л, эр. - 4,0х1012/л, ЦП 0,9, тром. - 220х109/л, лей. - 10,0х109/л, пал. - 8%, сег. - 75%, эоз. - 3%, лим. - 7%, мон. - 5%, СОЭ - 21 мм/ч, гематокрит 53%.
Бактериологическое исследование кала: высев E. coli серогруппы О55 в титре 5х108.
Эшерихиоз энтеротоксиген
Вопросы:
1. Клинический диагноз
2. Обоснование диагноза.
3. Какая степень дегидратации имеет место в данном случае? Обоснуйте.
4. Назначьте план обследования больной. Ожидаемые результаты.
5. Эпидемиологические особенности заболевания.
6. Дифференциальный диагноз.
7. Лечение больной.
8. Для чего в состав препаратов для оральной регидратации входит глюкоза?
9. Правила выписки.
10. Диспансеризация.
Задача № 77
Больной П., 28 лет, к вечеру 20.09. почувствовал слабость, быструю утомляемость. В ночь на 21.09. появилась тошнота, рвота, чувство "распирания" в эпигастральной области. Утром появились "туман", "сетка" перед глазами (не мог определить время на наручных часах), наросла слабость.
При объективном обследовании: состояние средней степени тяжести, температура тела 36,8°С. Двусторонний птоз. Зрачки широкие, реакция зрачков на свет вялая, аккомодация и конвергенция нарушены. Голос с носовым оттенком, рвотный рефлекс снижен. Выраженная сухость слизистых ротовой полости. Живот умеренно вздут. Перистальтика прослушивается. Пульс 86 ударов в минуту. АД 150/85 мм рт. ст. Со стороны сердца и лёгких патологических изменений не выявлено. Стула не было.
Общий анализ крови: гемоглобин 132 г/л, эритроциты 3,8×1012, лейкоциты 8,7×109, палочкоядерные 5%, сегментоядерные 61%, эозинофилы 1%, лимфоциты 30%, моноциты 3%, СОЭ 9 мм/ч.
Общий анализ мочи: удельный вес 1017, белок – нет, глюкоза – нет, эпителий плоский – единич. в п. зр., лейкоциты 1-2 в п. зр., эритроциты – нет.
Ботулизм
Вопросы:
1. Сформулируйте предварительный диагноз.
2. Обоснуйте диагноз.
3. Какие данные эпиданамнеза необходимо уточнить у больного?
4. Возбудитель заболевания, его характеристика.
5. Фактор патогенности возбудителя, его свойства.
6. Механизм нарушения аккомодации у больного.
7. Почему у пациента выражена сухость слизистых ротовой полости?
8. Интерпретируйте результаты лабораторных исследований.
9. Специфическая диагностика заболевания.
10. Лечение больного.
Задача № 78
Больной И., 46 лет. Поступил в инфекционную больницу с жалобами на тошноту, дискомфорт в животе, расстройство стула (запоры, сменяющиеся поносами).
Эпиданамнез: контакт с инфекционными больными отрицает. Проживает в сельской местности. Содержит домашний скот (свиньи). Иногда употребляет в пищу недостаточно прожаренное мясо.
Объективно: состояние удовлетворительное. Кожные покровы физиологической окраски. Язык обложен беловатым налётом, влажный. В легких везикулярное дыхание, хрипов нет. ЧД - 16 в минуту. Тоны сердца ясные, ритмичные. Пульс 74 уд/мин, удовлетворительного наполнения. АД-120/80 мм.рт.ст. Живот мягкий, чувствительный в эпигастральной области. Симптомов раздражения брюшины нет. Печень не выступает из-под края реберной дуги. Селезенка не увеличена. Диурез адекватный. Стул физиологической консистенции, без примесей.
В общем анализе крови: Эр - 4,1*1012/л, Лейк. - 7,2*109/л, ПЯ - 4%, СЯ - 64%, эоз - 6%, лимф - 22%, мон - 4%, СОЭ - 10 мм/ч.
Тениоз
Вопросы:
1. О каком заболевании можно думать?
2. Обоснование диагноза.
3. Дифференциальный диагноз.
4. Оцените результаты общего анализа крови.
5. План обследования.
6. Лечение пациента.
7. Охарактеризуйте возбудителя данного заболевания.
8. Расскажите об эпидемиологии.
9. Какие осложнения возможны при данной нозологии?
10. Профилактика.
Задача № 79
Больной А., 60 лет, заболел остро с появления озноба, головной боли, слабости, повышения температуры тела до 39,5°С, болей в мышцах и суставах, першения в горле. Самостоятельно принимал парацетамол без эффекта. На 2 день болезни температура тела 39,4°С, появилась тошнота, рвота 2 раза в день, боли в эпигастральной и околопупочной области схваткообразного характера, жидкий стул до 5 раз в сутки с примесью слизи, жжение в области ладоней и стоп. На 3 день болезни больной заметил пожелтение склер, появление высыпаний на кистях рук, груди, нижних конечностях, стопах.
Из анамнеза жизни: страдает хроническим колитом, СД 2 типа. Травм, операций, гемотрансфузий не было. Аллергологический анамнез спокоен.
Эпиданамнез: контакты с инфекционными больными отрицает, некипячёную воду не пьёт, за 3 дня до заболевания употреблял мясные и молочные продукты, купленные на рынке, хранившиеся несколько дней в холодильнике, из города не выезжал.
При осмотре: состояние средней степени тяжести, вялый, сознание ясное. Кожные покровы с бледно-жёлтые, склеры иктеричны, инъецированы, на коже кистей рук, груди, нижних конечностей, стопах мелкопятнистая сыпь, сгущающаяся на сгибательных поверхностях конечностей. Слизистые оболочки ротоглотки гиперемированы. Менингеальные симптомы отрицательные. Дыхание везикулярное, хрипов нет, ЧДД 17 в минуту. Тоны сердца ритмичные, приглушены, ЧСС 95 ударов в минуту, АД 110/70 мм рт. ст. Язык обложен белым налётом. Живот мягкий, умеренно болезненный в эпигастральной, илеоцекальной и околопупочной областях. Симптом Щёткина-Блюмберга отрицательный. Положительный симптом Падалки. Печень на 3 см ниже края реберной дуги. Селезёнка увеличена. Симптом поколачивания отрицательный с обеих сторон. Диурез в норме. Стул до 5 раз в сутки.
В ОАК: эритроциты 4,0×1012/л, гемоглобин 120 г/л, тромбоциты 210×109/л, лейкоциты 11,7×109/л, базофилы 1%, моноциты 6%, эозинофилы 10%, лимфоциты 20%, палочкоядерные 10%, сегментоядерные 43%, СОЭ 30 мм/ч.
Иерсиниоз
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте его.
2. Возбудитель заболевания. Его особенности.
3. Как определяется симптом Падалки? Чем он обусловлен?
4. С какими заболеваниями необходимо провести дифференциальную диагностику?
5. Оцените общий анализ крови. План дальнейшего обследования.
6. Как осуществляется специфическая диагностика заболевания?
7. Назначьте лечение.
8. Чем обусловлены возможные обострения и рецидивы заболевания?
9. Возможно ли длительное бессимптомное выделение возбудителя?
10. Критерии выписки, диспансерное наблюдение.
Задача № 80
Больная Е., 25 лет, заболела остро, 28.02 появился озноб, головная боль, ломота в теле, температура 38,6°С. На следующий день появилось першение в горле, умеренные боли при глотании. Лечилась самостоятельно: обильное питье, жаропонижающие препараты, полоскание горла. Самочувствие не улучшалось, появились боли в животе, однократно был жидкий стул без патологических примесей. На 4 день болезни появилась обильная сыпь на руках, животе, ягодицах, покраснение кистей и стоп. «Скорой помощью» доставлена в инфекционную больницу.
Из эпид. анамнеза удалось выяснить, что больная с инфекционными больными не контактировала, питается дома, часто делает салат из свежей капусты.
Объективно: состояние средней степени тяжести. Температура 38,5°С. Кожа сухая, горячая, лицо одутловатое. Отмечается гиперемия конъюнктив, инъекция сосудов склер. Слизистая ротоглотки гиперемирована. Язык влажный, яркий. На руках, животе, ягодицах мелкая пятнисто-папулезная сыпь, гиперемия кистей и стоп. Менингеальных знаков нет. Дыхание в легких везикулярное, хрипов не выслушивается. Тоны сердца ясные, ритмичные, шумов нет. ЧСС 84 в 1 мин., АД 110/80 мм рт. ст. Живот мягкий, умеренно болезненный в илеоцекальной области. Печень на 1,5 см выступает из-под реберной дуги, при пальпации плотновато-эластичной консистенции, незначительно болезненная.
В общем анализе крови: Er-3,7* 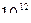 /л, Hb-124 г/л, ЦП-0,85, Leu-13,1*10
/л, Hb-124 г/л, ЦП-0,85, Leu-13,1*10 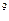 /л, п/я-12%, с/я-52%, м-1%, л-28%, э-7%, СОЭ-23 мм/ч. Общий анализ мочи: темно-желтого цвета, мутная, отн. плотность – 1015, белок – 0,056 г/л, глюкоза (-), лей – 2-3 в п/зр.
/л, п/я-12%, с/я-52%, м-1%, л-28%, э-7%, СОЭ-23 мм/ч. Общий анализ мочи: темно-желтого цвета, мутная, отн. плотность – 1015, белок – 0,056 г/л, глюкоза (-), лей – 2-3 в п/зр.
 2020-08-05
2020-08-05 254
254