3. 1 Этиология ВПС
Причины возникновения врожденных пороков сердца складываются из следующих факторов:
1. Хромосомные нарушения -5%;
2. Мутация одного гена - 2-3%;
3. Факторы среды: а) алкоголизм; б) биологические мутагены (главным образом — вирус краснухи, ведущий к врожденной краснухе с характерной триадой Грега — ВПС, катаракта, глухота) 1-2%; в) химические мутагены (фенолы лаков, красок; нитраты; бензпирен при табакокурениии; тератогенные медикаменты — антибиотики и ХТП, НПВС и т. д.). г) физические мутагены (главным образом — ионизирующее излучение).
4. Полигенно-мультифакторное наследование.
5. Метаболические нарушения, такие как диабет, фенилкетонурия.
Тип наследования врожденных пороков сердца это полигенно-мультифакторная модель, признаки которой следующие:
1. Риск повторного поражения возрастает с увеличением больных среди родственников 1 степени.
2. В случае, когда в общей популяции имеются различия в заболевании патологией определенного пола, среди родственников оказываются пораженными особи противоположного пола.
3. Чем тяжелее порок сердца, тем выше риск его повторения.
4. Риск повторения порока у родственников 1 степени больного индивидуума равен приблизительно корню квадратному из частоты патологии среди общей популяции.
Врожденные пороки сердца являются частью определенных синдромов. Большинству синдромов свойственна вариабельная экспрессивность: изменения в сердце могут варьировать от легкой степени поражения до тяжелой. Это наиболее выражено при межсемейственной мутации гена. При описании нозологических форм врожденных пороков сердца будут представлены наиболее часто встречаемые синдромы. Инфекции как причины врожденных пороков сердца Врожденные пороки сердца, возникающие в результате инфекции, вирусной интоксикации и т.д., по рекомендации международной группы кардиологов называют ЭМБРИОПАТИЕЙ. Пик инфекции следует сопоставлять с временем интенсивного формирования органов и систем. Подробно о воздействии инфекционных факторов на развитие сердца плода и формирование патологии у новорожденных будет представлено в следующих наших статьях. Лекарственные препараты и алкоголь как причина врожденных пороков сердца плода Тератогенным действием на сердечно-сосудистую систему обладают: АЛКОГОЛЬ - чаще формируются дефекты межжелудочковой и межпредсердной перегородок и открытый артериальный проток. Частота возникновения составляет 25-30%. При алкоголизме у матери возникает эмбриофетальный алкогольный синдром в 30%. По данным же Kramer H. et al.,, частота возникновения врожденных пороков сердца составляет лишь 1 %. Из лекарственных препаратов тератогенным эффектом обладают следующие противосудорожные препараты: Гидантоин вызывает развитие стеноза легочной артерии, коарктацию аорты и открытый артериальный проток. Триметадоин способствует формированию транспозиции магистральных сосудов, тетрады Фалло и гипоплазии левого сердца, а препараты лития - аномалии Эбштейна, атрезии трикуспидального клапана, т.е. имеют избирательное действие на трикуспидальный клапан. К препаратам, прием которых может быть причиной возникновения врожденных пороков сердца, также относятся амфитамины, прогестагены, вызывающие формирование сложных врожденных пороков сердца. Факторами негативного воздействия при формировании патологии сердца плода считают также оральные контрацептивы и противогипертензионные средства. Метаболические нарушения как причина врожденных пороков сердца плода Диабет, по результатам, опубликованным в зарубежной литературе, вызывает в 3-5% формирование врожденных пороков сердца. По данным Савельевой Г.М. (1971), это 6,2% и имеется прямая зависимость от класса сахарного диабета. Скрининговое ультразвуковое исследование в России в настоящее время не представляется возможным, поэтому основное внимание должно быть уделено группам риска, когда фетальное кардиологическое исследование должно быть обязательным и неоднократным. Copel J.A. et al. выделили две группы факторов риска, основанные на 1193 исследованиях, и в 74 случаях из них был диагностирован врожденный порок сердца.
Факторы риска: пожилой возраст матери, эндокринные нарушения у супругов, токсикозы первого триместра беременности, угрозы прерывания беременности, мертворождения в анамнезе, прием женщиной эндокринных препаратов для сохранения беременности.
Первая группа - причины, связанные с развитием плода. Экстракардиальные аномалии плода. По результатам клиники Венского Университета сочетание врожденных пороков сердца и внесердечных аномалий наблюдаются в 23% случаев. Хромосомные нарушения, из которых наиболее часто встречается 13, 18, и 21 трисомия. Их число составляет от 5 до 32% данным же Responndek M.L. (1994) процент нарушений достигает 42. Нарушение ритма сердечных сокращений плода в 50% наблюдений сопутствует врожденным порокам сердца. Такие врожденные пороки как дефект межжелудочковой перегородки (50%), атриовентри-кулярный септальный дефект (80%) антенатально протекают с наличием полного сердечного блока, т.е. пороки, анатомически затрагивают проводящие пути сердца. Наличие выпота в брюшной, плевральной и перикардиальной полостях в большинстве случаев являются следствием врожденного порока сердца. Задержка внутриматочного роста плода может возникать в результате наличия врожденного порока сердца. Процент частоты сочетания не установлен. Наиболее часто это наблюдается при симметричной форме внутриутробной задержки развития. Наличие нереактивного стресса при дородовом тестировании.
Вторая группа риска связана непосредственно с родителями. К ним относятся: Врожденные пороки сердца у матери. Наличие инфекции. Обменные заболевания. Врожденные порок сердца у отца. Воздействие лекарственных препаратов. Использование крепкого кофе более 8 г в сутки также повышает риск рождения ребенка с врожденным пороком сердца и расщеплением твердого неба. В институте профилактической кардиологии медицинского колледжа в штате Колорадо Nora J. et Nora A. были разработаны критерии формирования патологии определенных структур сердца в зависимости от периода воздействия экзогенных или эндогенных факторов.
Ведущими являются два механизма. 1. Нарушение кардиальной гемодинамики → перегрузка отделов сердца объёмом (пороки по типу недостаточности клапанов и септальных дефектов) или сопротивлением (пороки по типу стенозов отверстий или сосудов) → истощение вовлеченных компенсаторных механизмов (гомеометрического Анрепа на сопротивление, и гетерометрического Франка-Старлинга на объём) → развитие гипертрофии и дилятации отделов сердца → развитие сердечной недостаточности СН (и, соответственно, нарушения системной гемодинамики).
2. Нарушение системной гемодинамики (полнокровие/малокровие малого круга кровообращения МКК, малокровие большого круга кровообращения БКК) → развитие системной гипоксии (главным образом — циркуляторной при белых пороках, гемической — при синих пороках, хотя при развитии острой левожелудочковой СН, например, имеет место и вентиляционная, и диффузионная гипоксия).
Классификация
Известно более 90 видов врожденных пороков сердца, а также множество их сочетаний. На выживаемость детей с врожденными пороками сердца влияет множество факторов, разделяемых на первичные и вторичные. Первичные факторы риска, возникающие с первым вдохом ребенка, позволили выделить четыре группы риска.
В первую группу входят пороки с относительно благоприятным исходом - это открытый артериальный проток, дефекты межпредсердной и межжелудочковой перегородок, нерезко выраженный стеноз легочной артерии. Детская смертность не превышает в данной группе 8-11%.
Вторая группа врожденных пороков сердца - это болезни миокарда и перикарда, тетрада Фалло. Смертность возрастает в данной группе до 24-30%.
Третью группу врожденных пороков сердца составляют более сложные врожденные пороки сердца: транспозиция магистральных сосудов, коарктация и стеноз аорты, атрезия правого предсердно-желудочкового отверстия, болезнь Эбштейна, общий атриовентрикулярный канал или атриовентрикулярный септальный дефект (в мировой литературе этот порок называют дефектом эндокардиальных подушек), двойное отхождение сосудов от правого желудочка. Гибель новорожденных достигает в третьей группе 36-52%.
Четвертая группа врожденных пороков сердца дает наиболее высокий процент смертности (79-97), в нее входят: гипоплазия одного из желудочков, атрезия клапанов с интактной межжелудочковой перегородкой, единственный желудочек сердца, преждевременное закрытие овального окна, общий артериальный ствол и т.д. Врожденные пороки сердца редко влияют на развитие плода, однако есть пороки, несовместимые с жизнью. Некоторые врожденные пороки сердца, даже несложные формы, в раннем неонатальном периоде протекают злокачественно, обуславливая развитие декомпенсации кровообращения и дыхательную недостаточность. Главной причиной этого является несовершенство компенсаторных механизмов. Предложено несколько классификаций врожденных пороков сердца, общим для которых является принцип подразделения пороков по их влиянию на гемодинамику.
I ВПС условно делят на 2 группы:
1. Белые (бледные, с лево-правым сбросом крови, без смешивания артериальной и венозной крови).
2. Синие (с право-левым сбросом крови, со смешиванием артериальной и венозной крови).
Белые пороки можно разделить на 4 группы:
1. С обогащением МКК ОАП — открытый артериальный проток, ДМПП — дефект межпредсердной перегородки, ДМЖП -дефект межжелудочковой перегородки, АВ-коммуникация и т. д.
2. С обеднением МКК ИПС – изолированный пульмональный стеноз и т. д.
3. С обеднением БКК ИАС — изолированный аортальный стеноз, КА — коарктация аорты и т. д.
4. Без существенного нарушения системной гемодинамики диспозиции сердца — декстро-, синистро-, мезо-; дистопии сердца — шейная, грудная, брюшная.
Синих пороков 2 группы:
1. С обогащением МКК ПТМС — полная транспозиция магистральных сосудов, комплекс Эйзенменгера и т. д.
2. С обеднением МКК болезнь Фалло, аномалия Эбштейна и т. д.
II Классификация ВПС
I группа: - пороки синего типа, сброс венозной крови в артериальное русло (справа на лево). Триада Фалло; Тетрада Фалло; Пентада Фалло; Атрезия трехстворчатого клапана; II группа: - белые пороки, сброс артериальной крови в венозное русло (слева направо). Дефект межпредсердной перегородки (ДМПП); Дефект межжелудочной перегородки (ДМЖП); Открытый артериальный (боталлов) проток (ОАП); Аортолегочный свищ; Митральный стеноз с дефектом МПП. III группа: - ВПС в основе которых лежит сужение магистральных сосудов сердца: Изолированный стеноз легочной артерии; Стеноз устья аорты; Коарктация аорты.
III Наиболее обобщающая систематизация пороков характеризуется объединением их, в основном по влиянию на легочный кровоток, в следующие 4 группы:
I. Пороки с неизмененным (или мало измененным) легочным кровотоком: аномалии расположения сердца, аномалии дуги аорты, ее коарктация взрослого типа, стеноз аорты, атрезия аортального клапана; недостаточность клапана легочного ствола; митральные стеноз, атрезия и недостаточность клапана; трехпредсердное сердце, пороки венечных артерий и проводящей системы сердца.
II. Пороки с гиперволемией малого круга кровообращения: 1) не сопровождающиеся ранним цианозом – открытый артериальный проток, дефекты межпредсердной и межжелудочковой перегородок, синдром Лютамбаше, аортолегочный свищ, коарктация аорты детского типа 2) сопровождающиеся цианозом – трикуспидальная атрезия с большим дефектом межжелудочковой перегородки, открытый артериальный проток с выраженной легочной гипертензией и током крови из легочного ствола в аорту
III. Пороки с гиповолемией малого круга кровообращения: 1) не сопровождающиеся цианозом - изолированный стеноз легочного ствола 2) сопровождающиеся цианозом – триада, тетрада и пентада Фалло, трикуспидальная атрезия с сужением легочного ствола или малым дефектом межжелудочковой перегородки, аномалия Эбштейна (смещение створок трикуспидального клапана в правый желудочек), гипоплазия правого желудочка
IV. Комбинированные пороки с нарушением взаимоотношений между различными отделами сердца и крупными сосудами: транспозиция аорты и легочного ствола (полная и корригированная), их отхождение от одного из желудочков, синдром Тауссиг - Бинга, общий артериальный ствол, трехкамерное сердце с единым желудочком и др. Приведенное подразделение пороков имеет практическое значение для их клинической и особенно рентгенологической диагностики, т. к. отсутствие или наличие изменений гемодинамики в малом круге кровоoбращения и их характер позволяют отнести порок к одной из групп I-III или предположить пороки IV группы, для диагностики которых необходима, как правило, ангиокардиография. Некоторые врожденные пороки сердца (особенно IV группы) встречаются весьма редко и только у детей. У взрослых из пороков 1-II групп чаще выявляются аномалии расположения сердца (прежде всего декстрокардия), аномалии дуги аорты, ее коарктация, аортальный стеноз, открытый артериальный проток, дефекты межпредсердной и межжелудочковой перегородок; из пороков III группы - изолированный стеноз легочного ствола, триада и тетрада Фалло. Клинические проявления и течение определяются видом порока, характером гемодинамических нарушений и сроками наступления декомпенсации кровообращения. Пороки, сопровождающиеся ранним цианозом (так наз. "синие" пороки), проявляются сразу или вскоре после рождения ребенка. Многие пороки, особенно I и II группы, долгие годы имеют бессимптомное течение, выявляются случайно при профилактическом медицинском обследовании ребенка или при появлении первых клинических признаков нарушений гемодинамики уже в зрелом возрасте больного. Пороки III и IV групп могут относительно рано осложняться сердечной недостаточностью, приводящей к летальному исходу.
Клиника
Клинические проявления каждого отдельно взятого порока свои. Но все же клинику ВПС можно вложить в 4 синдрома: Кардиальный синдром (жалобы на боли в области сердца, одышку, сердцебиение, перебои в работе сердца и т. д.; при осмотре — бледность или цианоз, набухание и пульсация сосудов шеи, деформация грудной клетки по типу сердечного горба; пальпаторно — изменения АД и характеристик периферического пульса, изменение характеристик верхушечного толчка при гипертрофии/дилятации левого желудочка ЛЖ, появление сердечного толчка при гипертрофии/дилятации правого желудочка ПЖ, систолическое/диастолическое кошачье мурлыканье при стенозах; перкуторно — расширение границ сердца соответственно расширенным отделам; аускультативно — изменения ритмичности, силы, тембра, монолитности, тонов, появление характерных для каждого порока шумов и т. д.). Синдром сердечной недостаточности (острая либо хроническая, право- либо левожелудочковая, одышечно-цианотические приступы и т. д.) с характерными проявлениями. Синдром хронической системной гипоксии (отставание в росте и развитии, симптомы барабанных палочек и часовых стекол и т. д.) Синдром дыхательных расстройств (в основном при ВПС с обогащением МКК).
Диагностика
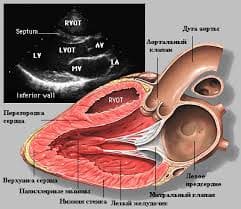
Данные лабораторно-инструментальных методов исследования вариабельны в зависимости от конкретного порока. Среди ведущих методик можно выделить: ЭКГ (право- либо левограмма, разнообразные варианты аритмий и т. д.). ФКГ (дублирует и уточняет аускультативные данные). Обзорная рентгенография сердца (митральная конфигурация для пороков с обогащением МКК, аортальная — с обеднением) и контрастные рентгенологические методики (ангиография, вентрикулография и т. д.). Эхо-КГ (основная методика — позволяет увидеть морфологию порока и определить функциональное состояние сердца). Доплер-эхо-КГ (позволяет определить направление тока крови — выявить регургитацию и турбулентность).
 2020-08-05
2020-08-05 175
175