Облитерирующие заболевание сосудов нижних конечностей
Самым частым заболеванием из этой группы является атеросклероз облитерирующий артериальных сосудов нижних конечностей. Во внутренней оболочке стенки крупных или средних по размеру артерий откладываются в виде сухих крошащихся бляшек холестерин и жировые фракции. В нее прорастает соединительная ткань, а сверху откладываются нити фибрина и тромбоциты. В результате бляшка уплотняется и постепенно увеличивается в размере, все больше перекрывая просвет сосуда и препятствуя току крови к тканям, которые он питает. 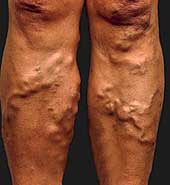
Кроме того, откалывающиеся кусочки и тромбы атеросклеротической бляшки полностью перекрывают очень мелкие артерии, еще больше нарушая питание тканей. Ведущие клинические проявления облитерирующего атеросклероза сосудов – это:
- - перемежающаяся хромота, возникающая при нагрузке, сопровождающаяся болью в икроножных и бедренных мышцах и вынуждающая часто отдыхать;
- - изменение окраски и похолодание кожи стоп и голеней;
- - уменьшение, а затем и отсутствие пульсации артерий;
- - при полной острой закупорке сосуда тромбом быстро развивается гангрена конечности.
Хромота курильщика
|
|
|
На втором месте по частоте встречаемости стоит такое заболевание сосудов нижних конечностей, как облитерирующий тромбангиит, или эндартериит. В результате поражения внутренней оболочки мелких артерий стоп и голеней возникает стойкое сужение их просвета. Из-за недостаточного кровоснабжения быстро нарушается трофика тканей с возникновением язв, потерей чувствительности и развитием гангрены стопы, вплоть до самопроизвольной ампутации пальцев. Заболевание манифестирует преимущественно у курящих мужчин около 40 лет, имеющих в анамнезе травмы или переохлаждение ног.
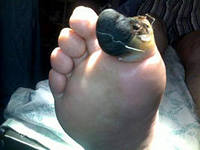
Лечение заболеваний сосудов нижних конечностей
Лечение атеросклероза сосудов ног зависит от стадии заболевания и его распространенности. На начальных стадиях, вполне можно обойтись устранением причины болезни:
- назначается диета с пониженным содержанием жиров и холестерина
- отказ от вредных привычек (курение)
- контроль веса и мониторинг артериального давления
- физические упражнения
На более поздней стадии лечением занимается сосудистый хирург.
Тромбофлебит
Тромбообразование играет ключевую роль в развитии различных сердечно–сосудистых осложнений. При повреждении эндотелия сосудов различной этиологии происходит формирование тромба и как следствие – критическое сужение просвета сосудов или его полное закрытие.
В процессе тромбообразования тромбоцит проходит четыре стадии:
|
|
|
· стадия активации,
· стадия высвобождения активных биологических веществ (тромбоксаны, АДФ, серотонин, гликопротеидные рецепторы – IIIa/IIb),
· стадия агрегации,
· стадия адгезии.
Эти процессы особенно бурно проявляются остром коронарном синдроме, включая инфаркт миокарда. В основе тромбообразования лежат механизмы, стимулирующие агрегационную активность тромбоцитов и эритроцитов – наличие ускоренного, турбулентного тока крови в суженном атеросклеротической бляшкой участке сосуда, что способствует повреждению эндотелия и «обнажению» коллагена, одного из главных факторов агрегации и адгезии тромбоцитов. Тромбоциты вступают в контакт с коллагеном, образуют отростки с образованием тромбоцитарных конгломератов (агрегация) и приклеиваются (адгезия) на этих участках, образуя белый тромб.
Таким образом, профилактика тромбозов и тромбоэмболий, являющихся ключевым моментом в развитии сердечно–сосудистых патологий (острый коронарный синдром, острый инфаркт миокарда, ишемические инсульты, тромбоэмболии легочной артерии, поражение почек, периферические ангиопатии) с помощью антиагрегантных препаратов является определяющим направлением в лечении больных в терапевтической и хирургической практике. Тиенопиридины, ацетилсалициловая кислота способствуют активной профилактике тромбоэмболизма, а их сочетание позволяет уменьшить количество принимаемого препарата с повышением терапевтической активности и снижением побочных эффектов.
Кардиомагнил устраняет ульцерогенное (язвообразующее) и диспептическое действие АСК.
Дефениция
Тромбофлебитом обычно называют воспаление и тромбоз поверхностных, подкожных вен. Тромбофлебит — это воспаление стенки вены с закупоркой вены сгустком крови (тромбом). Наиболее часто встречается тромбофлебит нижних конечностей.
Классификация
Различают тромбофлебит:
· острый,
· подострый,
· хронический.
Встречается тромбофлебит глубоких вен нижних конечностей и поверхностных вен в зависимости от локализации воспалительного процесса или тромба, а по характеру процесса – гнойный и негнойный тромбофлебит.
Выделяют флебит, при котором воспалены стенки вен, но тромбообразования нет. В развитии заболевания лежит комплекс причин: инфекция, замедление тока крови по венам, понижение реактивности организма, изменение состава крови, повышение ее свертываемости и нарушение целостности стенок сосудов.
Этиология
Наиболее частой причиной тромбофлебита является не леченная варикозная болезнь и хроническая венозная недостаточность. Поверхностные тромбофлебиты при варикозе могут повторяться, а так же способны прогрессировать и вызывать тяжелые осложнения.
Заболевание может быть связано с осложнением инфекционной болезни или является результатом перехода на стенку вены воспалительного процесса из раны, иногда тромбофлебит бывает осложнением после родов. Большую роль играет повышение свертываемости крови, изменение стенки вены. Чаще всего тромбофлебит развивается при варикозном расширении вен.
Поверхностный тромбофлебит может возникать при введении различных химиопрепаратов, после длительного стояния катетера в вене, после травм, а также без очевидных причин при наличии факторов риска. Это довольно частое осложнение, возникающее во время цитостатической терапии. К факторам риска относятся наследственные дефекты, приводящие к склонности к тромбообразованию, длительная обездвиженность, применение некоторых препаратов (например, гормональных контрацептивов). Повторные тромбофлебиты, возникающие в разных неповрежденных венах обозначаются как мигрирующий флебит. Мигрирующий флебит – повод для подробного обследования, поскольку он может сопутствовать опухолям.
|
|
|
Симптомы
Основными симптомами при тромбофлебите является уплотнение в области вены, покраснение и боль. Иногда повышается температура тела. Симптомами тромбофлебита являются: резкая боль в икроножных мышцах, болезненность при сдавливании мышц руками, краснота, отеки не только на ногах, но и под глазами. Симптомы тромбофлебита зависят от того, в какой форме протекает заболевание и в каком месте развивается тромб.
Симптомы тромбофлебита поверхностных вен ног невозможно спутать ни с каким другим заболеванием. Чаще всего болезнь начинается на фоне уже существующего варикозного расширения вен. Наиболее распространенным является тромбофлебит большой подкожной вены. В местах прохождения этой вены появляются сильные боли. Температура тела пациента поднимается до отметки тридцать восемь и выше градусов. В месте прохождения вены кожа покрасневшая, припухшая. Если прощупать вену, то она будет более твердой, разбухшей. Прощупывание вызовет у пациента боль.
При развитии тромбофлебита глубоких вен голени симптомы тромбофлебита зависят от того, где именно образовался тромб, от его размеров. Тромбофлебит глубоких вен голени начинается с сильной боли в икроножной мышце. Появляется ощущение разбухания мышцы. Усиливаются болезненные явления, если опустить ногу вниз. У пациента повышается температура тела. Нижняя часть ноги распухает, кожа становится синюшной. Через двое суток вся нижняя часть тела больного покрывается сеткой вздутых вен. Если попытаться согнуть ступню вовнутрь, то в икроножной мышце ощущается сильная боль. Также болезненно для пациента и прощупывание икроножной мышцы. Если сжимать голень спереди и сзади, то пациент будет ощущать болезненность. Это называется симптомом Мозеса. При этом если сжимать голень справа и слева, боли не будет.
При развитии тромбофлебита в бедренной вене симптомы тромбофлебита не такие специфические и тяжелые. Пациент может чувствовать болезненность по внутренней поверхности бедра, в этом месте кожа припухает и немного краснеет, подкожные вены разбухают.
|
|
|
Симптомами тромбофлебита общей бедренной вены является острая боль в ноге, нога сильно опухает и синеет. Больного лихорадит, увеличивается температура тела. На самом верху бедра и в паху разбухают поверхностные вены.
Самые тяжелые симптомы тромбофлебита подвздошно-бедренного отрезка магистральной вены. Если тромб еще не до конца закупорил просвет вены, пациент ощущает не слишком сильные боли в области поясницы и крестца, а также внизу живота с одной стороны. Пациент жалуется на общее ухудшение самочувствия, немного увеличивается температура тела. Если тромб в этой вене не прикреплен к венозной стенке, возможно развитие тромбоэмболии легочной артерии – и это будет единственный симптом тромбофлебита.
Если тромб полностью закрыл просвет вены, симптомом тромбофлебита является острая боль в паху, нога распухает, опухоль распространяется на пах, на ягодичную область и даже переднюю брюшную стенку. Припухлость поначалу не плотная, но со временем затвердевает. Кожные покровы окрашиваются в синюшный или белый цвет, на фоне кожи ярко проступают вены. Температура тела увеличивается до тридцати восьми – тридцати девяти градусов, больного лихорадит, ему совершенно не хочется двигаться, он очень слаб, у него появляются признаки самоотравления организма.
Течение заболевания
Тромб склонен к движению и обычно распространятся вверх и в низ, порой проникая в глубокие вены.
Образовавшиеся тромбы могут рассасываться, но могут и закупоривать сосуд, нарушив процесс кровообращения. Тромб может оторваться от стенки вены и с потоком крови может быть занесен в кровеносные сосуды других органов.
Тромбоз глубоких вен (флеботромбоз) — более опасное заболевание. Симптомы зависят от местонахождения тромба, так и от степени закупорки им просвета вены. Тромбоз глубоких вен характеризуется отеком и синеватой окраской ноги при минимально выраженном болевом синдроме, почти без общей реакции организма: если она имеется, то проявляется небольшим повышением температуры тела, легким недомоганием и слабостью. Флеботромбоз глубоких вен голени чаще всего развивается у больных, находящихся на постельном режиме. Первыми признаками тромбов в глубоких венах голени часто являются чувство тяжести в ногах и незначительная отечность. Несмотря на стертую клиническую картину глубокие тромбозы вен могут отрываться и вызывать тромбоэмболию ветвей легочных артерий. При глубоком тромбозе это происходит чаще, чем при поверхностном тромбофлебите.
Прогноз
Поверхностный тромбофлебит – как правило краткосрочное событие, которое редко сопровождается осложнениями. Обычно все симптомы проходят в течение 1 - 2 недель. Пигментация кожи и уплотнение вены могут сохраняться очень долго.
Осложнения поверхностного тромбофлебита возникают крайне редко. Опасно, когда тромб отрывается и приводит к тромбоэмболии. Однако, в отличие от тромбоза глубоких вен, который редко сопровождается воспалением, поверхностный тромбофлебит обычно сопровождается острой воспалительной реакцией, в результате чего тромб прилипает к стенке сосуда. Вероятность его отрыва и попадания в кровоток очень мала. Кроме того, поверхностные вены, в отличие от глубоких, не окружены мышцами, сокращения которых способствуют сжатию и смещению тромба, что может привести к его отрыву. По этим причинам поверхностные тромбофлебиты редко осложняются тромбоэмболией. Тем не менее, возможные осложнения поверхностного тромбофлебита таковы.
• Инфекции (целлюлит)
• Гангрена
• Генерализация инфекции (сепсис)
• Тромбоз глубоких вен
• Тромбоэмболия легочной артерии
Тромбофлебит опасное заболевание и без правильного лечения иногда приводит к осложнениям: тромбоэмболии легочной артерии, заражению крови (сепсис), тромбозу глубоких вен).
Тромбоэмболия в легочную артерию (ТЭЛА) - отрыв фрагмента тромба от вены и перенос его с током крови в легочные артерии. В зависимости от размера тромба тромбоэмболия может протекать молниеносно — смерть наступает в первые 30 минут. Тромб меньшего размера не убивает сразу, а вызывает тяжелое расстройство дыхания и кровообращения и требует лечения в условиях реанимации. Тромбоэмболия мелких ветвей легочных артерий сопровождается развитием воспаления легких, хронической сердечной недостаточностью.
Лечение тромбофлебита
Может быть консервативным и хирургическим. Не каждый тромбофлебит смертельно опасен. 90% пациентов с тромбофлебитом могут лечиться амбулаторно. Для лечения тромбофлебита назначают лекарственные препараты, антибиотики.
При остром тромбофлебите (особенно глубоких вен) рекомендуется строгий постельный режим, предотвращающий возможность распространения микрофлоры и возникновения эмболий. Возвышенное положение конечности на шине способствует улучшению венозного оттока и уменьшению отека и болей. Рекомендуется питье (до 2-3 л в сутки), если нет противопоказаний со стороны сердечно-сосудистой системы. Поверхностный тромбофлебит необходимо наблюдать и назначать консервативное лечение, которое заключается в назначении специальных компрессов. Местно применяют:
Компрессы с 40-50%-ным раствором спирта
Гепаринсодержащие мази (лиотон–гель, Гепатромбин)
Мази и гели с нестероидными противовоспалительными препаратами (индометациновая мазь, гель с диклофенаком, индовазин)
Мази и гели, содержащие рутозид, троксевазин
При остром и подостром поверхностном тромбофлебите больным разрешается поворачиваться, садиться, высвобождать конечность из шины на 10-20 мин. И держать ее в горизонтальном положении. Для улучшения коллатерального кровообращения при подостром и хроническом тромбофлебите рекомендуются согревающие компрессы. При остром тромбофлебите, особенно в первые дни заболевания, тепловые процедуры, жировые повязки вследствие усиления болей применять не следует. Для уменьшения болей и улучшения коллатерального кровообращения применяют поясничную новокаиновую блокаду по Вишневскому: в околопочечную клетчатку пораженной стороны вводят 80 мл 0,25-0,5 % раствора новокаина, повторяя инъекции через 5-6 дней (23 раза). Применение холода в этих случаях допустимо, если у больного определяется пульс на артериях стопы пораженной конечности. При ослаблении или отсутствии пульсации холод усиливает спазм артерий.
Физиотерапевтические методы (ультрафиолетовое облучение, соллюкс, инфракрасные лучи и др.) применяют при хронической стадии поверхностного тромбофлебита, в период организации тромба. Курортное лечение (Пятигорск, Сочи-Мацеста) можно разрешить строго индивидуально только при длительно существующем хроническом поверхностном тромбофлебите без обострений и трофических расстройств.
Для лечения тромбофлебитов во всех стадиях применяют антикоагулянты в комплексе с приведенными выше методами. Антикоагулирующие средства понижают свертываемость крови. Гирудинотерапию (пиявки) следует применять только при остром тромбофлебите, если у больного имеются противопоказания к антикоагулянтам. Гирудин, попадая из желез пиявок в кровь, понижает ее вязкость и свертываемость. Наряду с этим исчезает спазм артериальных сосудов. Пиявки можно ставить одновременно по 5-10 штук на конечность по ходу пораженного сосуда, через 5-6 дней повторять процедуру. Кожа на конечности должна быть выбрита и вымыта теплой водой без мыла. Для быстрого присасывания пиявок кожу смазывают раствором глюкозы или сладкой водой. Силой пиявку снимать не следует, так как она, насосав 10-20 мл крови, отпадает сама. Не рекомендуется применять пиявки при анемии, пониженной свертываемости крови, в первые месяцы беременности и во время лечения ртутными препаратами.
Системное лечение включает:
Нестероидные противовоспалительные препараты для уменьшения боли и воспаления
Если есть риск тромботических осложнений назначают антикоагулянты. Обычно начинают с введения внутривенных антикоагулянтов (низкомолекулярные гепарины), и затем переходят на прием антикоагулянтов внутрь. Пероральные антикоагулянты назначают на несколько месяцев для предупреждения рецидива. При использовании антикоагулянтов необходимо регулярно сдавать анализы и следить за проявлениями кровоточивости (покраснение мочи, изменение цвета стула, кровоточивость десен, кровоточивость из носа)
Если тромбофлебит сочетается с тромбозом глубоких вен, назначают тромболитические препараты. Дикумарин, неодикумарин, фенилин, сипкумар и др. уменьшают содержание протромбина в крови и этим предотвращают образование новых тромбов в сосудах, применять эти препараты нужно под контролем содержания протромбина в крови, норма которого колеблется от 87 до 100%, а при тромбофлебите достигает 117-127 %. Снижение протромбина до 25-30 % следует считать предельным, так как дальнейшее может привести к кровотечениям из носа, десен, матки, к гематурии и др.
Быстрое снижение протромбина в крови под влиянием антикоагулянтов связано с возрастом и индивидуальной чувствительностью больного к этим препаратам. Наиболее чувствительны к ним больные старше 60 лет. При появлении микрогематурии дачу препарата временно прекращают. С появлением других кровотечений препарат отменяют и назначают средства, повышающие свертываемость крови (витамин К, 10% раствор хлорида кальция внутрь, переливание гемостатических доз крови и сыворотки).
Антикоагулянты противопоказаны при наличии свежих ран, язв, открытых форм туберкулеза легких, болезней почек, печени, геморрагических диатезах и др. При высокой температуре или подозрении на гнойный тромбофлебит применяют антибиотики. Как средство непосредственного воздействия на тромбы используют фибринолитические препараты, которые в ранних стадиях процесса приводят к лизису тромбов. К препаратам фибринолитического действия относятся фибринолизин, стрептокиназа, урокиназа, трипсин, химотрипсин.
Если есть признаки инфекции, назначают антибиотики
Хирургические методы: производят перевязку вен, рассечение, венэктомиюи иссечение тромбированных узлов поверхностных вен.
При тромбофлебите варикозных узлов с сильной болью, флебологи выполнят микровмешательство и удаляют эти тромбы через проколы. Поверхностный тромбофлебит опасен, когда он восходящий, то есть поднимается вверх к паховой области. Это может привести к проникновению тромба в глубокую вену и его отрыву. В этой ситуации необходимо срочное, но небольшое вмешательство под местной анестезией - кроссэктомия (перевязка ствола подкожной вены в месте впадения в глубокую). Эта операция предотвращает риск попадания тромба в легкие. Оперируют, если тромб достиг середины бедра, если ниже ведут пациента без операции. Ряд операций может проводится амбулаторно.
 2020-09-26
2020-09-26 117
117