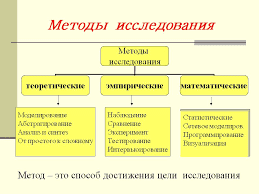
В практике используют не только высокоочищенные препараты сердечных гликозидов, но и галеновые, и неогаленовые препараты (порошки, настои, настойки, экстракты) из растений, содержащих гликозиды. Таким образом используют порошок из листьев наперстянки пурпурной или крупноцветковой.
При определении активности лекарственного сырья и многих препаратов сердечных гликозидов используют биологическую стандартизацию. Наиболее часто активность сердечных гликозидов выражают в лягушачьих единицах действия (ЛЕД) и кошачьих единицах действия (КЕД). Одна ЛЕД соответствует минимальной дозе стандартного препарата, в которой он вызывает остановку сердца у большинства подопытных лягушек, кошек, голубей. Так, размельченный порошок листьев наперстянки по активности соответствует такой пропорции: один грамм порошка листьев равен 50-66 ЛЕД или 10-13 КЕД. В процессе хранения активность листьев уменьшается. Один грамм дигитоксина равен около 5000 КЕД.
Основным гликозидом наперстянки шерстистой (D. lanata) является ДИГОКСИН (Digoxinum; таб. по 0, 25 мг, амп. по 1 мл 0, 025% раствора, "Гедеон Рихтер", Венгрия). По действию на кровообращение препарат близок к другим сердечным гликозидам, но имеет и своифармакологические особенности:
1. Препарат слабее, чем дигитоксин связывается с белками плазмы. Являясь относительно полярным сердечным гликозидом, он на 10-30% (в среднем, на 25%) связан с альбуминами крови;
2. При приеме внутрь дигоксин всасывается в кишечнике на 50-80%. У этого препарата более короткий, чем у дигитоксина латентный период. При приеме внутрь он составляет 1, 5-2 часа, при внутривенном введении - 5-30 минут. Максимальный эффект развивается при приеме внутрь через 6-8 часов, а при внутривенном введении - через 1-5 часов. По скорости эффекта, особенно при внутривенном введении, препарат приближается к строфантину.
3. По сравнению с дигитоксином, дигоксин быстрее выводится из организма (период полувыведения равен 34-46 часов) и обладает меньшей способностью к кумуляции в организме. Полное выведение из организма наблюдается через 2-7 дней.
Показания к применению:
1. Хроническая сердечная недостаточность (таблетки).
2. Профилактика сердечной недостаточности у больных с компенсированными пороками сердца при обширных хирургических вмешательствах, родах и т. д. (в таблетках).
3. Острая сердечная недостаточность (препарат вводят внутривенно).
4. Тахиаритмическая форма мерцания предсердий, пароксизмальная мерцательная аритмия, пароксизмальная суправентрикулярная тахикардия (таблетки).
В целом дигоксин - препарат средней скорости и средней продолжительности действия.
ЦЕЛАНИД (синоним: изоланид) - очень близкий к дигоксину препарат, также получаемый из листьев наперстянки шерстистой. Выпускается целанид в таблетках по 0, 00025 и ампулах по 1 мл 0, 02% раствора. Активность одного грамма препарата составляет 3200-3800 КЕД. Каких-либо принципиальных отличий нет.
СТРОФАНТИН (Strophanthinum; ампулы по 1 мл 0, 025% раствора) - полярный сердечный гликозид, получаемый из семян тропических лиан (Strophanthus gratus; Strophanthus Kombe).
Строфантин практически не всасывается из ЖКТ (2-5%) и назначается только внутривенно. Препарат практически не связывается с белками. Кардиотонический эффект развивается через 5-7-10 минут и достигает максимума через 30-90 минут. Препарат выводится почками, период полувыведения составляет 21-22 часа, а полное выведение отмечается через 1-3 дня.
Строфантин самый быстродействующий, но и наиболее краткодействующий сердечный гликозид.
Выраженность систолического действия строфантина значительно существеннее, чем его диастолический эффект. Препарат относительно мало влияет на частоту сердечных сокращений и на проводимость по пучку Гиса. Практически не кумулирует.
Показания к применению:
1. Острая сердечная недостаточность, в том числе при некоторых формах инфаркта миокарда;
2. Тяжелых формы хронической сердечной недостаточности (II-III степени).
Строфантин назначают по 0, 5-1, 0 мл внутривенно, очень медленно (5-6 минут) или капельно, предварительно разведя в 10-20 мл изотонического раствора. При быстром введении высока вероятность шока. Препарат вводят как правило 1 раз в сутки.
Из отечественного сырья, а именно из листьев ландыша, получают препарат КОРГЛИКОН (Corglyconum; ампулы по 1 мл 0, 06% раствора), содержащий сумму гликозидов.
Коргликон очень близок к строфантину, но уступает последнему побыстроте действия. Инактивация коргликона происходит несколько медленнее, поэтому в сравнении со строфантином, он оказывает более продолжительный эффект, а также, более выраженный вагусный эффект. Препарат назначают при:
- острой и хронической сердечной недостаточности II и III степеней;
- при сердечной декомпенсации с тахисистолической формой мерцания предсердий;
- для купирования приступов пароксизмальной тахикардии.
Перечисленные выше препараты сердечных гликозидов при парентеральном использовании необходимо вводить внутривенно, так как они обладают резким раздражающим действием. Аккумулированные растворы гликозидов (строфантина, коргликона, дигоксина) следует разводить в изотоническом растворе хлорида натрия или глюкозы, но только 5% (не 40%). Использование концентрированных растворов глюкозы (20-40%) не целесообразно, так как они могут частично инактивировать гликозиды еще до введения больному. Эти концентрированные растворы могут оказать повреждающее действие на эндотелий сосудов, способствовать их тромбированию, повысить осмотическое давление плазмы, затруднить поступление препаратов в ткани. Медленное введение является обязательным, что указывается в рецепте.
ПРЕПАРАТЫ ГОРИЦВЕТА
Трава горицвета весеннего (Herba Adonis Vernalis) - черногорка или адонис весенний. Действующими веществами горицвета являются гликозиды, основные из которых ЦИНАРИН и АДОНИТОКСИН.
По характеру действия гликозиды горицвета близки к гликозидам наперстянки, однако они менее активны по систолическому влиянию, оказывают менее выраженный диастолический эффект, меньше влияют на тонус вагуса, менее стойки в организме, действуют кратковременно и не кумулируют. Хорошо всасываются в кишечнике. Препараты горицвета имеют один отличительный эффект - они обладают успокаивающим действием на ЦНС.
Показания к применению:
1. Самые легкие формы хронической сердечной недостаточности.
2. Эмоциональная неустойчивость, кардионеврозы, вегетодистония, легкие неврозы (в качестве успокаивающих средств).
Препараты горицвета обычно выпускаются в виде галеновых и новогаленовых, входят в состав микстур (например, адонизид в составе микстуры Бехтерева).
ПРИНЦИПЫ НАЗНАЧЕНИЯ СЕРДЕЧНЫХ ГЛИКОЗИДОВ
Сердечные гликозиды нельзя назначать спонтанно. Это особый раздел лечения больных. Кумуляция препарата может привести к интоксикации сердечными гликозидами. Таким образом, для лечения больных хронической сердечной недостаточностью сердечные гликозиды применяют в дозах, обеспечивающих создание стабильной терапевтической концентрации препарата в крови.
При этом в первой фазе лечения ("насыщающей") у конкретного больного достигают компенсации сердечной деятельности. Для этого в начале лечения назначают такую дозу, которая позволяет достичь максимального терапевтического эффекта (доза насыщения, доза нагрузочная или полная доза дигитализации). По достижении дозы насыщения переходят ко второй фазе лечения ("поддерживающей"), когда препараты сердечных гликозидов назначают в малых дозах, достаточных для поддержания достигнутой компенсации. Для некоторых больных поддерживающая фаза может быть весьма длительной, иногда пожизненной. В первой фазе лечения препарат можно вводить парентерально либо перорально, а во второй - перорально. Доза насыщения для дигитоксина равна 0, 8 - 1, 2 мг, то есть, для достижения дозы насыщения необходимо назначить от 8 до 12 таблеток.
Поддерживающая доза компенсирует то количество препарата, которое подвергается элиминации. Поддерживающая доза подсчитывается по определенным формулам. Для дигитоксина поддерживающая доза равна 0, 05-0, 1 мг/сут, то есть необходимо назначить целую таблетку или ее половину в день. Согласно ВОЗ, существует три основных метода дигитализации (достижения дозы насыщения):
1. Быстрая дигитализация.
При этом методе лечение назначают с дозы насыщения, которая достигается быстро, в течение первых 24-36 часов. Используют этот метод редко, только в условиях стационара, так как существует опасность передозировки препарата. Быстрая дигитализация используется у больных с тяжелой острой сердечной недостаточностью с большой осторожностью, так как у них снижена толерантность к сердечным гликозидам, поэтому препарат легко передозировать (строфантин назначают по 1/4 объема ампулы каждый час внутривенно медленно).
2. Умеренно быстрая дигитализация. Данный метод предусматривает применение средних доз с достижением эффекта через 2-5-7 дней. Препарат назначают дробно, постепенно подбирая дозу. Этот метод используется наиболее часто.
3. Медленная дигитализация.
При данном методе, лечение больного начинают малыми дозами сердечных гликозидов, практически равными поддерживающей дозе. Этот способ можно использовать и в амбулаторных условиях.
ТОКСИЧЕСКОЕ ДЕЙСТВИЕ СЕРДЕЧНЫХ ГЛИКОЗИДОВ
Сердечные гликозиды являются, потенциально, одними из самых токсичных препаратов. Они имеют исключительно малый терапевтический индекс - токсическая доза составляет 50-60% от терапевтической. У каждого четвертого больного, принимающего препараты сердечных гликозидов, отмечаются симптомы отравления. Причинами этого могут быть:
1) низкий терапевтический индекс;
2) несоблюдение имеющихся принципов использования сердечных гликозидов; 3) комбинация с другими препаратами:
- при использовании сердечных гликозидов совместно с диуретиками происходит потеря калия, способствующая гипокалийгистии, что значительно снижает порог возбудимости кардиомиоцитов, и в результате возникает нарушение сердечного ритма (экстрасистолия);
- совместное применение препаратов сердечных гликозидов с глюкокортикоидами также ведет к потере калия с соответствующим нарушением ритма сердечных сокращений;
4) тяжелые поражения печени и почек (места биотрансформации и экскреции гликозидов);
5) индивидуальная высокая чувствительность больного к сердечным гликозидам, особенно при инфаркте миокарда.
Механизм развития интоксикаций сердечными гликозидами заключается в том, что токсические концентрации сердечных гликозидов, существенно снижая активность мембранной АТФ-азы, нарушают функцию калий-натриевого насоса. Ингибирование фермента приводит:
а) к нарушению возврата ионов калия в клетку, а также к накоплению в ней ионов натрия, что способсвует повышению возбудимости клетки и развитию аритмий;
б) к увеличению входа и нарушению выхода ионов кальция, что реализуется гиподиастолией, ведущей к уменьшению сердечного выброса.
Симптомы интоксикации делят на:
I. Кардиальные симтомы интоксикации:
1. Брадикардия.
2. Атриовентрикулярные блокады (частичная, полная, поперечная).
3. Экстрасистолия.
II. Внекардиальные (экстракардиальные) симптомы интоксикации:
1. Со стороны ЖКТ: снижение аппетита, тошнота, рвота, боли в животе. Это наиболее ранние симптомы интоксикации со стороны ЖКТ.
2. Неврологическая симптоматика (ее связывают с чрезмерной брадикардией, возникающей при передозировке сердечных гликозидов): адинамия, головокружение, слабость, головная боль, спутанность сознания, афазия, нарушение цветоощущения, галлюцинации, "дрожание предметов" при их рассматривании, падение остроты зрения.
МЕРЫ ПОМОЩИ ПРИ ИНТОКСИКАЦИИ СЕРДЕЧНЫМИ ГЛИКОЗИДАМИ
При интоксикации сердечными гликозидами следует:
1. Немедленно отменить препараты сердечных гликозидов с одновременным назначением активированного угля, промыванием желудка, также следует назначить солевые слабительные.
2. Временно отменить лекарственные комбинации. Если состояние больного тяжелое, использовать антиаритмические средства. В условиях стационара можно назначить (4-5%) раствор хлорида калия, внутривенно, капельно, под контролем ЭКГ.
3. Назначить больному дифенин - препарат, стимулирующий микросомальные ферменты печени и оказывающий хороший антиаритмический эффект. В настоящее время это один из лучших препаратов при желудочковой тахикардии, обусловленной дигиталисной интоксикацией. Лидокаин (ксикаин) при интоксикации сердечными гликозидами менее эффективен, чем дифенин.
Иногда в целях борьбы с интоксикацией сердечными гликозидами используют бета - адреноблокаторы (например, анаприлин). Также можно назначить унитиол, являющийся донатором сульфгидрильных групп, растворы трилона Б, связывающего ионизированный кальций, а также специфические антитела к сердечным гликозидам. Последние в виде коммерческих препаратов (фрагментов моноклональных антител к сердечным гликозидам), являются, по сути, антидотами.
ПРОФИЛАКТИКА ИНТОКСИКАЦИИ СЕРДЕЧНЫМИ ГЛИКОЗИДАМИ
1. Соблюдение принципов назначения сердечных гликозидов и индивидуализация лечения больного.
2. Рациональная комбинация сердечных гликозидов с другими лекарственными средствами.
3. Постоянный контроль ЭКГ (удлинение интервала PQ, появление аритмий).
4. Диета, богатая калием (курага, изюм, бананы, печеный картофель); назначение препаратов калия: ПАНАНГИН (калия аспарагинат в сочетании с магния аспарагинатом),
"Гедеон Рихтер", Венгрия; АСПАРКАМ или КАЛИЯ ОРОТАТ.
ПРОТИВОПОКАЗАНИЯ К ПРИМЕНЕНИЮ СЕРДЕЧНЫХ ГЛИКОЗИДОВ
Различают абсолютные и относительные противопоказания к применению сердечных гликозидов. Абсолютным противопоказанием является интоксикация сердечными гликозидами. Относительными противопоказаниями являются:
1) экстрасистолия;
2) атриовентрикулярные блокады;
3) гипокалиемия;
4) желудочковая пароксизмальная тахикардия. Иногда положительный инотропный эффект может определять противопоказания к назначению препаратов сердечных гликозидов - субаортальный и изолированный митральный стеноз при синусовом ритме.
НЕГЛИКОЗИДНЫЕ (НЕСТЕРОИДНЫЕ) НЕАДРЕНЕРГИЧЕСКИЕ СИНТЕТИЧЕСКИЕ КАРДИОТОНИКИ
В связи с высокой токсичностью сердечных гликозидов, велся поиск синтетических кардиотонических средств с большей широтой действия, эффективностью при разных видах сердечной недостаточности, наличием других положительных качеств. Таким образом, был создан ряд препаратов, удовлетворяющих этим усовиям - АМРИНОН и МИЛРИНОН.
Механизмы действия:
- ингибиция фосфодиэстеразы;
- увеличение концентрации цАМФ;
- активация протеинкиназ;
- увеличение поступления ионов кальция в клетку; - стимуляция мышечного сокращения.
Первый синтетический кардиотонический препарат нестероидной структуры АМРИНОН (Amrinone; амп. по 20 мл раствора, содержащего 100 мг действующего вещества). Препарат оказывает положительное инотропное действие, сосудорасширяющее действие, увеличивает сердечный выброс, снижает давление в системе легочной артерии, уменьшает периферическое сопротивление сосудов. Показание к применению:
- только для кратковременной терапии острой застойной сердечной недостаточности (в отделении интенсивной терапии под контролем гемодинамики).
Побочные эффекты: снижение АД, тахикардия, наджелудочковая и желудочковая аритмия, тромбоцитопения, нарушение функции почек и печени.
Аналогичным по структуре и действию является препарат МИЛРИНОН. Он активнее амринона и, по-видимому, не вызывает тромбоцитопению.
АНТИАРИТМИЧЕСКИЕ СРЕДСТВА
Частота нарушений ритма сердца в клинике внутренних болезней очень существенна, и аритмии занимают в общей структуре сердечно-сосудистой патологии второе место после ишемической болезни сердца (ИБС).
Эффективное применение антиаритмических средств зависит от точности диагноза, понимания электрофизиологических основ нарушения ритма, а также от знания механизмов действия лекарственных средств на нормальные и "измененные" кардиомиоциты.
Аритмии характеризуются нарушением места и частоты возникновения импульсов, их регулярности и проводимости, то есть нарушения ритма сердечных сокращений могут быть обусловлены изменениями автоматизма, изменениями степени проводимости по проводящей системе сердца или комплексом этих нарушений.
Причины сердечных аритмий разнообразны. Прежде всего, это ишемия миокарда, пороки сердца (особенно митрального клапана), электролитные нарушения, изменения кислотно-основного состояния, различные интоксикации (например, при передозировке сердечных гликозидов), эндокринные заболевания, энергетические нарушения. При инфаркте миокарда частота возникновения аритмий достигает 90%.
Различают два основных вида аритмий:
1. Тахиаритмии.
2. Брадиаритмии.
В связи с этим все антиаритмические средства разделяют на две большие группы:
1. Средства, применяемые при тахиаритмиях.
2. Средства, применяемые при брадиаритмиях.
СРЕДСТВА, ПРИМЕНЯЕМЫЕ ПРИ ТАХИАРИТМИЯХ:
I. Блокаторы натриевых каналов:
А: замедляющие деполяризацию и реполяризацию:
- хинидин, новокаинамид, этмозин, этацизин, дизопирамид, аймалин, аллапинин, боннекор;
Б: ускоряющие реполяризацию:
- лидокаин, мексилетин, дифенин.
II. Блокаторы бета-адренорецепторов:
- анаприлин (пропранолол), окспренолол, пиндолол, тимолол, метапролол, атенолол, ацебутолол и др. III. Средства, удлиняющие реполяризацию:
- амиодарон, бретилия тозилат (орнид).
IV. Блокаторы кальциевых каналов:
- верапамил, нифедипин, дилтиазем и др.
СРЕДСТВА, ПРИМЕНЯЕМЫЕ ПРИ БРАДИАРИТМИЯХ И БЛОКАДАХ
В эту группу входят средства, повышающие процессы возбудимости и проводимости в сердце, а также, устраняющие тормозящее влияние на них блуждающего нерва)
I. Адреномиметические средства:
- изадрин, адреналин, эфедрин.
II. М-холиноблокатры:
- атропин, ипратропия бромид (итроп). III. Гормонопрепарат - глюкагон.
ЭЛЕКТРОФИЗИОЛОГИЧЕСКИЕ ОСНОВЫ НАРУШЕНИЙ РИТМА СЕРДЦА
В сердце присутствуют два типа клеток, различных по электрофизиологическим особенностям:
1) клетки с быстрым ответом,
2) клетки с медленным ответом.
Основным свойством сердечной мышцы является ее электрическая возбудимость, при этом свойства предсердных и желудочковых мышечных волокон отличаются от свойств клеток проводящей системы сердца.
Клиническое значение этого разделения заключается в избирательной способности одних препаратов блокировать преимущественно быстрые каналы (лидокаин), других - медленные каналы (верапамил), что и определяет выбор антиаритмического средства при конкретном виде нарушения ритма сердца. С помощью микроэлектродной методики исследования было выяснено, что электричекую активность клетки можно разделить на пять фаз:
- в состоянии покоя (диастолы, поляризации) - фаза 4, сердечная клетка имеет отрицательный заряд, обусловленный концентрационным градиентом ионов калия (30: 1), то есть внутри клетки концентрация ионов калия приблизительно равна 150 моль/л, а вне клетки - около 5 моль/л. Это обусловливает отрицательный трансмембранный потенциал покоя (для волокон предсердия эта величина составляет -65-75 мВ, а для миофибрилл желудочков -90-95 мВ). Специализированные клетки синоатриального узла, атриовентрикулярного узла и системы Гиса-Пуркинье в диастолу обладают дополнительным свойствомспонтанной диастолической активацией (деполяризацией);
- фаза быстрой деполяризации (фаза активирования) обозначается как фаза 0 и характеризуется тем, что отрицательный потенциал покоя уменьшается до критической величины порогового потенциала (около -60 мВ), а затем быстро становится положительным (до +30 мВ). В данную фазу отмечается быстрый, лавинообразный ток ионов натрия внутрь клетки, в результате чего внутренняя поверхность клеточной мембраны приобретает положительный заряд, а наружная поверхность становится заряженной отрицательно. Проникновение ионов натрия в клетку через быстрые каналы вызывает высвобождение ионов кальция из саркоплазматического ретикулума в цитоплазму. Увеличение концентрации ионов кальция в цитоплазме вызывает сокращение миокарда;
- фаза возвращения в состояние покоя (реполяризации) начинается с ранней быстрой реполяризации (фаза 1), когда в клетку поступают анионы хлора, и переходит далее в фазу медленной реполяризации (фаза 2), когда внутрь клетки медленно поступают ионы кальция. Эта фаза носит название фазы плато;
- фазу поздней реполяризации (фаза 3), ассоциируют с выходом ионов калия из клетки.
Вслед за этой фазой вновь следует фаза поляризации с последующей диастолической деполяризацией, во время которой в Р-клетках происходит медленное проникновение натрия до пороговой величины. Окончательное восстановление конфликта ионов в клетке происходит в течение фазы покоя с участием механизма ионной помпы, выводящей ионы натрия из клетки и обеспечивающей поступление в нее ионов калия.
ЭКГ отражает суммированные трансмембранные потенциалы миокарда:
- волна Р - соответствует предсердной деполяризации;
- комплекс QRS - соответствует желудочковой деполяризации (фаза 0);
- сегмент ST - соответствует фазам 1 и 2;
- зубец Т - соответствует фазе 3 на кривой трансмембранного потенциала.
Симпатическая иннервация (а значит и адреномиметические средства) стимулирует, ускоряет вышеперечисленные ионные процессы (особенно открытие быстрых натриевых каналов), а следовательно - генерацию потенциала действия. Под влиянием блуждающего нерва первично открываются каналы для калия, а не быстрые натриевые каналы. В этой связи ацетилхолин (выделяющийся при раздражении блуждающего нерва) усиливает выход ионов калия из клетки, вызывает явление гиперполяризации.
Ритм сердечных сокращений определяется активностью так называемых автоматческих клеток - пейсмейкеров (Р-клетки от англ. pace maker) синусного узла (синоатриального узла или узла Кис-Фляка). Описанный процесс генерации трансмембранного потенциала характеризует перенос ионов через мембрану клетки рабочего миокарда. Для клеток-водителей сердечного ритма характер кривой трансмембранного потенциала аналогичен, за исключением того, что фаза медленной диастолической активизации (деполяризации, фаза 4) регистрируется в виде наклонного отрезка фазы 4 (медленное "подтекание" ионов натрия через медленные ионные каналы). Последнее характеризует автоматизм этих клеток как способность клетки к спонтанной диастолической деполяризации. В норме максимум автоматизма присущ клеткам синоатриального узла.
Горизонтальный отрезок кривой трансмембранного электрического потенциала сердечной клетки (миокардиоцита) после достижения критической величины порогового потенциала (-60 мВ) сменяется практически вертикальным, резким подъемом данного отрезка (пик или спайк).
Необходимо ясно понимать смысл терминов АВТОМАТИЗМ (способность клетки к спонтанной диастолической деполяризации) и ВОЗБУДИМОСТЬ (способность клетки реагировать деполязацией (фазой 0) на внешние стимулы), которая определяется по порогу потенциала действия.
Скорость спонтанной деполяризации в Р-клетках зависит от функции вегетативной нервной системы. Так, активация симпатических нервов (симпатических, адренергических влияний) повышает вхождение ионов натрия и кальция, ускоряет спонтанную деполяризацию и, следовательно, вызывает учащение сердечных сокращений. Активация парасимпатических влияний увеличивает выход ионов калия из Р-клетки, приводит к гиперполяризации ее мембраны, что замедляет деполяризацию, а также частоту сокращений сердца.
Аналогичный тип потенциала действия возникает и в Р-клетках атриовентрикулярного узла, в некоторых клетках пучка Гиса. В этих клетках спонтанная деполяризация протекает медленнее, чем в Р-клетках синоатриального узла, поэтому сердце сокращается в ритме, свойственном клеткам синоатриального узла.
По механизму возникновения аритмии разделяют на три типа:
1. Аритмии, вызванные нарушениями автоматизма или генерации импульса.
2. Аритмии, вызванные нарушением проводимости импульса по проводящей системе сердца.
3. Аритмии, вызванные сочетанными нарушениями автоматизма и возбудимости.
Существует несколько теорий, поясняющих патофизиологический механизм возникновения аритмий, например, теория эктопической аритмии, основанная на том заключении, что, если возбуждение в синоатриальном узле ослабевает (при нарушении поляризации мембраны), или нарушается его распространение по проводящей системе, то может проявиться автоматизм клеток-водителей ритма II-го и последующих порядков. В результате возникают дополнительные (гетеротопные) очаги возбуждения, приводящие к возникновению экстрасистол или к проявлению более медленных водителей ритма.
Ускорение спонтанной деполяризации (автоматизма) в Р-клетках синоатриального узла, приводит к возникновению синусовых тахиартмий, что может произойти под действием избыточного количества катехоламинов, а также при отравлении сердечными гликозидами.
Помимо нарушения образования импульсов, причиной тахиаритмий (причем более частой, нежели нарушения автоматизма) могут быть нарушения проведения импульсов. Основным нарушением данного типа является осуществление механизма возврата (re-entry). Данное явление послужило основанием для создания
теории повторного входа, согласно которой из одной точки миокарда в другую импульс может проводиться по двум путям, но один из них проводит его с большей скоростью, нежели другой. В этой связи импульс, приходя из первой точки во вторую по более быстрому пути, возвращается обратно в первую по более медленному пути. Так возникает локальная циркуляция импульсов - гетеротопный очаг возбуждения.
Некоторые лекарственные средства (хинидин), стабилизируя мембрану клеток для ионов и превращая тем самым односторонний блок в двусторонний, подавляют локальную циркуляцию возбуждения и выравнивают скорость проведения импульсов по различным путям.
Другие антиаритмические средства (изадрин) облегчают проводимость по месту блока, тем самым ликвидируя условия возврата и циркуляции возбуждения в проводящей системе сердца.
В свете электрофизиологических процессов, имеющих место в норме и при возникновении аритмий, весьма важным является понятие рефрактерного периода. Пришедшее из проводящей системы к рабочему миокарду возбуждение может вызвать его сокращение, при условии окончания эффективного рефрактерного периода, во время которого сердце неспособно ни к возбуждению, ни к сокращению. На ЭКГ данный период соответствует комплексу QRS и всему сегменту ST, а на кривой потенциала действия рабочего миокарда-от начала деполяризации (фаза 0) до реполяризации (-60мВ).
СРЕДСТВА, ИСПОЛЬЗУЕМЫЕ ПРИ ТАХИАРИТМИЯХ
Ведущим препаратом группы антиаритмических средств, уменьшающих проницаемость клеточных мембран для ионов калия и натрия и являющихся истинными противоаритмическими средствами (использующимися только для лечения больных с аритмиями), является ХИНИДИНА СУЛЬФАТ (Chinidini sulfas; в таб. по 0, 1 и 0, 2). Хинидин - производное хинина (противомалярийного препарата, сокращающего матку). Алкалоид коры хинного дерева. Это один из самых сильных и универсальных противоаритмических препаратов.
Препарат хорошо всасывается при приеме внутрь, на 70-90% связываясь с белками плазмы. Эффект развивается медленно, максимальное действие регистрируется через 1-3 часа после приема. Длительность эффекта - около 8 часов. В тканях препарат распределяется неравномерно, наибольшее количество его обнаруживается в миокарде, причем в миокарде желудочков концентрация хинидина больше, чем в миокарде предсердий. Препарат связывается с белками миокардиоцитов, вызывая тем самым мембраностабилизирующий эффект. В результате хинидин, прямо угнетая все четыре основных функции сердца, снижает возбудимость, уменьшает сократимость миокарда и скорость проведения импульсов по проводящей системе сердца. В целом, в основе механизма действия хинидина лежит селективное блокирование быстрых натриевых каналов и торможение выхода ионов калия из клетки, что в итоге влечет за собой удлинение фазы реполяризации.
На кривой трансмембранного потенциала замедление скорости спонтанной деполяризации Р-клеток выразится более пологим характером участка фазы деполяризации (фаза 4), то есть угнетением автоматизма, замедлением фазы активирования деполяризации (фазы 0) и фазы реполяризации, что в целом приведет к удлинению эффективного рефрактерного периода, то есть к увеличению времени рефрактерности кардиомиоцитов и к удлинению периода потенциала действия. Важным фактом является то, что такое действие препараты первой группы, и хинидин в частности, оказывают преимущественно на автоматические клетки эктопических очагов, не влияя при этом в терапевтических дозах, на клетки синоатриального узла.
Итак, препараты первой группы снижают автоматизм эктопических очагов, препятствуют возврату возбуждения, устраняя тем самым аритмогенный очаг. В результате удлинения эффективного рефрактерного периода (в желудочках на 10% и в предсердиях на 50%) многие импульсы, пришедшие из эктопического очага, особенно слабые, отсекаются. Таким образом, препараты этой группы угнетают проводимость за счет удлинения потенциала действия. Важной особенностью этих препаратов является их способность к кумуляции.
 2014-02-02
2014-02-02 461
461