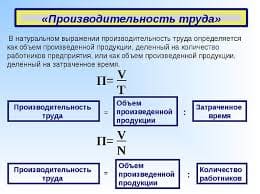
При воспалении в каком-либо участке тела скорость поступления лейкоцитов в поврежденную ткань значительно выше, чем в норме. Костный мозг начинает выбрасывать в кровь свои резервы. Это ведет к лейкоцитозу. При остром гнойном воспалении общее число лейкоцитов в крови обычно увеличивается за счет нейтрофилов и их менее зрелых форм (палочкоядерных, юных, миэлоцитов). В самом очаге воспаления срок жизни лейкоцитов, пришедших из крови, тоже сокращается. Если в норме, вышедшие в ткань лейкоциты движутся в разных направлениях, то при воспалении они активно перемещаются в строго определенном направлении - в сторону максимальной концентрации притягивающих их веществ - хематтрактантов (лат. аttractio - притяжение). Направленная миграция фагоцитов получила название хемотаксис (греч. taxis - порядок). Без хемотаксиса не было бы воспаления, так как лейкоциты - эффекторы не собирались бы в одном месте, а рассредоточивались бы по ткани. Благодаря тому, что миграция клеток в очаг повреждения сфокусирована в строго определенном направлении, возникает клеточный инфильтрат и серия последующих событий, связанных с его формированием. Активное перемещение фагоцитов в направлении градиента хематтрактантов происходит с помощью особых ультраструктур клеток - микронитей. Они состоят из актиноподобного сократительного белка и располагаются по периферии цитоплазмы фагоцита. При возбуждении клетки микронити собираются в агрегаты (пучки). В то же время другие функции фагоцитоза после воздействия хематтрактантов (способность распознавать объекты фагоцитоза, генерировать микробицидные факторы, секреция) не страдают.
|
|
|
Для возбуждения направленной миграции лейкоцитов достаточно, чтобы концентрация хематтрактантов у фронтального, полюса клетки обращенного в сторону вектора перемещения была хотя бы на 1% выше, чем у противоположного полюса.
Каким образом формируется градиент хематтрактантов, притягивающий лейкоциты и ведущий к развитию воспалительного инфильтрата?
Во-первых, многие компоненты плазмы, фильтрующиеся в ткань, обладают хемотактическими свойствами. К ним относятся вещества, которые образуются в процессе свертывания крови – калликреин, активатор плазминогена, фибринпептид В, Сза- и С5а-фракции комплемента. От иммуноглобулинов G отщепляются пептиды-лейкоагрессины с выраженными хемотактическими свойствами.
Во-вторых, хематтрактанты образуются при разрушении клеточных мембран. При окислении арахидоновой кислоты появляются лейкотриены В4, С4 и Д4, и другие производные, резко усиливающие хемотаксис лейкоцитов в очаг.
|
|
|
В третьих, появившись в очаге повреждения, сами лейкоциты выделяют вещества, которые поддерживают высокий градиент хематтрактантов. Так лизосомальные протеазы нейтрофилов прямым путем активируют комплемент, и в ходе этой активации образуются хематтрактанты – Сза, С5а и др. Такие нейтральные протеазы как коллагеназа и эластаза разрушают волокнистые структуры соединительной ткани - коллагеновые и эластиновые нити. Продукты частичной деструкции коллагена и эластина служат хематтрактантами не только для ПМЛ, но и для моноцитов.
- Аттракцию нейтрофилов вызывают и продукты других клеток из очага воспаления. Так, моноциты секретируют низкомолекулярный фактор с массой 400-600 дальтон. По своим свойствам он отличается от С5а.
- Лимфоциты после их стимуляции специфическим антигеном или неспецифическими митогенами (лектинами - фитогемагглютинином (ФГА), конкалавалином (Con А) и др.) секретируют белки, притягивающие ПМЛ в очаг.
Важно подчеркнуть, что хематтрактанты не просто привлекают ПМЛ в зону повреждения, но и активируют их. Последнее связано с тем, что на мембранах нейтрофилов имеются специальные рецепторы к хематтрктантам. Лучше всего из них изучены рецепторы к микробным хематтрактантам. Из них выделена активная фракция – формилметионилпептиды, которая вызывает мощный хемотаксис ПМЛ и моноцитов.
В очаге воспаления фагоциты в ответ на стимуляцию начинают выбрасывать в окружающую среду свои лизосомальные гранулы. Этот процесс получил название секреции. В лизосомах имеется целый набор медиаторов воспаления.
Дегрануляция связана с деятельностью микротрубочек. По ним, как по рельсам, лизосомы передвигаются от центра клетки, из околоядерной зоны, к наружной мембране. После слияния с мембраной гранулы опорожняются в среду. При другом варианте они могут выталкиваться из клетки целиком. Медиаторы воспаления могут выделяться из фагоцитов не только в ходе секреторной дегрануляции, но и при разрушении фагоцитов.
Оказавшись в очаге нейтрофилы работают не в одиночку, а в кооперации с другими типами клеток. Важную роль играют взаимодействия нейтрофилов с лимфоцитами, нейтрофилов с моноцитами-макрофагами. нейтрофилов с тучными клетками. Лимфоциты в очаге воспаления выделяют растворимые факторы, которые усиливают микробицидные функции нейтрофилов, делают их более "боеспособными" в борьбе с микробами (А.Н.Маянский). Наряду с этим В-лимфоциты и плазматические клетки выделяют специфические антитела. Образующиеся комплексы антиген-антитело раздражают нейтрофилы и усиливают их эффекторные функции в очаге воспаления. Это часто наблюдается при аллергическом воспалении.
В последнем случае в очаг может мигрировать много эозинофилов. При контакте клеток-мишеней, сенсибилизированных IgE-антителами со специфическим аллергеном выделяется особый эозинофильно-хемотаксический фактор, около 500 дальтон (ECF-A). Участие эозинофилов в патогенезе воспаления не вполне ясно. Основная их функция заключается в том, что они нейтрализуют гистамин и другие медиаторы воспаления, выделяемые различными типами клеток-эффекторов.
 2014-02-09
2014-02-09 5315
5315