Роговица (cornea), кроме перечисленных, выполняет еще оптическую функцию, являясь основной преломляющей средой глаза. Она обладает прозрачностью, гладкостью, зеркальностью, сферичностью, высокой чувствительностью. Питание роговица получает из 3 источников: краевой петлистой сети, образованной передними ресничными артериями и расположенной в области лимба, влаги передней камеры и слезной жидкости. Кислород поступает в роговицу непосредственно из воздуха. Вследствие обильного кровоснабжения глазного яблока температура роговицы даже в самый сильный мороз не опускается ниже 18—20 °С.
Важную роль в обеспечении нормальной жизнедеятельности роговицы играет конъюнктива, которая содержит множество бокаловидных клеток, выделяющих слизь, и слезных железок, выделяющих слезу. Этот секрет выполняет трофическую функцию и образует на поверхности роговицы слезную пленку, которая, смачивая поверхность роговицы, препятствует ее высыханию, играет роль смазки, уменьшающей трение при движениях век. Кроме того, в слезе содержатся неспецифические факторы иммунной защиты (лизоцим, альбумины, лактоферин, b-лизин, интерферон), препятствующие раз–витию инфекционных поражений роговицы. Слеза смывает мелкие инородные тела, попадающие на роговицу.
Роговица состоит из 5 слоев: переднего эпителия, передней пограничной мембраны (боуменовой оболочки), собственного вещества роговицы, задней пограничной мембраны (десцеметовой оболочки) и заднего эпителия или эндотелия.
Передний слой (epithelium anterius) состоит из 5—7 рядов многослойного плоского неороговевающего эпителия, являющегося продолжением слизистой оболочки глаза (конъюнктивы), и имеет толщину около 50 мкм. Этот слой при повреждении хорошо регенерирует за счет базального слоя клеток, расположенного на передней пограничной мембране. В настоящее время считают, что в этой зоне в области лимба располагаются региональные стволовые клетки, которые отвечают за обновление клеток и регенерацию эпителия.
Эпителий выполняет защитную функцию и регулирует поступление влаги в роговицу из конъюнктивальной полости.
Передняя пограничная пластинка или боуменова оболочка, представляет собой стекловидную пластинку равномерной толщины (толщина в центре около 15 мкм), резко отграни–ченную от переднего эпителия и почти сливающуюся с подлежащим собственным веществом роговицы. Бесструктурная при обычном исследовании боуменова оболочка распадается при мацерации на отдельные фибриллы, представляющие собой тонкие коллагеновые волокна. Она неэластичная, гладкая, имеет низкий обмен, не способна к регенерации. При ее повреждении остаются помутнения.
Собственное вещество роговицы. Собственное вещество роговицы занимает ее основную массу, около 90% толщины. Оно состоит из повторяющихся единообразных пластинчатых струк–тур (числом до 200 и толщиной 1,5-2,5 мкм каждая), погруженных в основное вещество, сформированное из углеводно-белковых комп–лексов (протеогликанов и гликопротеинов). Коллагеновые фибриллы, составляющие пластины, идут строго параллельно и на одинаковом расстоянии друг от друга, образуя на срезе подобие квазикристалли–ческой структуры. Основное вещество богато водой.
Дефекты собственного слоя роговицы восстанавливаются в результате пролиферации клеток, но этот процесс идет по типу образования обычной рубцовой ткани с утратой прозрачности.
Задняя пограничная пластинка (lamina limitans posterior), или десцеметова оболочка, иногда называется задней эластичной мембраной. Этим подчеркивают ее прочностные свойства. Десцеметова оболочка гомогенная, резистентная к инфекционным процессам и воздействию химических веществ. Ее устойчивость к растяжению проявляется при расплавлении всей толщи роговицы, когда задняя пограничная пластинка может образовывать выпячивание в виде пузырька черного цвета, но при этом не разрушаться. Толщина десцеметовой оболочки составляет около 0,01 мм. Десцеметова оболочка легко отслаивается от собственного вещества роговицы и может быть собрана в складки, что наблюдается при операциях со вскрытием передней камеры, при ранениях роговицы, гипотонии глаза.
По происхождению задняя пограничная пластинка является кутикулярным образованием, т. е. продуктом деятельности клеток заднего эпителия, и состоит, в основном, из переплетающихся коротких фибрилл коллагена IV типа. При повреждении десцеметова оболочка регенерирует. В области лимба она разволокняется и образует остов трабекулярной сети.
Задний эпителий (epithelium posterius), эндотелий роговицы является самой внутренней частью роговицы, обращенной в переднюю камеру глаза и омываемой внутриглазной жидкостью. Он имеет толщину до 0,05 мм, состоит из монослоя гексогональных или полигональных плоских клеток. Клетки соединены друг с другом плотными контактами, что обеспечивает избирательную проницаемость. Замещение дефектов происходит в основном за счет увеличения площади отдельных клеток (так называемая внутриклеточная регенерация). Подобно пограничным мембранам, эндотелий обладает выраженной барьерной функцией, участвует в формировании трабекулярного аппарата иридокорнеального угла.
Склера (sclera) – непрозрачная часть фиброзной капсулы глаза, продолжение роговицы. В зоне лимба, имеющего ширину около 1 мм, спереди имеется неглубокая бороздка (sulcus sclerae).
Склера состоит из 3 слоев: эписклерального листка (lam. episcleralis), собственно склеры (substantia propria sclerae) и внутренней бурой пластинки (Lam. fusca sclerae), образованных из коллагеновых и эластических волокон, которые хаотично переплетаются и тем самым исключа–ют ее прозрачность.
В центре заднего отдела склера представлена многослойной решетчатой пластинкой, через которую проходят зрительный нерв и сосуды сетчатки.
Толщина склеры неодинакова в разных участках: у заднего полюса глаза она равна 1 мм, у края роговицы – 0,6 мм. Наименьшая толщина склеры определяется под сухожилиями глазных мышц. Эти участки глазного яблока наименее устойчивы при травмах глаза, особенно тупых, здесь часто возникают разрывы склеры. Другими слабыми местами являются эмиссарии передних цилиарных артерий в 3—4 мм от лимба и решетчатая пластинка в области выхода зрительного нерва.
У новорожденных склера сравнительно тонкая (0,4 мм) и более эластичная» чем у взрослых, сквозь нее просвечивает пигментированная внутренняя оболочка, поэтому цвет склеры у детей голубоватый. С возрастом она утолщается и становится непрозрачной, ригидной и приобретает желтоватый оттенок. Вокруг выхода зрительного нерва в склере имеются многочисленные отверстия для коротких и длинных задних цилиарных артерий и нервов. Позади экватора на поверхность склеры выходят 4—6 вортикозных вен.
Питание склеры осуществляется за счет краевой петлистой сети, сосудов, проходящих транзитом через склеру и отдающих мелкие эписклеральные веточки, а также за счет диффузии питательных веществ из жидкости, поступающей в супрахориоидальное про–странство, для которой склера проницаема.
Таким образом, склера, будучи бедна сосудами, мало склонна к заболеваниям метастатического происхождения. Сравнительно хорошее разветвление передних цилиарных артерий в переднем отделе склеры, возможно, объясняет преимущественное поражение воспалительным процессом именно этих ее участков.
3. Острота зрения — способность глаза воспринимать раздельно две точки, находящиеся друг от друга на определенном, обычно небольшом расстоянии. Зависит от рефракции глаза (понижение О. з. наблюдается при близорукости: при дальнозоркости она может оставаться нормальной за счет напряжения аккомодации), состояния преломляющих сред, сетчатки, зрительного нерва и других отделов зрительного анализатора. При отсутствии видимых причин понижения О. з. говорят об амблиопии.Глаз человека представляет сложную оптическую систему. Аномалии этой системы широко распространены среди населения. В возрасте 20 лет около 31% всех людей являются дальнозоркими гиперметропами; около 29% – близорукими или миопами и лишь 40% людей имеют нормальную рефракцию.
Аномалии рефракции приводят к снижению остроты зрения и, таким образом, к ограничению в выборе профессии молодыми людьми. Прогрессирующая близорукость, является одной из самых частых причин слепоты во всем мире.
Для сохранения нормальных зрительных функций необходимо, чтобы все преломляющие среды глаза были прозрачными, а изображение от объектов, на которые смотрит глаз, формировалось на сетчатке. И, наконец, все отделы зрительного анализатора должны функционировать нормально Нарушение одного из этих условий, как правило, приводит к слабовидению или слепоте.
Глаз обладает преломляющей способностью, т.е. рефракцией и является оптическим прибором. Преломляющими оптическими средами в глазу являются: роговая оболочка (42—46 Д) и хрусталик (18—20 Д). Преломляющая сила глаза в целом составляет 52—71 Д (Трон Е.Ж., 1947; Дашевский А.И., 1956) и является, собственно, физической рефракцией.
Физическая рефракция – преломляющая сила оптической системы, которая определяется длиной фокусного расстояния и измеряется в диоптриях. Одна диоптрия равна оптической силе линзы с длиной фокусного расстояния в 1 метр:
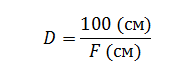
Однако для получения четкого изображения важна не преломляющая сила глаза, а ее способность фокусировать лучи точно на сетчатке.
В связи с этим офтальмологи пользуются понятием клинической рефракции, под которой понимают положение главного фокуса оптической системы глаза по отношению к сетчатке. Различают статическую и динамическую рефракцию. Под статической подразумевают рефракцию в состоянии покоя аккомодации, например, после закапывания холиномиметиков (атропина или скополамина), а под динамической – с участием аккомодации.
Рассмотрим основные виды статической рефракции:
В зависимости от положения главного фокуса (точка, в которой сходятся параллельные оптической оси лучи, идущие в глаз) по отношению к сетчатке различают два вида рефракции – эмметропию, когда лучи фокусируются на сетчатке, или соразмерную рефракцию, и аметропию – несоразмерную рефракцию, которая может быть трех видов: миопия (близорукость) – это сильная рефракция, параллельные оптической оси лучи фокусируются перед сетчаткой и изображение получается нечетким; гиперметропия (дальнозоркость) – слабая рефракция, оптической силы недостаточно и параллельные оптической оси лучи фокусируются за сетчаткой и изображение так же получается нечетким. И третий вид аметропии – астигматизм — нали–чие в одном глазу двух различных видов рефракции или одного вида рефракции, но разной степени преломления. При этом образуется два фокуса и в результате изображение получается нечетким.
Каждый вид рефракции характеризуется не только положени–ем главного фокуса, но и наилучшей точкой ясного зрения (punktum remotum) – это точка из которой должны выйти лучи, чтобы сфоку–сироваться на сетчатке.
Для эмметропического глаза дальнейшая точка ясного зрения находится в бесконечности (практически это – в 5 метрах от глаза). В миопическом глазу параллельные лучи собираются перед сетчат–кой. Следовательно, на сетчатке должны собраться расходящиеся лучи. А расходящиеся лучи идут в глаз от предметов, находящихся на конечном расстоянии перед глазом, ближе 5 метров. Чем больше степень близорукости, тем более расходящиеся лучи света будут собираться на сетчатке. Дальнейшую точку ясного зрения можно вычислить, если разделить 1 метр на число диоптрий миопического глаза. Например, для миопа в 5,0 Д дальнейшая точка ясного зрения находится на расстоянии: 1/5,0 = 0,2 метра (или 20 см).
В гиперметропическом глазу параллельные оптической оси лучи фокусируются как бы за сетчаткой. Следовательно, на сетчатке должны собраться сходящиеся лучи. Но таких лучей в природе нет. А значит, нет и дальнейшей точки ясного зрения. По аналогии с миопией она принимается условно, якобы располагаясь в отрицательном пространстве. На рисунках в зависимости от степени дальнозоркости показывают ту степень схождения лучей, которую они должны иметь до вхождения в глаз, чтобы собраться на сетчатке.
Каждый вид рефракции отличается друг от друга и своим отношением к оптическим линзам. При наличии сильной рефракции – миопии для перемещения фокуса на сетчатку требуется ее ослабление, для этого используются рассеивающие линзы. Соответственно при гиперметропии требуется усиление рефракции, для этого необходимы собирающие линзы. Линзы обладают свойством собирать или рассеивать лучи в соответствии с законом оптики, который говорит о том, что свет, проходящий через призму, всегда отклоняется к ее основанию. Собирающие линзы можно представить как две призмы, соединенные своими основаниями, и, наоборот, рассеивающие линзы, две призмы, соединенные вершинами.
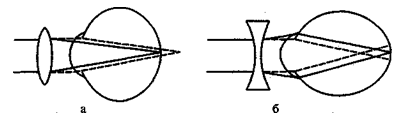
Рис. 2. Коррекция аметропии: а – гиперметропии; б – миопии.
Таким образом, из законов рефракции возникает вывод о том, что глаз воспринимает лучи определенного направления в зависимости от вида клинической рефракции. Пользуясь только рефракцией, эмметроп видел бы только вдаль, а на конечном расстоянии перед глазом он был бы лишен возможности видеть предметы четко. Миоп различал бы предметы только те, которые находились бы на расстоянии дальнейшей точки ясного зрения перед глазом, а гиперметроп вообще не видел бы четко изображение предметов, поскольку у него дальнейшая точка ясного зрения не существует.
Однако повседневный опыт убеждает в том, что лица, обладающие разной рефракцией, далеко не так ограничены в своих возможностях, определяемых анатомическим устройством глаза. Происходит это благодаря наличию в глазу физиологического механизма аккомодации и на этой основе динамической рефракции.
4. Гонорея – венерическое заболевание с преимущественным поражением слизистых оболочек мочеполовых органов, передается половым путем. Заболевание вызывает грамотрицательный диплококк Нейссера (Neisseria gonorrhoeae). Источник заражения – больной гонореей человек. Путь передачи в основном, контактный. Гонорейный конъюнктивит может развиться у взрослых больных гонореей мочеполовых путей в результате заноса инфекции в конъюнктивальную полость, у лиц, находящихся в контакте с больными, при несоблюдении правил гигиены. Новорожденные инфицируются в основном прохождении через родовые пути матери, болеющей гонореей. Крайне редко встречается метастатическое внутриутробное заражение.
Острый гнойный гонококковый конъюнктивит быстро прогрессирует. Веки отечные, отделяемое обильное, гнойное, конъюнкт резко гиперемирована, раздражена, собирается в выпячивают складки. Нередко бывает резкий отек конъюнктивы склеры (хемоз). Кератит развивается в 15—40% случаев. Сначала он поверхностный, а затем развивается язва роговицы, которая может привести к перфорации роговицы уже через 1—2 дня. Этому способствует сдавление краевой петлистой сети отечной конъюнктивой, в результате нарушается питание роговицы. Заболевание проявляется сначала в виде инфильтрата, которая затем быстро переходит в гнойную язву. Язва распространяется по поверхности роговицы и в глубину, нередко приводя к прободению с образованием в дальнейшем простого или сращенного бельма. Реже инфекция проникает внутрь глаза и вызывает панофтальмита.
При гонококковых конъюнктивитах применяют местно 0,3% растворы офлоксацина, ципрофлоксацина, фторхинолоновые антибиотики местно и внутрь.
Билет 2
- Анатомия и гистология век ребенка
- Периферическое зрение и способы его исследования
- Медикаментозная терапия глаукомы
- Понятие о физической и клинической рефракции
1.Веки (palpebrae).Основная функция век – защитная. Веки представляют собой слож–ное анатомическое образование, которое включает два листка – кожно-мышечный и конъюнктивально-хрящевой.
Кожа век тонкая и весьма подвижная, свободно собирается в складки при открывании век и также свободно расправляется при их закрытии. Вследствие подвижности кожа может легко стягиваться в стороны (например рубцами, обусловливая выворот или заворот век). Смещаемость, мобильность кожи, способность к вытяжениям и пере–мещениям используют при пластических операциях.
Подкожная клетчатка представлена тонким и рыхлым слоем, бедным жировыми включениями. Вследствие этого здесь легко воз–никают выраженные отеки при местных воспалительных процессах, кровоизлияния при травмах. При обследовании раны веха необходи–мо помнить о подвижности кожи и возможности большого смещения ранящего предмета в подкожной клетчатке.
Мышечная часть века состоит из круговой мышцы век, мышцы, поднимающей верхнее веко, мышцы Риолана (узкая мышечная полос–ка по краю века у корня ресниц) и мышцы Горнера (мышечные волок–на из круговой мышцы, охватывающие слезный мешок).Круговая мышца глаза состоит из пальпебрального и орбиталь–ного пучков. Волокна обоих пучков начинаются от внутренней связки век – мощного фиброзного горизонтального тяжа, являюще–гося образованием надкостницы лобного отростка верхней челюсти. Волокна пальпебральной и орбитальной части идут дугообразны–ми рядами. Волокна орбитальной части в области наружного угла переходят на другое веко и образуют полный круг. Круговая мышца иннервируется лицевым нервом.
Мышца, поднимающая верхнее веко, состоит из 3 частей: передняя часть прикрепляется к коже, средняя часть прикрепляется к верхнемукраю хряща, задняя – к верхнему своду конъюнктивы. Такое строение обеспечивает одновременное поднятие всех слоев век. Передняя и задняя части мышцы иннервируются глазодвигательным нервом, средняя – шейным симпатическим нервом.
За круговой мышцей глаза находится плотная соединительноткан–ная пластинка, которая называется хрящом век, хотя и не содержит хрящевых клеток. Хрящ придает векам легкую выпуклость, повторяющую форму глазного яблока. С краем орбиты хрящ соединяется плотной тарзоорбитальной фасцией, которая служит топографи–ческой границей орбиты. К содержимому орбиты относится все, что лежит позади фасции.
В толще хряща перпендикулярно краю век находятся видоизме–ненные сальные железы – мейбомиевы железы. Их выводные про–токи выходят в интермаргинальное пространство и располагаются вдоль заднего ребра век. Секрет мейбомиевых желез препятствует переливанию слезы через края век, формирует слезный ручей и направляет его в слезное озеро, предохраняет кожу от мацерации, входит в состав прекорнеальной пленки, защищающей роговицу от высыхания.
Кровоснабжение век осуществляется с височной стороны веточ–ками от слезной артерии, а с носовой – от решетчатой. И та, и другая являются конечными ветвями глазничной артерии. Наибольше скопление сосудов века находится в 2 мм от его края. Это необходимо учитывать при оперативных вмешательствах и травмах, так же как расположение мышечных пучков век. Учитывая высокую смещательную способность тканей век, желательно минимальное удаление поврежденных участков при первичной хирургической обработке.
Отток венозной крови из век идет в верхнюю глазничную вену, которая не имеет клапанов и анастомозирует через угловую вену кожными венами лица, а также с венами пазух носа и крылонебной ямки. Верхняя глазничная вена через верхнюю глазничную щель покидает орбиту и впадает в кавернозный синус. Таким образом, инфекция с кожи лица, пазух носа может быстрое распространяться орбиту и в пещеристую пазуху.
Регионарным лимфатическим узлом верхнего века является пре душной лимфатический узел, а нижнего – подчелюстной. Это нужно учитывать при распространении инфекции и метастазировании опухолей.
2. Механизм бинокулярного зрения
Корреспонденция сетчаток составляет анатомофизиологическую основу совместной сенсорной работы обоих глаз, которая проявляется в виде рефлекса слияния фузии. Фузия при помо–щи рефлекторной двигательной установки обоих глаз переводит изображения, воспринятые неодинаковыми, – диспаратными центральными участками обеих сетчаток, на корреспондирующие участки. В механизме бинокулярного зрения отчетливо проявля–ется единство сенсорной и моторной систем зрительного анализа–тора; слияние изображений рассматриваемого объекта совместно с деятельностью глазодвигательных мышц, придающих зрительным осям необходимое направление.
Таким образом, сенсорная фузия возможна при моторной. Фузия занимает ведущее место в обеспечении нормальной полноценной работы органа зрения. При слабо развитой фузии достаточно неболь–шого толчка, чтобы глаз отклонился кнутри или кнаружи. Таким толчком могут быть некорригированная гиперметропия (средняя или высокая), различная рефракция глаз – анизометропия, нарушение равновесия в моторном аппарате глаз, также изнуряющие заболева–ния, сильные эмоции и др.
Формирование и становление бинокулярного зрения происходит от 2 месяцев до 6—10 лет и укрепляется до 15 лет, высшая степень бинокулярного зрения – стереоскопическое зрение совершенствует–ся всю жизнь в зависимости от требований профессии и т. п.
При рождении ребенок сознательного зрения не имеет. Глаза блуждают независимо друг от друга.
В 2—4 недели освещение и игры (погремушки) побуждают при–стально смотреть на свет.
К началу 2-го месяца развиваются совместные движения обоих глаз, укрепляются условно-рефлекторные связи между раздражением сетчаток и движением глаз. В акт аккомодации включается конвер–генция.
В 4—5 месяцев отмечается длительная фиксация предмета.
Со второго полугодия жизни формируется фузия.
Необходимые условия для формирования бинокулярного зрения
Острота зрения должна быть не менее 0,4.
Должна быть хорошо скоординированная функция всех 12 глазодвигательных мышц.
Необходимо четкое изображение рассматриваемых предметов на сетчатке и равная величина этих изображений в обоих глазах – изейкония. Анизометропия более 2-х диоптрий обуславливает развитие анизейконии.
Требуется хорошая функциональная способность сетчатки, прово–дящих путей и высших зрительных центров.
Необходима четкая взаимосвязь аккомодации и конвергенции и их параллельная иннервация.
3. Препараты, применяемые для лечения глаукомы
По их влиянию на гидродинамику глаза антиглаукомные пре–параты можно разделить на лекарственные средства, улучшающие отток внутриглазной жидкости из глаза, и средства, угнетающие ее продукцию.
Средства, улучшающие отток жидкости из глаза
М-холиномиметики
Пилокарпин (Pilocarpine)
Глазные проявления парасимпатической стимуляции после при–нятия пилокарпина – миоз, спазм аккомодации, снижение внутриг–лазного давления.
Карбахол (Carbachol) относится к синтетическим холиномимети-кам. Не оказывает строго специфического действия на различные холинорецепторы. Действует на М– и Н-холинорецепторы.
Карбахол вызывает более стойкий и продолжительный миоз, чем пилокарпин. Миоз в результате применения карбахола может сохра–няться более 2 дней.
Неселективные симпатомиметики
В эту подгруппу входят эпинефрин, который является прямым стимулятором альфа – и бета-адренорецепторов различной локали–зации. В настоящий момент глазные лекарственные средства, содер–жащие адреналин, к применению в России не разрешен.
Аналоги простагландинов F2 альфа
Препараты данной группы в значительной степени снижают внут–риглазное давление, улучшая увеосклеральный отток водянистой влаги вследствие воздействия на различные подклассы простагландиновых рецепторов.
Латанопрост (Latanoprost). Снижение внутриглазного давления начинается примерно через 3—4 ч после введения препарата, макси–мальный эффект отмечается через 8—12 ч. Гипотензивное действие продолжается не менее 24 ч. В среднем офтальмотонус снижается на 35% исходного.
Ксалатан – выпускается в виде 0,005% глазных капель в пластмас–совых флаконах-капельницах по 2,5 мл.
Травопрост (Travoprost). Снижение внутриглазного давления сред–нем на 7—8 мм рт. ст. наблюдается через 2 ч после инстилляции, мак–симальное снижение офтальмотонуса – через 12 ч.
Траватан – 0,004% глазные капли в пластмассовых флаконах-капельницах емкостью 2,5 мл.
Средства, угнетающие продукцию внутриглазной жидкости.
Селективные симпатомиметики. К препаратам данной группы относятся клонидин, апраклонидин и бримонидин.
Клонидин (Clonidine) – агонист а 2 -адренорецепторов (постсинаптических) головного мозга. Подавляет симпатическое влияние на эффекторные органы. Избирательность к определенным рецеп–торам относительна и зависит от дозы. При местном применении способствует уменьшению продукции внутриглазной жидкости. Гипотензивный эффект клонидина проявляется через 30 мин, максимум наступает через 3 ч после инстилляции и сохраняется до 8 ч. В среднем при применении клонидина офтальмотонус снижает–ся на 5—9 мм рт. ст.
Бета-адреноблокаторы
Препаратами первого выбора при лечении глаукомы в большинс–тве случаев являются бета-адреноблокаторы. Бета-адреноблокаторы обладают различной селективностью действия.
Тимолол (Timolol) – неселективный бета-блокатор, не обладает внутренней симпатомиметической активностью и мембраностабилизирующим (местноанестезирующим) свойством.
Механизм снижения офтальмотонуса при применении тимолола заключается в угнетении секреции внутриглазной жидкости.
Бетаксолол (Betaxalol) – селективный (бета1) адреноблокатор, не обладающий внутренней симпатомиметической активностью, оказыва–ет незначительное мембраностабилизирующее (местноанестезирующее) действие.
Альфа– и бета-адреноблокаторы
Представителем этой группы является оригинальный отечествен–ный адреноблокатор проксодолол (Proxodololum).
Проксодолол оказывает блокирующее влияние на бета-альфарадренорецепторы. Механизм снижения офтальмотонуса проявляется в угнетении продукции внутриглазной жидкости.
Ингибиторы карбоангидразы.
Дорзоламид (Dorzolamide).
Ингибирует активность карбоангидразы II в отростках цилиарного тела, нарушает образование ионов бикарбоната, что приводит к нарушению транспорта ионов через мембраны клеток.В результате происходит снижение продукции внутриглазной жидкости.
Трусопт (Trusopt) – 2% глазные капли в пластмассовых флако–нах-капельницах, снабженных специальным дозатором для капель, емкостью 5 мл.
Бринзоламид (Brinzolamide) обладает высокой избирательностью к карбоангидразе II, хорошо проникает внутрь глаза. Бринзоламид наиболее хорошо переносится из препаратов ингибиторов кар–боангидразы. Бринзоламид, применяемый местно или введенный внутривенно, улучшает кровоснабжение диска зрительного нерва. Среднее снижение внутричерепного давления составляет 18—20% исходного.
Азопт (Azopt) – 1% офтальмологическая суспензия в пластмассо–вых флаконах-капельницах, снабженных специальным дозатором, вместимостью 5 мл.
Нейропротекторы
Ферментативные антиоксиданты: супероксиддисмутаза
Неферментативные антиоксиданты:
• эмоксипин 1% раствор вводить субконъюнктивально и парабульбарно.
• 0,02% раствор гистохрома вводить субконъюнктивально и пара-бульбарно. Курс лечения 10 инъекций. При необходимости лече–ние можно повторять 2—3 раза в год;
• аевит (ретинол 35 мг и токоферол 100 мг) – внутрь по 1 капсуле 2—3 раза в день;
• кислота липоевая – внутрь по 0,025 – 0,05 г 2—5 раза в день. Липоевую кислоту целесообразно сочетать с витаминами группы В.
Пептидные биорегуляторы
Ретиналамин вводится парабульбарно или внутримышечно.
Спазмолитики
Производные пуринов:
• теофиллин внутрь по 250 мг 3 раза в день в течение 2 нед;
• ксантинола никотинат внутрь по 150 мг 3 раза в день после еды в течение 2 мес или внутримышечно по 2 мл 15% раствора 1 раз в день в течение 10 дней.
Индольные алкалоиды:
• винпоцетин (кавинтон) по 5 мг 3 раза в день в течение 1 месяца, далее по 5 мг 1 раз в день длительно. Курс лечения можно начи–нать с внутривенного капельного введения 20 мг (на 500 мл изото–нического раствора хлорида натрия) в течение 10 дней.
Пуриновые алкалоиды:
• пентоксифиллин (трентал) внутрь во время или после еды по 400 мг 3 раза в день в течение 2 нед, далее 2 раза в день в течение 2 нед;
• дипиридамол (курантил) по 75—600 мг/сут в несколько приемов за 1 ч до еды. Дозу устанавливают индивидуально.
Ангиопротекторы:
• добесилат кальция (доксиум) внутрь по 0,25 г 3—4 раза в день в течение 3—4 нед.
• пармидин (продектин) по 0,25 г 3—4 раза в день в течение 2—4 нед.
• этамзилат (дицинон) по 0,25 г 3 раза в день в течение 2—3 месяцев.
Ноотропные препараты:
• пирацетам (ноотропил) внутрь по 30—160 мг/(кг*сут) в течение 6—8 нед.
• пикамилон внутрь по 1 таблетке (10 мг) 3 раза в день.
Антигипоксанты – цитохром С (Цито Мак) – применяется внутрь по 0,02 г (2 таблетки) 4 раза в день; курс лечения 3—4 нед.
4. Физическая рефракция – преломляющая сила оптической систе–мы, которая определяется длиной фокусного расстояния и измеряется в диоптриях. Одна диоптрия равна оптической силе линзы с длиной фокусного расстояния в 1 метр:
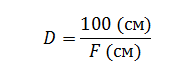
Однако для получения четкого изображения важна не преломляющая сила глаза, а ее способность фокусировать лучи точно на сет–чатке.
В связи с этим офтальмологи пользуются понятием клиничес–кой рефракции, под которой понимают положение главного фокуса оптической системы глаза по отношению к сетчатке. Различают ста–тическую и динамическую рефракцию. Под статической подразуме–вают рефракцию в состоянии покоя аккомодации, например, после закапывания холиномиметиков (атропина или скополамина), а под динамической – с участием аккомодации.
Рассмотрим основные виды статической рефракции:
В зависимости от положения главного фокуса (точка, в которой схо–дятся параллельные оптической оси лучи, идущие в глаз) по отноше–нию к сетчатке различают два вида рефракции – эмметропию, когда лучи фокусируются на сетчатке, или соразмерную рефракцию, и амет–ропию – несоразмерную рефракцию, которая может быть трех видов: миопия (близорукость) – это сильная рефракция, параллельные опти–ческой оси лучи фокусируются перед сетчаткой и изображение полу–чается нечетким; гиперметропия (дальнозоркость) – слабая рефракция, оптической силы недостаточно и параллельные оптической оси лучи фокусируются за сетчаткой и изображение так же получается нечетким. И третий вид аметропии – астигматизм — нали–чие в одном глазу двух различных видов рефракции или одного вида рефракции, но разной степени преломления. При этом образуется два фокуса и в результате изображение получается нечетким.
Каждый вид рефракции характеризуется не только положени–ем главного фокуса, но и наилучшей точкой ясного зрения (punktum remotum) – это точка из которой должны выйти лучи, чтобы сфоку–сироваться на сетчатке.
Для эмметропического глаза дальнейшая точка ясного зрения находится в бесконечности (практически это – в 5 метрах от глаза). В миопическом глазу параллельные лучи собираются перед сетчат–кой. Следовательно, на сетчатке должны собраться расходящиеся лучи. А расходящиеся лучи идут в глаз от предметов, находящихся на конечном расстоянии перед глазом, ближе 5 метров. Чем больше степень близорукости, тем более расходящиеся лучи света будут собираться на сетчатке. Дальнейшую точку ясного зрения можно вычислить, если разделить 1 метр на число диоптрий миопического глаза. Например, для миопа в 5,0 Д дальнейшая точка ясного зрения находится на расстоянии: 1/5,0 = 0,2 метра (или 20 см).
В гиперметропическом глазу параллельные оптической оси лучи фокусируются как бы за сетчаткой. Следовательно, на сетчатке должны собраться сходящиеся лучи. Но таких лучей в природе нет. А значит, нет и дальнейшей точки ясного зрения. По аналогии с миопией она принимается условно, якобы располагаясь в отрицатель–ном пространстве. На рисунках в зависимости от степени дальнозор–кости показывают ту степень схождения лучей, которую они должны иметь до вхождения в глаз, чтобы собраться на сетчатке.
Каждый вид рефракции отличается друг от друга и своим отно–шением к оптическим линзам. При наличии сильной рефракции – миопии для перемещения фокуса на сетчатку требу–ется ее ослабление, для этого используются рассеивающие линзы. Соответственно при гиперметропии требуется усиление рефракции, для этого необходимы собирающие линзы. Линзы обладают свойс–твом собирать или рассеивать лучи в соответствии с законом оптики, который говорит о том, что свет, проходящий через призму, всегда отклоняется к ее основанию. Собирающие линзы можно представить как две призмы, соединенные своими основаниями, и, наоборот, рас–сеивающие линзы, две призмы, соединенные вершинами.
 2015-01-13
2015-01-13 945
945