Хроническая болезнь почек (ХБП) является одной из наиболее значимых медицинских и социально-экономических проблем современности. Традиционное представление о редкости хронических заболеваний почек сегодня полностью пересмотрено. Широкие популяционные исследования выявляют частые случаи их бессимптомного течения с клинической манифестацией только в стадии терминальной почечной недостаточности (ТПН). Признаками поражения почек в таких случаях являются - микроальбуминурия/изолированная протеинурия и снижение клубочковой фильтрации. По данным эпидемиологических исследований ТПН представляет собой «верхушку айсберга» при ХБП и предположительно количество пациентов с более ранними стадиями болезни, вероятно, превышает количество тех, кто достигает ТПН, более чем 50 раз.
Социальная значимость ХБП заключается в продолжающемся росте ее распространенности, ранней инвалидизации больных. Количество больных с терминальной почечной недостаточностью в мире на 2001 год составляло 1 479.000, на 2004 год 1 783.000 человек (прирост ≈ 7%/в год). Соответственно с каждым годом непрерывно увеличивается и число больных на диализе. Если в 1990 году заместительную почечную терапию (ЗПТ) получали 426 000, то в 2000 году – 1 065 000, на конец 2004 года - 1 800 000 человек, в 2010 году прогнозируется увеличение до 2 095 000 больных.
Высокая стоимость ЗПТ и в связи с этим недостаточная доступность в большинстве регионов мира, в которых проживает 80% человечества, делают ХБП одной из проблем не только практической нефрологии, но и практического здравоохранения в целом. Экономическая стоимость североамериканских программ лечения ТПН на 2002 год достигла 25,2 миллиардов долларов, то есть увеличилась на 11,5% за предыдущий год, и, как ожидается, достигнет 29 миллиардов долларов к 2010 году.
Решение задачи улучшения исходов у больных с ХБП требует скоординированного международного подхода, оценки распространенности заболевания, выявления его ранних стадий, предшествующих факторов риска, а также выявления и коррекции факторов риска неблагоприятных исходов. В последние годы современная нефрология столкнулась, по крайней мере, с тремя очень важными проблемами. Во-первых, наблюдается фактическое увеличение количества больных с хронической почечной патологией. Во-вторых, результаты этиологического и патогенетического лечения большинства ХБП остаются несовершенными. В-третьих, оба вышеперечисленных фактора привели к увеличению количества пациентов, которым требуется ЗПТ. Однако следует признать, что росту числа пациентов на ЗПТ способствовал и существовавший долгое время подход к вторичной профилактике ТПН у больных с хронической почечной патологией. Считалось, что поскольку рано или поздно применение ЗПТ все равно потребуется, то с достижением определенной степени снижения функции почек, прибегать к каким-либо специальным методам замедления прогрессирования патологического процесса в почечной ткани нет необходимости. Кроме того, на протяжении последних десятилетий непрерывно улучшалось качество технологий ЗПТ, что вызвало резкое увеличение продолжительности жизни больных, получающих такие методы лечения. Все это привело к тому, что потребовалось все больше и больше диализных мест или органов для трансплантации, катастрофически росли расходы. Организационные и финансовые проблемы, связанные с ЗПТ, начали превышать возможности даже высокоразвитых стран. Первая и необходимая предпосылка разработки оптимальной стратегии торможения ХБП и ее осложнений (рено- и кардиопротекции) – создание единой классификации стадий хронического заболевания почек (степени тяжести поражения почек).
Придерживаясь долгосрочной стратегии, направленной на улучшение качества помощи для всех пациентов с заболеваниями почек Национальный почечный фонд (NKF/США) учредил в 1995 году Инициативу (по улучшению) качества лечения диализом (Dialysis Outcomes Quality Initiative – DOQI) для разработки Клинических практических рекомендаций для диализных пациентов и специалистов, оказывающих им помощь. Со времени публикации в 1997 году Рекомендации DOQI оказали существенное влияние на медицинскую помощь и исходы у диализных пациентов. K/DOQI в 2002 году предложила терминологию «хроническая болезнь почек». Инициативой K/DOQI ежегодно дополняются и уточняются основные направления диагностики и лечения ХБП.
Таким образом, ХБП в настоящее время является крупной проблемой практической нефрологии и практического здравоохранения. Большой процент детей развивает ХБП очень рано, в основном при врожденных аномалиях почек, являющихся ответственными почти за половину всех случаев. Альтернативой терминальной стадии ХБП является трансплантация почки, но в связи с недостаточностью средств здравоохранения и высокой смертностью в развивающемся мире ограничиваются условиями ЗПТ, что влияет на удельный вес пациентов с ТПН.
Хроническая болезнь почек занимает среди хронических неинфекционных болезней особое место, поскольку она широко распространена, связана с резким ухудшением качества жизни, высокой смертностью и в терминальной стадии приводит к необходимости применения дорогостоящих методов заместительной терапии – диализа и пересадки почки.
Многие годы серьезность проблемы хронической болезни почек недооценивалась, она оставалась в «тени» других социально значимых заболеваний. Всплеск интереса к проблеме хронической болезни почек возник в начале XXI века, когда появились данные крупных эпидемиологических исследований (NHANES и др.), показывающие высокую частоту нарушений функции почек в популяции, а также когда стало очевидно, что диализные службы во всем мире, несмотря на открытие новых центров диализа, не справляются с притоком пациентов с ТПН). Так, в США на лечение больных с ТПН в 2005 г было израсходовано 21,3 млрд. долларов, что составило 6,4% бюджета Medicare. Ежегодно эти расходы увеличиваются на 7,7%. В странах ЕС на обеспечение только диализа ежегодно расходуется 2% бюджета здравоохранения (рис. 1).
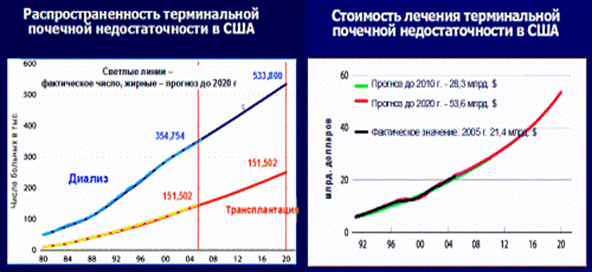
Рисунок 1. Распространенность терминальной почечной недостаточности в США и стоимость лечения
В России по данным Регистра Российского диализного общества в 2007 году различные виды ЗПТ получали более 20 000 человек, ежегодный прирост числа этих больных в среднем составляет 10,5%. При этом на лечение одного диализного больного в течение года в России расходуется не менее 1-1,5 млн. рублей, что в 100 раз выше подушевого норматива Программы государственных гарантий. В России средний возраст больных, получающих заместительную почечную терапию, составляет 47 лет, то есть в значительной мере страдает молодая, трудоспособная часть населения. На сегодняшний день, несмотря на определенный прогресс в развитии заместительной почечной терапии в России в течение последних 10 лет, обеспеченность населения нашей страны этими видами лечения остается в 2,5-7 раз ниже, чем в странах Евросоюза, в 12 раз ниже, чем в США. По Казахстану, к сожалению, у нас нет точных данных пациентов с ТПН, соответственно нуждающихся в ЗПТ.
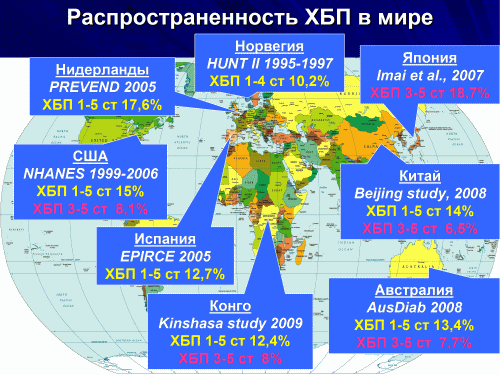

Однако высокая стоимость ЗПТ и существенный дефицит данных видов лечения в нашей стране – это только одна сторона проблемы. Ни один из существующих на сегодня методов ЗПТ не является безупречным, не обеспечивает 100% восполнения утраченных функций почек, не лишен риска осложнений. Больные, получающие ЗПТ, характеризуются в несколько раз более высокой смертностью по сравнению с общей популяцией, снижением качества жизни. Основная причина госпитализаций и смерти диализных больных – сердечно-сосудистые осложнения.
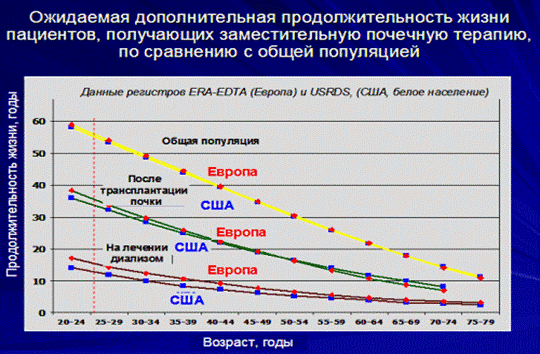
Рисунок 2. Ожидаемая продолжительность жизни пациентов, получающих ЗПТ, по сравнению с общец популяцией
Так, 25-летний представитель общей популяции (красный пунктир) проживет еще 55 лет, дожив до 80; пациент с пересаженной почкой – 35 лет, диализный больной – только 12 лет.
Paul van Dijk, 2004
Таким образом, развитие ЗПТ – открытие новых диализных центров и увеличение числа трансплантаций почки – в мире и в нашей стране имеет огромное значение, однако решает проблему ТПН лишь отчасти, поскольку не обеспечивает восстановления трудоспособности и высокого качества жизни больных, не предотвращает их высокую смертность. Более того, было установлено, что риск сердечно-сосудистых осложнений резко возрастает по сравнению с общепопуляционным уровнем уже на стадии умеренного снижения функции почек. В результате большинство пациентов с хронической болезнью почек не доживает до диализа, погибая на более ранних стадиях. Очевидно, что преодолеть эти негативные тенденции можно только путем своевременной диагностики болезней почек, раннего назначения патогенетического и нефропротективного лечения, широких и эффективных профилактических мероприятий.
Однако до настоящего времени сохраняется парадоксальная и печальная ситуация: с одной стороны, существуют простые и доступные методы раннего выявления признаков поражения почек и нарушения их функции, разработаны принципы нефропротективного лечения, позволяющего снизить риск ТПН на 30-50%; с другой стороны, значительное число больных по-прежнему попадает к нефрологу лишь на стадии, когда надо экстренно начинать диализ для спасения жизни, а возможности нефропротекции уже упущены. Нарушение функции почек отмечается у каждого четвертого пациента с сердечно-сосудистыми заболеваниями, однако специфические «почечные» факторы сердечно-сосудистого риска, которые выходят у этих больных на первый план и определяют прогноз, остаются мало известными широкой врачебной аудитории. Таким образом, приходится говорить о неэффективности не только нефро-, но и кардиопротективного лечения у пациентов с нарушенной функцией почек.
Можно назвать целый ряд причин этой ситуации – как объективного, так и субъективного характера.
- В большинстве случаев заболевания почек длительное время протекают, не вызывая каких-либо жалоб, изменений самочувствия, которые заставили бы обратиться к врачу.
- Самые распространенные в популяции заболевания почек – вторичные нефропатии при артериальной гипертонии, сахарном диабете и др. системных заболеваниях. При этом больные наблюдаются терапевтами, кардиологами, эндокринологами без привлечения нефролога – до самых поздних стадий, когда возможности нефропротективного лечения уже минимальны.
- Отсутствие единой системы учета больных с нарушенной функцией почек, универсальных подходов к оценке тяжести их поражения.
- Ранние клинико-лабораторные признаки поражения почек часто имеют неяркую картину, и не вызывают настороженности врача, особенно если речь идет о пациенте пожилого и старческого возраста. Начальные симптомы почечного заболевания рассматриваются как «возрастная норма».

С целью преодоления этих трудностей Национальным Почечным Фондом США (National Kidney Foundation – NKF) при участии большой группы экспертов (комитет K/DOQI- Kidney Disease Outcomes Quality Initiative), включающей специалистов в области нефрологии, эпидемиологии, клинической лабораторной диагностики, в 2002 г была предложена концепция хронической болезни почек (ХБП), принятая в настоящее время во всем мире.
Внедрение концепции ХБП в практику нашего здравоохранения следует рассматривать как важный стратегический подход к снижению сердечно-сосудистой и общей смертности, увеличению продолжительности жизни населения, а также к снижению расходов на госпитальное лечение осложнений дисфункции почек и проведение заместительной почечной терапии.
Данные о нозологическом составе ХБП неполны и различаются в разных странах. Для установления нозологического диагноза требуются сложные обследования (иногда – биопсия почки), что затруднительно в рамках скрининговых эпидемиологических исследований. Наиболее полная и надежная информация имеется о больных с 5 стадией ХБП, поступающих на учет в связи с началом заместительной терапии и проходящих в связи с этим детальное нефрологическое обследование.
В то же время скорость прогрессирования ХБП зависит от нозологии и, соответственно, продолжительность додиализного периода при разных заболеваниях существенно различается. Существенно варьирует и смертность от сердечно-сосудистых осложнений, которые часто приводят к летальному исходу на 3-4 стадиях ХБП. Поэтому не вполне корректно экстраполировать данные о нозологическом составе пациентов, поступающих на диализ, на всю совокупность пациентов с ХБП.
В странах, плохо обеспеченных диализом, таких как Россия, на заместительную терапию, в первую очередь, отбирают больных молодого возраста, у которых переносимость диализа и прогноз лучше по сравнению с пожилыми, страдающими сахарным диабетом, тяжелыми сердечно-сосудистыми заболеваниями. Это также существенно искажает наше представление о нозологическом составе пациентов с ХБП.
У пациентов с ХБП, выявленной на поздней стадии, не проводится биопсия почки, поскольку ее цель – определение тактики патогенетической терапии, которая используется на более ранних этапах. Отсутствие данных биопсии ограничивает возможность точного нозологического диагноза. Даже если морфологическое исследование проводится у больных с выраженным нефросклерозом, то оказывается малоинформативным в плане постановки нозологического диагноза, поскольку морфологическая картина теряет своеобразие, присущее той или иной нозологии.
Для получения наиболее точного представления о нозологическом составе ХБП необходимо наладить систему ранней диагностики и учета больных (скрининг и регистр ХБП), а также обеспечить повсеместную доступность биопсии почки на ранних стадиях протеинурических нефропатий.
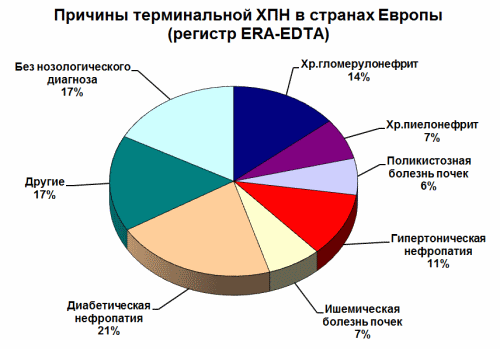
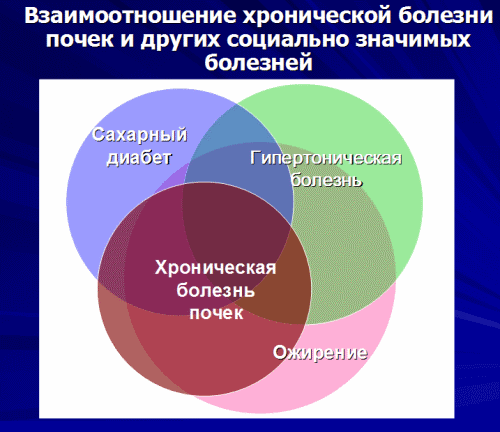
Имеющиеся на сегодня данные свидетельствуют о преобладании в популяции вторичных нефропатий. В разных странах «пальму первенства» делят между собой поражения почек при диабете и сердечно-сосудистых заболеваниях (диабетическая и гипертоническая нефропатии, а также ишемическая болезнь почек). Учитывая неуклонный рост в популяции числа больных сахарным диабетом, можно ожидать, что доля вторичных нефропатий в структуре ХБП в будущем увеличится еще более. Значительную часть пациентов с ХБП составляют больные хроническим гломерулонефритом, хроническим интерстициальным нефритом (особое место занимает анальгетическая нефропатия), хроническим пиелонефритом, поликистозной болезнью почек. Другие нозологии встречаются существенно реже.
Развитие хронической болезни почек у больных артериальной гипертонией и сахарным диабетом, аутоиммунными болезнями (системной красной волчанкой, ревматоидным артритом и др.) существенно ухудшает прогноз и требует пересмотра тактики лечения. С одной стороны, при наличии хронической болезни почек требуется более строгий контроль артериального давления, чем у гипертоников со здоровыми почками, с другой стороны, при нарушенной функции почек гипертония носит более резистентный к лечению характер, а возможности применения многих лекарств с почечным путем выведения резко ограничены. У больных с нарушенной функцией почек резко повышается риск нежелательных явлений лечения и непредсказуемых лекарственных взаимодействий. Выполнение комплексной задачи кардио- и нефропротекции, направленной на улучшение общего прогноза и предотвращение развития терминальной почечной недостаточности возможно только при совместном ведении пациента с признаками хронической болезни почек и активном взаимодействии кардиолога и нефролога, эндокринолога и нефролога или всех трех специалистов.
 2015-01-21
2015-01-21 3710
3710