В яичке выделяют: концы, края и поверхности:
верхний конец, extremitas superior;нижний конец, extremitas inferior; передний край, margo anterior;задний край, margo posterior;медиальная поверхность, facies medialis; латеральная поверхность, facies lateralis.
5) Гистологическое строение. Снаружи яичко покрыто белочной оболочкой, tunica albuginea. В области задней стенки белочная оболочка вдается в паренхиму яичка, образуя утолщение, которое называется средостением яичка, mediastinum testis. От средостения внутрь железы направляются перегородки яичка, septula testis, образованные плотной соединительной тканью и делящие ее на пирамидальные дольки, lobuli testis, количество которых может варьировать от 100 до 300. Внутри дольки расположены извитые семенные канальцы, tubuli seminiferi contorti, места выработки сперматозоидов. Извитые канальцы, объединяясь, переходят в прямые, tubuli seminiferi recti, которые являются началом пути семявыведения. Прямые семенные канальцы пронизывают средостение яичка, образуя сеть яичка, rete testis (Таллерова сеть).Далее сперматозоиды по выносящим протокам яичка, ductuli efferentes testis, 10-15 направляются к головке придатка яичка, caput epididymidis, далее по протоку придатка,ductus epididymidis, в семявыносящий проток, ductus deferens, семявыбрасывающий проток, ductus ejaculatorius, имочеиспускательный канал, urethra masculina.
6) Возрастные особенности. Яичко до периода полового созревания, 13-15 лет растет медленно, а затем его развитие резко ускоряется. У новорожденного длина яичка равна 10 мм, масса – 0,3 г. К 14 годам длина яичка увеличиваемся в 2-2,5 раза, до 20-25 мм, а масса достигает 2г. В 18-20 лет длина яичка равна 33-40 мм, а масса увеличивается до 20 г. В зрелом возрасте (22 года и позже) размеры и масса яичка возрастают незначительно, а после 60 лет несколько уменьшаются. Во все возрастные периоды правое яичко крупнее и тяжелее левого и расположено выше него. Придаток яичка относительно крупный. Длина придатка яичка у новорожденного равна 20 мм, масса составляет 0,12 г. В течение первых 10 лет придаток яичка растет медленно, затем рост его ускоряется. Привесок яичка, придаток привеска яичка и привесок придатка яичка у новорожденного имеют относительно крупные размеры, растут до 8-10 лет, а затем постепенно подвергаются обратному развитию. У новорожденного извитые и прямые семенные канальцы, также канальцы сети яичка не имеют просвета, который появляется к периоду полового созревания. В юношеском возрасте диаметр семенных канальцев удваивается, у взрослых мужчин он увеличивается в 3 раза в сравнении с диаметром семенных канальцев у новорожденного. К моменту рождения яички должны опуститься в мошонку. Однако при задержке опускания яичек у новорожденного они могут находиться в паховом канале (забрюшинно). В этих случаях яички опускаются в мошонку позже, причем правое яичко расположено выше, чем левое.
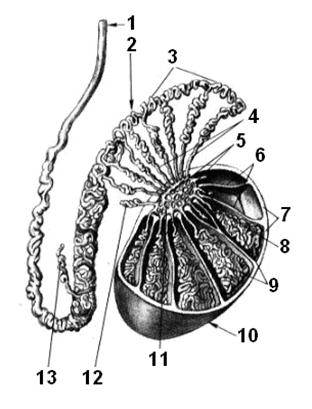
Рис. 1.45. Гистологическое строение яичка.
1 – семявыносящий проток, ductus deferens; 2 – придаток, epididymis; 3 – проток придатка, ductus epididymidis; 4 –выносящие канальцы яичка, ductuli efferentes testis; 5 – сеть яичка, rete testis; 6 – перегородочки яичка, septula testis; 7 – белочная оболочка, tunica albuginea; 8 – прямые семенные канальцы, tubuli seminiferi recti; 9 – извитые семенные канальцы, tubuli seminiferi contorti; 10 – яичко, testis; 11 – средостение яичка, mediastinum testis; 12 – верхний отклоняющийся проточек, ductulus abberans superior; 13 – нижний отклоняющийся проточек, ductulus abberans inferior.
7) Диагностика. Применяют зрительный осмотр, выявление водянки и др. заболеваний. Используют ЯМР, КТ, УЗД. Биохимический анализ секрета железы, спермы при нарушениях половых функций.
Придаток яичка, epididymis
1) Функция. Проведение семени и выработка секрета, способствующего созреванию сперматозоидов
2) Топография. Расположен на заднем крае и верхнем конце яичка.
3) Строение.
В придатке выделяют:
· головку придатка, caput epididymidis
· тело придатка, corpus epididymidis;
· и хвост придатка, cauda epididymidis.
На головке придатка яичка встречается привесок придатка яичка, appendix epididymidis, в виде пузырька на ножке, являющийся рудиментарным отростком мезонефрального протока. В области головки и хвоста придатка могут находиться слепо оканчивающиеся трубочки – отклоняющиеся проточки, ductuli aberrantes, – остатки канальцев мезонефроса, вольфова тела. Кзади от головки придатка лежит придаток привеска яичка, paradidymis. Структурной единицей придатка является долька придатка яичка, lobuli epididymidis.
Cемявыносящий проток, ductus deferens
1) Функция. Семявыносящий проток, ductus deferens, является непосредственным продолжением протока придатка яичка.
2) Развитие. Формируется из части протока первичной почки, каудальнее придатка яичка, вокруг которого образуется мышечная оболочка.
3) Топография. Семявыносящий проток входит в состав семенного канатика, funiculus spermaticus, и вместе с ним направляется к наружному отверстию пахового канала. После выхода из канала через глубокое паховое кольцо семявыносящий проток отделяется от сосудов, резко изгибается и направляется вниз, в полость малого таза, спускаясь по его боковой стене до дна мочевого пузыря. Здесь он сливается с выделительным протоком семенного пузырька и вместе с ним образует единый семявыбрасывающий проток, ductus ejaculatorius. Семявыбрасывающий проток, проходя косо через задний отдел предстательной железы, открывается в предстательную часть мочеиспускательного канала.
4) Анатомическое строение. Выделяют 4 части:
· яичковая часть, pars testicularis;
· канатиковая часть, pars funicularis;
· паховая часть, pars inguinalis;
· тазовая часть, pars pelvina.
5) Гистологическое строение. Стенка семявыносящего протока состоит из:1.слизистой, tunica mucosa, образующей 3-5 продольных складок, 2. мышечной, tunica muscularis, представленной тремя слоями (внутренний и наружный –продольный, средний – циркулярный), 3. адвентициальной оболочки, tunica adventitia.
6) Возрастные особенности. Связаны с опущением яичка. Формирование заканчивается в период полового созревания. Проток в детстве очень тонкий. У новорожденных длина протока равна 8-12 мм. К 5 годам появляется продольный мышечный слой в его стенке.
7) Диагностика. Используют ЯМР, КТ, УЗД.
Семенной пузырек, vesicula seminalis
1) Функция. Является секреторным органом, вырабатывающим жидкую часть спермы.
2) Развитие. Развивается из бокового выпячивания протока первичной почки, ductus mesonephros.
3) Топография. Малый таз, regio pubica. Представляют собой трубчатые образования, располагающиеся между дном мочевого пузыря и прямой кишкой, над предстательной железой, кнаружи от семявыносящих протоков.
4) Анатомическое строение. Полый железистый орган.Имеет переднюю, обращенную к мочевому пузырю, и заднюю, прилежащую к прямой кишке, поверхности.
5) Гистологическое строение. Снаружи имеет адвентициальную оболочку, tunica adventitia. Кнутри находится мышечная оболочка, tunica muscularis, состоит из внутреннего циркулярного и наружного продольного слоев. Слизистая оболочка, tunica mucosa, образует продольные складки. Полость семенных пузырьков испещрена множеством извилистых камер, в которых образуется белковая жидкость, участвующая в образовании жидкой части спермы. Выделительный проток семенного пузырька, ductus excretorius, соединяется с семявыносящим протоком и образуют семявыбрасывающий проток, ductus jeaculatorius.
6) Возрастные особенности. У новорожденных развиты слабо, длина пузырька равна 1 мм. До 12-14 лет растут медленно. В период полового созревания размеры и полости возрастают. У новорожденных расположены высоко, со всех сторон покрыты брюшиной. К 2-м годам пузырьки опускаются и лежат забрюшинно.
7) Диагностика. Используют ЯМР, КТ, УЗД. Биохимический анализ секрета железы.
Предстательная железа, prostata
Это непарный железисто-мышечный орган.
1) Функция. Содержащиеся в предстательной железе многочисленные трубчато-альвеолярные железы, образующие железистую часть органа, вырабатывают секрет, стимулирующий подвижность сперматозоидов и входящий в состав спермы. Мышечная часть органа называется простатической мышцей и принимает участие в семяизвержении.
2) Развитие. Развивается из эпителия формирующейся уретры в виде клеточных тяжей, из которых в дальнейшем образуются дольки железы.
3) Топография. Малый таз, regio pubica. Предстательная железазалегает на дне таза под мочевым пузырем и окружает начальный отдел мочеиспускательного канала. Своей передней поверхностью предстательная железа прилежит к мочеполовой диафрагме, задней – к прямой кишке, а боковые поверхности железы примыкают к мышце, поднимающей задний проход.
4) Анатомическое строение. Представляет собой меньшей частью железистый, большей частью мышечный орган. Формой и величиной напоминает каштан. Наибольшим диаметром предстательной железы является поперечный размер, который равен в среднем 3,5 см, переднезадний – 2 см, вертикальный – 3см. В предстательной железе выделяют переднюю, заднюю, нижнелатеральную поверхности, а также основание предстательной железы, basis prostatae, обращенное вверх,верхушку, apex prostatae, направленную вниз к мочеполовой диафрагме, правую, lobus dexter prostatae, левую, lobus sinister prostatae, и среднюю, lobus medius prostatae, – доли предстательной железы.
5) Гистологическое строение. Паренхима предстательной железы состоит из желез, погруженных в основу, состоящую, главным образом, из гладкомышечной и соединительной ткани.
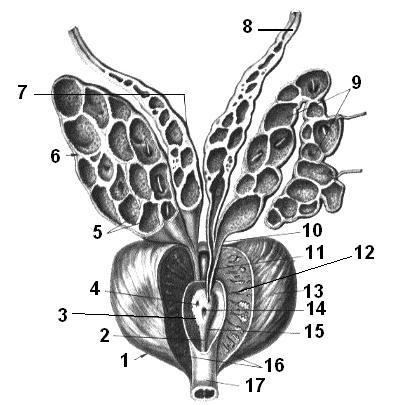
Рис. 1.46. Простата, предстательная железа.
1 – нижнебоковая поверхность, facies inferiolateralis; 2 – гребень мочеиспускательного канала, crista urethralis; 3 – пазуха простаты, sinus prostaticus; 4, 11 – семявыбрасывающий проток, ductus ejaculatorius; 5 – слизистая оболочка, tunica mucosa; 6 – правый семенной пузырек, vesicula seminalis dextra; 7 – ампула семявыносящего протока, ampulla ductus deferens; 8 – левый семявыносящий проток, ductus deferens sinister; 9 – левый семенной пузырек, vesicula seminalis sinistra; 10 – выделительный проток, ductus excretorius; 12 – мужской мочеиспускательный канал (простатическая часть), urethra masculina (pars prostatica); 13 – простата, prostata; 14 – простатическая маточка, utriculus prostaticus; 15 – семенной холмик, colliculus seminalis; 16 – капсула простаты, capsula prostatica; 17 – мужской мочеиспускательный канал (перепончатая часть), urethra masculina (pars membranacea).
Снаружи железа покрыта капсулой, capsula prostatica, от которой вглубь железы отходят перегородки, которые делят паренхиму железы на 30-40 долек. Сзади капсула уплотняется, превращаясь в прямокишечно-пузырную перегородку, septum rectovesicale, которая отделяет железу от прямой кишки.
Выводные протоки предстательных железок открываются в предстательную часть мочеиспускательного канала. Мышечная ткань железы объединяется с мышечной оболочкой дна мочевого пузыря и участвует в образовании внутреннего (непроизвольного) сфинктера мужского мочеиспускательного канала.
6) Возрастные особенности. Предстательная железа в детстве имеет маленькие размеры, выполняет функцию мышечного органа - сжиматель мочеиспускательного канала. В период полового созревания железа резко увеличивается и начинает функционировать как орган половой системы. С возрастом развивается аденома простаты – замена секреторных и мышечных клеток на соединительную ткань.
7) Диагностика. Используют ЯМР, КТ, УЗД. Биохимический анализ секрета железы.
Бульбоуретральные, луковично-мочеиспускательные железы, glandulae bulbourethrales
1) Функция. Парный орган, выделяющий вязкую жидкость, защищающую слизистую оболочку стенки мужского мочеиспускательного канала от раздражения мочой.
2) Развитие. Развиваются из эпителиальных выростов губчатой части уретры.
3) Топография. Располагаются в толще diaphragma urogenitale над задним концом bulbus penis, кзади от pars membranacea urethrae. Выводные протоки бульбоуретральных желез открываются в губчатую часть мочеиспускательного канала.
4) Анатомическое строение. Представляют собой две железы величиной каждая с горошину.
5) Гистологическое строение. Альвеолярно-трубчатые железы. Образованы железистым эпителием.
6) Возрастные особенности. Железы с момента рождения растут довольно медленно. Размеры увеличиваются в период полового созревания.
7) Диагностика. Используют ЯМР, КТ, УЗД. Биохимический анализ секрета железы.
Мужской мочеиспускательный канал, urethra masculina
1) Функция. Выводит как мочу, так и сперму.
2) Развитие. На 8-ой неделе внутриутробного развития заметны зачатки половых органов. Половой бугорок сильно развивается в длину. Вместе с его ростом увеличивается щель, располагающаяся под его нижней поверхностью, когда мочеполовые складки срастаются, щель превращаются в мочеиспускательный канал.
3) Топография. Начинается внутренним отверстием, ostium urethrae internum, от мочевого пузыря, проходит через предстательную железу и доходит до наружного отверстия мочеиспускательного канала, ostium urethrae externum, располагающегося на головке полового члена.
4) Анатомическое строение. В мужском мочеиспускательном канале выделяют:
- предстательную часть, pars prostatica, расположенную внутри предстательной железы.Длинна 3 см. На задней поверхности находится гребень мочеиспускательного канала, crista urethralis, а наиболее выступающая его часть называется семенным бугорком, сolliculus seminalis. На нем располагается рудимент парамезонефрального протока – предстательная маточка, utriculus prostaticus. По обе стороны от нее открываются устья семявыбрасывающих протоков и протоков простатических желез.
- перепончатую часть, pars membranacea, залегающую в области дна таза. Простирается от предстательной железы до луковицы полового члена. Длина достигает 1,5 см. В месте прохождения через мочеполовую диафрагму имеется произвольный сфинктер мочеиспускательного канала, m. sphincter urethrae;
- губчатую часть, pars spongiosa, располагающуюся внутри полового члена. Длина около 15 см.
Имеет сужения: в области внутреннего отверстия мочеиспускательного канала, при прохождении через мочеполовую диафрагму и у его наружного отверстия.
Расширения: В предстательной части, в луковице полового члена и в его конечном отделе – ладьевидной ямке.
5) Гистологическое строение. Слизистая оболочка мочеиспускательного канала содержит большоеколичество мелких слизистых желез. В области предстательной части она выстлана переходным эпителием, а в области перепончатой и губчатой частей – многорядным призматическим эпителием. В области головки полового члена слизистая оболочка выстлана многослойным плоским эпителием. Кнаружи от слизистой оболочки проходит слой гладких мышечных волокон.
6) Возрастные особенности. У взрослого человека представляет собой трубку длиной 18 см., тогда как калибр просвета этого канала позволяет максимально ввести катетер диаметром 10мм.
7) Диагностика. Применяют рентгенологическое исследование с использованием контрастного вещества, а также компьютерную томограмму и УЗД.
Аномалии развития внутренних мужских половых органов. Агонадизм – врожденное отсутствие половых желез. Анорхия (анорхизм) – врожденное отсутствие яичек. Гермафродитизм (андогения, двуполость, интерсексуализм) – наличие у одного индивида признаков обоего пола. Гермафродитизм истинный – характеризуется наличием одновременно мужских и женских половых желез. Гипогенитализм – частичное или полоное недоразвитие половых органов, как правило, в результате гипогонадизма. Гипогонадизм – недоразвитие половых органов и вторичных половых признаков, обусловленное снижением секреции половых гормонов. Крипторхизм – врожденное отсутствие одного или обоих яичек в мошонке из-за задержки их перемещения из брюшной полости. Монорхизм – отсутствие одного яичка. Опущение яичка аберрантное (крипторхизм) – неполное опущение яичка, его расположение в паховом, бедренном каналах, области промежности или под кожей полового члена. Опущение яичка парадоксальное – опущение левого яичка в правую, правого яичка в левую половину мошонки. Полиорхизм – наличие добавочного одного или нескольких яичек. Синорхидуз (синорхизм) – сращение яичек в брюшной полости или мошонке. Атрезия семенного канатика. Гипоплазия семенных пузырьков. Удвоение семенного канатика. Кисты семенного пузырька. Кисты семенного канатика – формирование замкнутых полостей в соединительной ткани семенного канатика, выстланных серозной оболочкой и заполненных серозной жидкостью. Развитие этих кист обусловленно лишь частичным (фрагментарным) зарастанием влагалищного отростка брюшины.
Мошонка, scrotum
1) Функция. Представляет собой кожно-мышечный мешок, в котором содержатся яички с придатками. Кроме того, в ней находятся нижние отделы семенных канатиков.
2) Развитие. Половые валики становятся более выпуклыми, особенно в каудальных отделах, они сближаются и срастаются по средней линии. На месте сращения половых валиков возникает шов мошонки, который тянется от корня полового члена до анального отверстия через всю промежность.
3) Топография. Располагается книзу и позади от корня полового члена. Вынесена за полость тела.
4) Анатомическое строение. Мошонка имеет вид мешочка, в котором находятся мужские половые железы - яички. Мошонка состоит из двух сросшихся половин. Поэтому каждое яичко находится отдельно одно от другого, что имеет большое значение с точки зрения клиники.
5) Гистологическое строение. Выделяют 7 слоев:
· кожа, cutis;
· мясистая оболочка, tunica dartos, образуется из подкожной соединительной ткани паховой области и промежности и заменяющая подкожную жировую клетчатку. В ней находится значительное количество гладкой мышечной ткани. Жировые клетки в ней отсутствуют;
· наружная семенная фасция, fascia spermatica externa, является производной поверхностной фасции живота;
· фасция мышцы поднимающей яичко, fascia cremasterica, образовавшаяся из собственной фасции наружной косой мышцы живота и частично из фиброзных волокон ее апоневроза;
· мышца, поднимающая яичко, m. cremaster, состоящая из мышечных пучков, отделившихся от поперечной и внутренней косой мышц живота;
· внутренняя семенная фасция, fascia spermatica interna, которая является прозводной поперечной фасции живота;
· влагалищная оболочка яичка, tunica vaginalis testis, - производное брюшины. В ней выделяют два листка (пластинки): пристеночную пластинку, lamina parietalis, и внутренностную, lamina visceralis. Между пластинками имеется щелевидная замкнутая серозная полость – производное брюшинной полости. Происходит за счет processus vaginalis брюшины.
6) Возрастные особенности. Мошонка в детстве маленького размера, кожа мошонки образует складки. В период полового созревания она увеличивается, за счет увеличения яичек. Появляется волосяной покров. Мошонка опускается вниз. Железы кожи мошонки продуцируют секрет со специфическим запахом.
7) Диагностика. Зрительный осмотр (выявление водянки и других заболеваний).
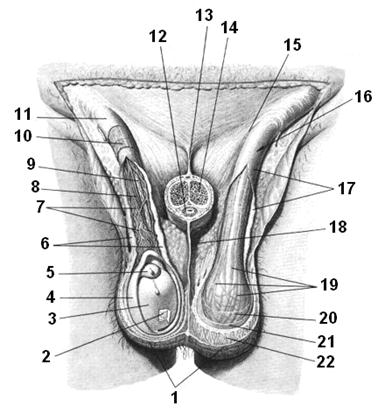
Рис. 1.47. Мошонка и ее оболочки.
1 – кожа, cutis; 2 – белочная оболочка, tunica albuginea; 3 – влагалищная оболочка яичка (висцеральная пластинка), tunica vaginalis testis (lamina visceralis); 4 – влагалищная оболочка яичка (париетальная пластинка), tunica vaginalis testis (lamina parietalis); 5 – придаток яичка, epididymis; 6 – внутренняя семенная фасция, fascia spermatica interna; 7 – грушевидное сплетение, plexus pampiniformis; 8 – яичковая артерия, a. testicularis; 9 – семявыносящий проток, ductus deferens; 10, 19 – мышца, поднимающая яичко, m. cremaster; 11, 20 – фасция мышцы, поднимающей яичко, fascia cremasterica; 12 – губчатое тело полового члена, corpus spongiosum penis; 13 – подвешивающая связка полового члена, lig. suspensorium penis; 14 – пещеристое тело полового члена, corpus cavernosum penis; 15 – поверхностное паховое кольцо, anulus inguinalis superficialis; 16 – семенной канатик, funiculus spermaticus; 17 – наружная семенная фасция, fascia spermatica externa; 18 – перегородка мошонки, septum scroti; 21 – наружная семенная фасция, fascia spermatica externa; 22 – мясистая оболочка, tunica dartos.
Половой член, penis
1) Функция. Служит для выведения мочи из мочевого пузыря и выбрасывания семени.
2) Развитие. На 3-м месяце эмбриогенеза кпереди от клоачной перепонки из мезенхимы образуется половой бугорок. Бугорок дает начало пещеристым телам полового члена. Губчатое тело развивается из половых складок и желобка уретральной щели.
3) Топография. Вынесен за полости человеческого тела. Начинается ниже лобкового симфиза, снизу прилежит мошонка.
4) Анатомическое строение. Выделяют:
· корень полового члена, radix penis, который образуется задним отделом, прикрепляющимся к передней поверхности лобковых костей;
· тело полового члена, corpus penis;
· головку, glans penis;
· спинку, dorsum penis.
На вершине головки находится наружное отверстие мочеиспускательного канала. Тело полового члена образовано двумя пещеристыми телами и одним непарным, губчатым телом, находящимся ниже. Пещеристые тела, corpora cavernosa penis, имеют форму цилиндра и своими задними заостренными концами, ножками, crura penis, фиксируются к нижним ветвям лобковых костей. Нижнее тело называется губчатым телом полового члена, corpus spongiosum penis. Оно имеет форму луковицы, слегка утолщено кзади и охвачено мышцей промежности. Спереди губчатое тело заканчивается головкой члена. Внутри губчатого тела проходит мочеиспускательный канал, расширяющийся в области головки и образующий ладьевидную ямку.
Структурной основой пещеристых тел является специфическая губчатая ткань, отличительная особенность которой – многочисленные пространства, способные вбирать в себя кровь, благодаря чему губчатая ткань становится ригидной (эрекция) При оттоке крови ткань спадается. Кожа полового члена тонкая и подвижная. При переходе на головку она образует двойную складку, называемую крайней плотью, preputium.
5) Гистологическое строение. Как уже было сказано выше, половой член состоит из пещеристых и губчатого тела, окруженных глубокой и поверхностной фасциями. Сверху покрыт кожей. На головке, на внутреннем листке крайней плоти имеются особые железы, glandulae preputiales, выделяющие защитный, бактерицидный, смазывающий секрет, smegma.
6) Возрастные особенности. Половой член у новорожденного имеет длину 2-2.5 см, крайняя плоть длинная, полностью закрывает головку. До периода полового созревания половой член растет медленно, а затем рост его ускоряется.
7) Диагностика. Зрительный осмотр, УЗИ, КТ.
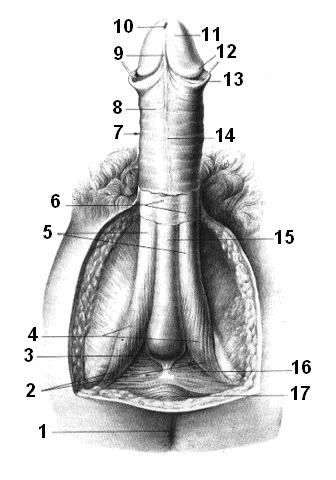
Рис. 1.48. Строение полового члена.
1 – задний проход, anus; 2 – radix penis; 3 – луковица полового члена, bulbus penis; 4 – седалищно-пещеристая мышца, m. ishiocavernosus; 5 – пещеристые тела полового члена, corpora cavernosa penis; 6 – поверхностная и глубокая фасции полового члена, fasciae penis superficialis et profunda; 7 – тело полового члена, corpus penis; 8 – integumentum commune; 9 – ухдечка крайней плоти, frenulum preputii; 10 – наружное отверстие мочеиспускательного канала, ostium urethrae externum; 11 – головка полового члена, glans penis; 12 – венец головки, corona glandis; 13 – крайняя плоть полового члена, preputium penis; 14 – шов полового члена, raphe penis; 15 – губчатое тело полового члена, corpus spongiosum penis; 16 – глубокая поперечная мышца промежности, m. transversus perinei profundus; 17 – наружный сфинктер заднего прохода, m. sphincter ani externus.
Аномалии развития наружных мужских половых органов. Агенитализм – врожденное отсутствие половых органов. Гермафродитизм ложный (псевдогермафродитизм) мужской – характеризуется наличием мужских половых желез, но наружные половые органы свойственны женскому полу. Гипоспадия – отсутствие дистальной части мочеиспускательного канала (его наружное отверстие локализуется на нижней поверхности полового члена, в мошонке, промежности). Макрофаллос (мегалопенис) – длинный половой член (в эректильном состоянии длина превышает 25 см). Микропения – короткий половой член (в эректильном состоянии длина не превышает 6 см). Эта аномалия обычно сочетается с гипоплазией яичек. Фимоз - узкое отверстие крайней лоти, вследствие чего голвка полового члена закрыта и ее обнажить невозможно. Такое состояние нормально для детей младшего возраста (до 3-9 лет), у которых крайняя плоть спаяна с головкой рыхлой соединительной тканью. При средней степени фимоза вовремя механических смещений крайней плоти может наступить ущемление головки в области венца, сопровождающееся резким отеком и последующим ее некрозом (парафимоз). Искривление полового члена.
Женские половые органы, organa genitalia feminina
Женские половые органы подразделяются на внутренние и наружные.
Внутренние женские половые органы представлены – яичниками, ovarium, их придатками, opoophoron, маточными трубами, tubae uterinae s. salpinx, маткой, uterus, влагалищем, vagina. Преддверие влагалища, vestibulum vaginae, большие и малые половые губы, labia majora et minora pudendi, клитор, cliroris, большие и малые преддверные железы, gl. vestibulares majus et minor, луковица преддверья, bulbus vestibuli относятся к женским наружным половым органам. На границе наружных и внутренних половых органов расположена девственная плева, hymen.
Ячник, ovarium, ophoron
1) Функция. В яичнике происходит образование и созревание женских половых клеток, также образуются поступающие в кровь и лимфу женские половые гормоны индифферентной половой железы.
2) Развитие. На 7-ой неделе эмбриогенеза развивающиеся половые гонады дифференцируются в женские половые органы. Половые клетки рассеяны в мезенхиме, в дальнейшем часть этих клеток преобразуется и дает начало фолликулам яичника. После чего образуется мозговое и корковое вещество яичника. По мере развития яичники вместе с маточными трубами опускаются в тазовую область. Протоки первичной почки при развитии женской половой системы редуцируются.
3) Топография. Располагаются в regio inguinalis dexter et sinister. Проецируется на боковые стенки малого таза. Выпуклый свободный край яичника обращен назад, к тазовой поверхности крестца. Сверху – маточная труба, медиально – матка, латерально – бахрома маточной трубы. Близ яичника проходят внутренние и наружные подвздошные кровеносные сосуды, запирательная артерия, большая поясничная мышца.
4) Анатомическое строение. Яичник представляет собой парный орган, располагающийся по обеим сторонам от матки.
В своем положении яичник удерживается собственнойсвязкой, lig. ovarii proprium, идущей от маточного конца яичника к латеральному краю матки, и подвешивающейсвязкой, lig. suspensorium ovarii, яичника – складка брюшины, спускающаяся сверху от стенки малого таза к яичнику. Между ее листками находятся сосуды яичника. Кроме того, орган прикрепляется к широкой связке матки при помощи брыжейки яичника, mesoovarium, образуемой у его переднего края дупликатурой брюшины, идущей от заднего листка широкой связки матки.В яичнике выделяют:
· медиальную поверхность, facies medialis;
· латеральную поверхность, facies lateralis;
· нижний маточный конец, extremitas uterina;
· верхний трубный конец, extremitas tubaria;
· задний свободный край, margo liber;
· передний брыжеечный край, margo mesoоvaricus.
На этом крае находится желобовидное углубление – ворота яичника, hilus ovarii.
5) Гистологическое строение. Снаружияичникпокрыт однослойным зародышевым эпителием, под которым залегает соединительнотканная белочная оболочка, tunica albuginea. Паренхима яичника образована мозговым веществом, medulla ovarii, состоящим из соединительной ткани – стромы яичника, stroma ovarii, содержащим кровеносные сосуды и нервы, и корковым веществом, cortex ovarii, со множеством фолликулов, в которых располагаются яйцеклетки. По мере роста, первичные фолликулы яичника, folliculli ovarici primarii превращаются в зрелые везикулярные, folliculli ovarici vesiculosi, которые также называются граафовыми пузырьками. Они мигрируют на периферию яичника, лопаются и зрелая яйцеклетка выходит на поверхность яичника. После овуляции на месте везикулярного фолликула образуется желтое тело, corpus luteum, которое впоследствии атрофируется, превращаясь в белое тело, corpus albicans. В случае оплодотворения желтое тело увеличивается и превращается в желтое тело беременности, corpus luteum graviditatis, выполняющее функции эндокринной железы.
6) Возрастные особенности. Яичник у новорожденных расположен высоко, за первый год жизни он опускается до своего конечного положения. В период полового созревания яичник увеличивается в размерах, появляется менструальный цикл, происходят изменения в фолликулах. Если не произошло оплодотворение яйцеклетки и имплантация плодного яйца в слизистую матки, то уровень прогестерона уменьшается и эндометрий отторгается, что называется менструацией.
7) Аномалии развития. Агонадизм – врожденное отсутствие половых желез. Неправтльное положение яичников – при этом пороке в процессе развития яичников наблюдается их смещение с боковой стенки малого таза из яичниковой ямки к глубокому паховому кольцу, либо они проходят паховый канал и залегают под кожей больших половых губ. Добавочный яичник – встречается в 4% случаев и возникает при образовании добавочной закладки половой железы в половыъх складках. Реже наблюдается недоразвитие одного, а иногда и обоих яичников, гипоплазия яичников, что сопровождатся снижением эндокринной функции. Гермафродитизм (андрогения, двуполость, интерсексуализм) – наличие у одного индивида признаков обоего пола. Гермафродитизм истинный – характеризуется наличием одновременно мужских и женских половых желез. Гермафродитизм ложный (псевдогермафродитизм) женский – характеризуется наличием женских половых желез, но наружные половые органы свойственны мужскому полу.
8) Диагностика. Включает рентгенологическое исследование, УЗД, ЯМР, КТ, инструментальное исследование.
Матка, uterus, metra, histera
1) Функция. В матке происходит внутриутробное развитие и вынашивание плода.
2) Развитие. Из сросшихся дистальных частей парамезонефральных протоков.
3) Топография. Располагается в малом тазу в regio pubica. Перешеек находится на уровне II-III крестцового позвонка. Расположенаматкамежду прямой кишкой и мочевым пузырем. Орган находится в наклоненном вперед положении, так называемое положение - anteversio - благодаря чему шейка матки образует с телом тупой угол - anteflexio, открывающийся в сторону мочевого пузыря. При наполненном мочевом пузыре матка может подниматься, угол ее сглаживается, retroflexio. Отклонение матки назад, при патологии - retroversio. В своем положении матка фиксируется при помощи широких маточных связок, ligg. lata uteri, направляющихся от ее боков к боковым стенкам таза, круглых маточных связок, ligg. teres uteri, идущих от углов дна матки через паховые каналы к подкожной клетчатке лобка, а также прямокишечно-маточными, lig. rectouterinum, лобково-маточными, lig. pubouterinum, и кардинальной, lig. cardinale, связками.
4) Анатомическое строение. Матка – полый орган, состоящий из верхнего уплощенного отдела, называемого дном матки, fundus uteri, среднего отдела – тела матки, corpus uteri, и нижнего суженного отдела – шейки матки, cervix uteri. На фронтальном разрезе полость матки, cavum uteri имеет треугольную форму. В углах основания этого треугольника, совпадающего с дном матки, открываются маточные трубы. Вершина треугольника полости матки обращена вниз и переходит в канал шейки матки. Место перехода сужено и носит название внутреннего отверстия матки. Канал шейки матки, canalis cervicalis uteri, открывается во влагалище отверстием матки, ostium uteri. У нерожавшей женщины это отверстие имеет круглую форму, а у рожавшей – форму поперечной щели.
5) Гистологическое строение. Стенка матки образована слизистой, endometrium, мышечной, myometrium, и серозной, perimetrium, оболочками. Слизистая оболочка покрыта однослойным призматическим эпителием. На передней и задней стенках канала шейки матки слизистая оболочка образует продольные пальмовидные складки, plicae palmatae Мышечная оболочка матки имеет мощную мускулатуру, благодаря сокращению которой во время родов плод изгоняется наружу. Серозная оболочка покрывает всю матку, за исключением краев и небольшой области передней части шейки. Вокруг шейки под брюшиной, серозной оболочкой, находится околоматочная клетчатка, образованная соединительной тканью. Она называется околоматочной клетчаткой, parametrium..
6) Возрастные особенности. В период беременности матка постепенно увеличивается, поднимаясь из полости малого таза в полость живота.
7) Аномалии развития. Аметрия (агнезия матки) – врожденное отсутствие матки. Гипогенитализм – частичное или полное недоразвитие половых органов, как правило, в результате гипогонадизма. Гипогонадизм - недоразвитие половых органов и вторичных половых признаков, обусловленное снижением секреции половых гормонов. При нарушении сращения мезонефральных (Мюллеровых) протоков возникает удвоение органов: двойная матка и двойное влагалище. При неполном слиянии Мюллеровых протоков возникает двурогая матка, у нее раздвоено дно, или же образуется матка и влагалище, разделенные внутри перегородкой. Однорогая матка с дном неправильной формы, которое продолжается в единственную трубу. Данный порок формируется при односторонней атрофии мезонефрального протока. Аплазия матки, влагалища и маточных труб наблюдается при полной редукции обоих Мюллеровых протоков, встречается исключительно редко и сочетается с дефектами других жизненно важных органов. Чаще бывают частичные деформации матки и влагалища: дно матки остается плоским, как в зародышевом периоде; между маткой и влагалищем может отсутствовать сообщение; матка может существовать в виде рудиментарного образования – фетальная (плодная матка), или же иметь форму детской – инфантильная матка.
8) Диагностика. Включает рентгенологическое исследование (метросальпингография), УЗИ, ЯМР, КТ, инструментальное исследование.
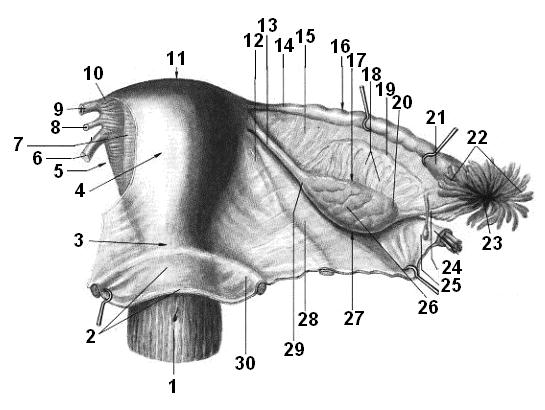
Рис. 1.49. Матка, маточные трубы и яичник.
1 – влагалище, vagina; 2 – брюшина, peritoneum; 3 – шейка матки, cervix uteri; 4 – тело матки, corpus uteri; 5 – левый край матки, margo uteri sinister; 6, 12 – круглая связка матки, ligg. teres uteri; 7 – подсерозная основа, tela subserosa; 8, 13 – собственная связка матки, lig. ovarii proprii; 9, 16 – маточная труба, tuba uterina; 10 – левый рог матки, cornu uterinum sinistrum; 11 – дно матки, fundus uteri; 14 – зев маточной трубы, isnhmus tubae uterinae; 15 – брыжейка маточной трубы, mesosalpinx; 17 – брыжеечный край, margo mesovaricum; 18 – придаток яичника (поперечный канальцы), epoophoron (ductuli transversi); 19 – продольный проток придатка яичка, ductus epoophori longitudinalis; 20 – трубный край, extremitas tubaria; 21 – ампула маточной трубы, ampulla tubae uterinae; 22 – бахромки маточной трубы, fimbrae tubae; 23 – брюшное отверстие маточной трубы, ostium abdominale tubae uterinae; 24 – подвешивающая связка яичника, lig. suspensorium ovarii; 25 – везикулярные привески, appendix vesiculosa; 26 – яичник (медиальная поверхность), ovarium (facies medialis); 27 – свободный край яичника, margo liber ovarii; 28 – широкая связка матки, lig. latum uteri; 29 – маточный конец, extremitas uterina; 30 – прямокишечно-маточная фасция, plica rectouterina.
Маточная (фаллопиева) труба, tuba uterinA, salpinx
1) Функция. Служит для проведения яйцеклетки от яичника в полость матки, место оплодотворения яйцеклетки сперматозоидами.
2) Развитие. Из парамезонефральных протоков.
3) Топография. Маточная труба, tuba uterina, является парным органом, располагающимся по обеим сторонам от матки. Располагается в малом тазу, на уровне II кресцового позвонка. regio inguinalis dexter et sinister. Широкий конец трубы открывается в полость брюшины рядом с яичником, узкий конец – в полость матки.
4) Анатомическое строение. Выделяют воронку, infundibulum tubae uterinae, ампулу, ampulla tubae uterinae, перешеек, isthmus tubae uterinae, и маточную, или внутристеночную часть маточной трубы, pars uterina. Воронка маточной трубы заканчивается брюшным отверстием маточной трубы, ostium abdominale tubae uterinae, и содержит большое количество бахромок маточной трубы, fimbriae tubae, одна из которых прикрепляется к яичнику, fimbria ovarica.
5) Гистологическое строение. Стенка маточной трубы образована слизистой, подслизистой основой, мышечной и серозной оболочками. Слизистая оболочка, tunica mucosa tubae uterinae, покрыта однослойным призматическим реснитчатым эпителием. Она образует множественные продольные складки маточной трубы, plicae tubariae. Мышечная оболочка маточной трубы, tunica muscularis tubae uterinae, состоит из внутреннего циркулярного и наружного продольного слоев гладких мышечных волокон.Наружная, серозная оболочка полностью покрывает маточную трубу.
6) Возрастные особенности. У новорожденных маточные трубы узкие и короткие. Окончательно формируются в период полового созревания.
7) Аномалии развития. Аплазия матки, влагалища и маточных труб наблюдается при полной редукции обоих Мюллеровых протоков, встречается исключительно редко и сочетается с дефектами других жизненно важных органов.
8) Диагностика. Включает рентгенологическое исследование (метросальпингография), УЗД, ЯМР, КТ, инструментальное исследование.
Влагалище, vagina
1) Функция. Репродуктивная.
2) Развитие. Из сросшихся дистальных частей парамезонефральных протоков формируется проксимальный отдел влагалища. Из мочеполовой пазухи формируется дистальный отдел и преддверие влагалища.
3) Топография. Располагается в полости малого таза, ниже лобкового симфиза. Широкий верхний конец охватывает шейку матки, а нижний проходит через мочеполовую диафрагму таза и переходит в половую щель. Позади влагалища расположена прямая кишка, спереди находятся дно мочевого пузыря и мочеиспускательный канал. Со всеми прилегающими органами влагалище сращено плотной и рыхлой соединительной тканью.
4) Анатомическое строение. Выделяют переднюю и заднюю стенки влагалища, paries anterior et posterior. Нижний конец органа направлен вперед и вниз; верхний, расширенный, имеет углубление куполообразной формы и называется сводом влагалища, fornix vaginae. Свод состоит из передней части и более глубокой – задней. Длинна влагалища 8-10 см, толщина стенки около 3 мм. Влагалище посредством отверстия сообщается с преддверием влагалища.
5) Гистологическое строение. Слизистая оболочка выстлана многослойным плоским эпителием и образует множественные поперечные складки,морщины, rugae vaginales, из которых образуются передний и задний столб ы, columnae rugarum anterior et posterior, на передней и задней стенках. Железы в слизистых оболочках отсутствуют. Мышечная оболочка влагалища образована внутренними циркулярными и наружными продольными гладкими мышечными волокнами, которые сверху вплетаются в мускулатуру матки. В области ostium vaginae имеется скопление поперечнополосатых циркулярных волокон, образующих мышечный жом. Наружная адвентициальная оболочка образована рыхлой соединительной тканью и содержит большое количество эластических волокон.
6) Возрастные особенности. Отверстие влагалища у девственниц прикрыто девственной плевой, hymen, оставляющей лишь небольшое отверстие. У рожавших женщин от девственной плевы остаются лишь небольшие круговые возвышения – carunculae.
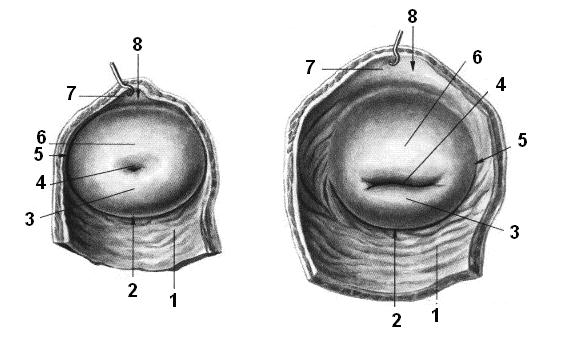
Рис. 1.50. Свод влагалища девушки (слева) и рожавшей женщины (справа).
1 – задняя стенка влагалища, paries posterior vaginae; 2 – свод влагалища (задняя часть), fornix vaginae (pars posterior); 3 – задняя губа, labium posterius; 4 – маточное отверстие, ostium uteri; 5 – свод влагалища (боковая часть), fornix vaginae (pars lateralis); 6 – передняя губа, labium anterius; 7 – передняя стенка влагалища, paries anterior vaginae; 8 – свод влагалища (передняя часть), fornix vaginae (pars anterior).
7) Аномалии развития. Агенитализм – врожденное отсутствие половых органов. Атрезия влагалища – замещение нижней части влагалища фиброзной тканью, нередко сочетающееся с атрезией анльного отверстия и агенезией мочевой системы. Гипогенитализм – частичное или полное недоразвитие половых органов, как правило, в результате гипогонадизма. Гипоспадия – при дефекте задней стенки мочеиспускательного канала его наружное отверстие открывается в полость влагалища. Аплазия матки, влагалища и маточных труб наблюдается при полной редукции обоих Мюллеровых протоков, встречается исключительно редко и сочетается с дефектами других жизненно важных органов. Чаще бывают частичные деформации матки и влагалища: между маткой и влагалищем может отсутствовать сообщение; влагалище может отсутствовать – аплазия влагалища. Гипоплазия влагалища – врожденное недоразвитие органа, сопровождающееся резким сужением его просвета, нередко сочетающееся с недоразвитием малых и больших половых губ.
8) Диагностика. Включает рентгенологическое и инструментальное (кольпоскопия) исследования.
Наружные женские половые органы, organa genitalia externa
Большие половые губы, labia majora pudendi, представляют собой валикообразные складки кожи, соединенные друг с другом передней спайкой губ, commissura labiorum anterior, располагающейся в области лобка, и задней спайкой, commissura labiorum posterior, находящейся перед отверстием заднего прохода. Они ограничивают половую щель, rima pudendi. Малые половые губы, labia minora pudendi представляют собой вторую пару кожных складок, располагающихся в промежутке между большими половыми губами. Имеющееся между ними пространство называется преддверием влагалища, vestibulum vaginae. Спереди в него открывается наружное отверстие мочеиспускательного канала, а в глубине располагается отверстие влагалища, ostium vaginae, которое у девственниц прикрыто девственной плевой, hymen. Каждый конец малой половой губы впереди разделяется на две ножки. Медиальные ножки обазуют уздечку клитора, frenulum clitoridis. Латеральные образуют крайнюю плоть клитора, preputium clitoridis. Срастаясь друг с другом сзади, малые половые губы образуют уздечку половых губ, frenulum labiorum pudendi.
Преддверие влагалища, vestibulum vaginae.
Щелевидное пространство, расположенное между малыми половыми губами, носит название преддверия влагалища. В полость преддверия открываются мочеиспускательный канал, влагалище и выводные протоки желез преддверия. Наружное отверстие мочеиспускательного канала отстоит на 2 см кзади от головки клитора, кзади и книзу от наружного отверстия мочеиспускательного канала расположено отверстие влагалища. В борозде между hymen и корнем малых половых губ в преддверие открывается проток большой железы преддверия, ductus glandulae vestibularis major на одной и другой стороне gl. vestibuli major. Кроме больших желез преддверия, имеются еще мелкие сальные железы, открывающиеся на внутренней поверхности малых половых губ, покрытой очень нежным эпидермисом, между отверстиями мочеиспускательного канала и влагалища.
Лобковый бугор, mons pubis.
Кверху от больших половых губ, спереди от лобкового симфиза сильно развитая жировая прокладка образует возвышение – лобок, mons pubis. Лобковый бугор и латеральная поверхность больших половых губ покрыты волосами, верхняя граница волос на 9-10 см ниже пупка и имеет у женщин горизонтальное направление.
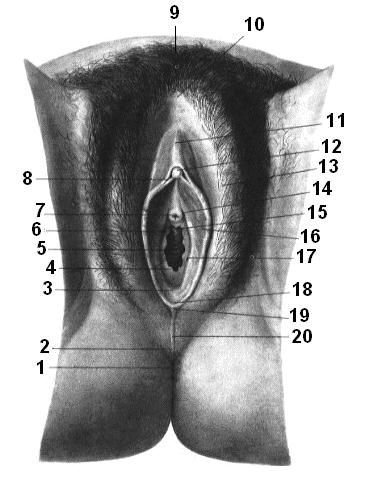
Рис. 1.51. Наружные женские половые органы.
1 – задний проход, anus; 2 – промежность, perineum; 3 – ямка преддверия влагалища, fossa vestibuli vaginae; 4 – девственная плева, hymen; 5 – отверстие влагалища, ostium vaginae; 6 – преддверие влагалища, vestibulum vaginae; 7 – наружное отверстие мочеиспускательного канала, ostium urethrae externum; 8 – уздечка клитора, frenulum clitoridis; 9 – лобок, mons pubis; 10 – передняя спайка губ, comissura labiorum anterior; 11 – крайняя плоть клитора, preputium clitoridis; 12 – головка клитора, glans clitoridis; 13 – большая половая губа, labium majus pudendi; 14 – парауретральные протоки, ductus paraurethralis; 15 – уретральный киль влагалища, carina urethralis vaginae; 16 – малая половая губа, labium minus pudendi; 17 – проток большой железы преддверия, ductus glandulae vestibularis majoris; 18 – уздечка половой губы, frenulum labiorum pudendi; 19 – задняя спайка губ, comissura labiorum posterior; 20 – шов, raphe (mediana).
Луковица преддверия, bulbus vestibuli, соответствует corpus spongiosum penis у мужчины, но у женщины кавернозная масса здесь разделена мочеиспускательным каналом и влагалищем на две симметричные части. Каждая луковица представляет собой густое венозное сплетение длиной около 3 см, шириной 1,5 см, расположенное латерально от нижнего конца влагалища.
Клитор, clitoris, соответствует corpora cavernosa penis, состоит из головки, тела и ножек. Тело клитора длиной 2,5-3,5 см заключено в плотную фиброзную оболочку и разделено посредством неполной перегородки на две симметричные половины, представляющие собой пещеристые тела клитора. Кпереди тело клитора суживается и оканчивается головкой. Сзади тело клитора расходится на две ножки, которые прикрепляются к нижним ветвям лобковых костей. Тело клитора укреплено на лобковом симфизе подвешивающей связкой, ligamentum suspensorium clitoridis.
Женский мочеиспускательный канал, urethra feminina.
1) Функция. Выводит мочу.
2) Развитие. На 8-ой неделе внутриутробного развития заметны зачатки половых органов. Половой бугорок сильно развивается в длину. Вместе с его ростом увеличивается щель, располагающаяся под его нижней поверхностью, когда мочеполовые складки срастаются, щель превращаются в мочеиспускательный канал.
3) Топография. Начинается внутренним отверстием, ostium urethrae internum, от мочевого пузыря, проходит через мочеполовую диафрагму и доходит до наружного отверстия мочеиспускательного канала, ostium urethrae externum, открывающегося в преддверие влагалища.
4) Анатомическое строение. Представляет собой трубку длиной около 3-3,5 см., слегка изогнутую выпуклостью кзади. Имеет сужения при прохождении через мочеполовую диафрагму и у его наружного отверстия.
5) Гистологическое строение. Стенка состоит из оболочек: мышечной, подслизистой и слизистой. В рыхлой прослойке, tela submucosa, проникая также в tunica muscularis, находится сосудистое сплетение, придающее ткани на разрезе пещеристый вид. Слизистая оболочка ложится продольными складками. В канал открываются многочисленные железки, glandulae urethrales.
6) Возрастные особенности. У взрослого человека представляет собой трубку длиной 3-4 см., тогда как калибр просвета этого канала может быть растянут до 7-8 мм вне периода прохождения мочи.
7) Аномалии развития наружных женских половых органов. Агенитализм – врожденное отсутствие половых органов. Гипогенитализм – частичное или полное недоразвитие половых органов, как правило, в результате гипогонадизма. Гипогонадизм - недоразвитие половых органов и вторичных половых признаков, обусловленное снижением секреции половых гормонов. Женский ложный гермафродитизм встречается реже, чем мужской. Половой бугорок значительно разрастается. При этом клитор по форме и величине напоминает половой член. Гипоплазия влагалища – врожденное недоразвитие органа, сопровождающееся резким сужением его просвета, нередко сочетающееся с недоразвитием малых и больших половых губ.
8) Диагностика. Применяют рентгенологическое исследование с использованием контрастного вещества, а также компьютерную томограмму и УЗД.
Промежность, perineum
Термин «промежность» имеет два смысловых значения: в узком смысле слова-клиническая промежность; в широком смысле-анатомическая.
Клиническая, гинекологическая промежность - промежуток (комплекс мягких тканей) между задним проходом и наружными половыми органами.
Анатомическая промежность – комплекс органов и мягких тканей, соответствующий выходу из таза, выполненный произвольными мышцами, покрытыми фасциями и составляющими две диафрагмы: мочеполовую, diaphragma urogenitalis, - расположенную в плоскости, близкой фронтальной, и тазовую, diaphragma pelvis, - расположенной в горизонтальной плоскости, которые пропускают наружу каналы мочеполовой и пищеварительных систем, для которых образуют сфинктер.
Промежность можно сравнить с ромбом, четыре угла которого соответствуют следующим четырем образованиям:
· спереди – лобковый симфиз;
· сзади – верхушка копчика;
· справа и слева – седалищные бугры.
Обе диафрагмы содержат мышцы расположенные в два слоя – глубокий и поверхностный. Мышцы промежности несут на себе значительную функциональную нагрузгу. Они замыкают снизу брюшную полость, поддерживают внутрибрюшное давление, способствуя фиксации органов малого таза, образуют произвольные сфинктеры прямой кишки и мочеиспускательного канала. У мужчин обеспечивают эрекцию. Все мышцы промежности образованы поперечнополосатой мышечной тканью.
 2015-02-04
2015-02-04 7927
7927
