Основой диагностики повреждений органов брюшной полости у пострадавших с сочетанной закрытой травмой живота является анализ клинической картины и информации, полученной при физикальном исследовании. Однако из-за крайней тяжести состояния большинства пострадавших хирург ограничен во времени для диагностических поисков и тем более динамического наблюдения. Дефицит во времени особенно ощутим при массовом поступлении пострадавших. Между тем перед врачом стоит задача не только распознать внутрибрюшную катастрофу, но и выявить доминирующее, определяющее тяжесть состояния больного повреждение, от чего зависят целесообразность, характер и продолжительность противошоковой терапии, последовательность и объем оперативного вмешательства. Несомненно, что широкое внедрение в практику вспомогательных методов исследования, отвечающих требованиям экспресс-диагностики, существенно улучшило результаты лечения данного контингента пострадавших. Объективизация симптоматики на основе аппаратных и инструментальных методик приобретает особую значимость при наличии травмы головы и таза. Вместе с тем с увеличением арсенала диагностических средств, как это ни парадоксально, возросла опасность несвоевременного оказания неотложной помощи из-за назначения ненужных, а порой еще и трудоемких, усугубляющих тяжесть состояния больных, методов исследования. Хирург должен ответственно отнестись к выбору оптимального количества этих методов с учетом не только их разрешающей диагностической способности, но и степени инвазивности. Мы полностью разделяем точку зрения клиницистов (С. Ф. Багненко и соавт., 2001; Г. Н. Цыбуляк, С. Д. Шеянов, 2001; К. Lautenng et al., 1987), утверждающих, что все диагностические исследования должны выполняться в условиях противошоковой операционной (за исключением компьютерной томографии головного мозга), причем имеющаяся в распоряжении хирурга даже самая современная диагностическая аппаратура не уменьшает значимости физикальных методов исследования.
При решении вопроса о срочности и последовательности оперативного вмешательства врачу следует уточнить, какое из имеющихся повреждений в наибольшей степени определяет тяжесть состояния пострадавшего и каков генез развития патологического процесса.
В отношении пострадавших с сочетанной закрытой травмой живота и груди мы, как и большинство хирургов, являемся сторонни-
ками активной тактики при распознанной внутрибрюшной катастрофе и сдерживающей в случаях травм органов груди (Е. А. Вагнер, 1981; М. В. Гринев и соавт., 1987; В. А. Черкасов и соавт., 2000). Показаниями к торакотомии являются большой или прогрессирующий средний гемоторакс, тампонада сердца, разрывы крупных бронхов с клиникой клапанного пневмоторакса или напряженной эмфиземы средостения, разрывы диафрагмы без признаков повреждений органов живота, пневмоторакс, не устраняемый дренированием плевральной полости в течение 3—5 дней, свернувшийся гемоторакс, который не удается устранить лечебной торакоскопией, а также обоснованное подозрение на повреждение жизненно важного органа груди при ухудшении состояния больного на фоне адекватной терапии.
При оказании помощи пострадавшим с сочетанной травмой живота и головы мы, как и другие хирурги (С. А. Павловичев, 1984; П. В. Ильин, 1986), убедились в возможности усугубления мозговой симптоматики на фоне гиповолемического шока. Поэтому продолжающееся внутрибрюшное кровотечение обязывает к экстренной лапаротомии и обеспечению гемостаза, а уже затем, после стабилизации показателей гемодинамики, следует уточнить тяжесть повреждения черепно-мозгового слагаемого травмы; в исключительно редких случаях возникает необходимость оперировать двумя бригадами одновременно.
У пострадавших с сочетанной травмой живота и таза даже при выявленном повреждении полого органа, а также при остановившемся кровотечении из паренхиматозного органа лапаротомии должна предшествовать противошоковая терапия. Лапаротомия на фоне шока оправдана только тогда, когда выполняется с целью достижения гемостаза.
При лечении пострадавших с сочетанной травмой живота и конечностей мы разделяем точку зрения хирургов, считающих, что вопрос о применении оперативной или консервативной тактики должен решаться индивидуально в каждом конкретном случае (Ю. Б. Ка-шанский, 2000). Риск выполнения остеосинтеза по неотложным показаниям оправдан в отношении пострадавших с открытыми переломами длинных трубчатых костей, прежде всего бедренной и плечевой.
Таким образом, исход лечения пострадавших с сочетанной закрытой травмой живота во многом зависит от своевременности применения рациональных методов терапии уже на догоспитальном этапе, раннего распознавания внутри- и экстраабдоминальных повреждений, выбора оптимальной последовательности оперативного вмешательства с учетом ведущего, определяющего тяжесть состояния больного повреждения, адекватного объема операции и программы инфузионно-трансфузионной терапии с целью полноценной и максимально быстрой коррекции гемостаза. Возрастающее количество дорожно-транспортных происшествий, кататравм, обострение криминогенной ситуации обязывает хирургов не только крупных мно-
гопрофильных стационаров, но и центральных районных больниц быть готовыми к оказанию квалифицированной помощи пострадавшим с сочетанными повреждениями.
СПИСОК ЛИТЕРАТУРЫ
Актуальные вопросы сочетанной шокогенной травмы и скорой помощи: Сб. науч. тр. / Под ред. С. В. Багненко, С. А. Селезнева, Ю. Б. Шапота.— СПб., 2002.— 387 с.
Брюсов П. Г., Ефименко Н. А., Розанов В. Е. Оказание специализированной хирургической помощи при тяжелой механической сочетанной травме // Вестн. хирургии. — 2001.- № 1.- С. 43-47.
Вопросы патофизиологии и патогенетического лечения сочетанной травмы груди: Сб. науч. тр. / Под ред. А. П. Кузьмичева.— М., 1985.— 129 с.
Гальцева И. В., Гикавый В. И., Жижин В. Н. и др. Травматический шок. Оценка тяжести прогнозирования исходов.— Кишинев: Штиинца, 1986.— 174 с.
Гринев М. В., Саламатин Б. Н. Повреждения живота в структуре политравмы и шока: вопросы хирургической тактики: Респ. сб. науч. тр.— Л., 1986.— С. 78—85.
Дуданов И. П., Мельцер Р. И., Ощукова С. М., Beaufigeau M. et al. Лечение пострадавших при сочетанных повреждениях опорно-двигательного аппарата: Учеб. пособие.— Петрозаводск: Изд-во Петрозаводск, ун-та, 2000.— Ч. 2.— 102 с.
Ермолов А. С. Основные принципы диагностики и лечения тяжелой сочетанной травмы//50 лекций по хирургии/Под ред. В. С. Савельева.— М.: Медиа Медика, 2003.— С. 292-295.
Ерюхин И. А., Марчук В. Г., Лебедев В. Ф., Бояринцев В. В. Шесть принципов лечебно-диагностического процесса при тяжелой механической травме и особенности их реализации в условиях этапного лечения пострадавших // Вестн. хирургии.— 1996.— № 5.- С. 80-84.
Закурдаев В. Е. Диагностика и лечение закрытых повреждений живота при множественной травме.— Л.: Медицина, 1976.— 152 с.
Ильин П. В. Клиническое течение и хирургическая тактика при краниоабдоми-нальной травме: Сб. науч. тр. / Под ред. А. П. Фраермана.— Горький, 1986.— С. 35—45.
Козлов И. 3., Горшков С. 3., Волков В. С. Повреждения живота.— М.: Медицина, 1988,- 224 с.
Кузьмичев А. П., Вагнер Е. А., Фирсов В. Д., Колесников В. Д. и др. Сочетанная травма груди // Хирургия.— 1980.— № 8.— С. 63—68.
Лечение пораженных в грудь на госпитальном этапе/Под ред. Е. А. Вагнера.— Пермь: Изд-во Перм. ун-та, 1994.—198 с.
Романенко А. Е. Закрытые повреждения живота.— Киев: Здоров'я, 1985.— 206 с.
Сочетанная травма (клиника, диагностика, лечение): Труды НИИ скорой помощи им. Н. В. Склифосовского.— М., 1978.— Т. XXXIII.— 123 с.
Сочетанная травма и травматический шок (патогенез, клиника, диагностика и лечение): Респ. сб. науч. тр. / Под ред. М. В. Гринева.— Л., 1988.— 143 с.
Сочетанная травма и травматическая болезнь (общие и частные вопросы патогенеза, клиника и лечение)/Под ред. С. А. Селезнева, В. А. Черкасова / Перм. гос. мед. академия.— Пермь, 1999.— 332 с.
Специализированная помощь при сочетанной травме груди, живота и опорно-двигательного аппарата: Тр. Перм. гос. мед. ин-та.— Пермь, 1981.— Т. 152.— 92 с.
Травма живота (клиника, диагностика, лечение): Сб. науч. тр. / Под ред. М. М. Абакумова.— М., 1987. — 117 с.
Унгбаев Т. Э. Сочетанные и множественные травмы.— Ташкент: Медицина, 1987.— 131 с.
Урман М. Г. Диагностика и хирургическая тактика при сочетанной травме живота: Учеб. пособие.— Пермь, 1998.— 55 с.
Цыбуляк Г. Н. Лечение тяжелых и сочетанных повреждений — СПб.: Гиппократ, 1995.- 432 с.
Шапошников Ю. Г., Назаренко Г. И., Миронов Н. П., Розинов В. М. и др. Система оценки тяжести травмы (состояние и перспективы проблемы)//Ортопедия, травматология и протезирование.— 1990.— № 4.— С. 1—5.
Herve С., Gaillard М., Huguenard P. Early medical care and mortality in polytrauma // J. Trauma.- 1987.- Vol. 27.- № 11.— P. 1279-1285.
Lautering K., Hofmann G., Mittlmeier Th., Huf R. Thorax — und Abdominalverletzungen beim Polytrauma // Chirurg.- 1987.- Vol. 58.- № 5.- P. 641-647.
Polk H., Flint L. Intraabdominal injuries in polytrauma // W. J. Surgery.— 1983.— Vol. 7.- № 1.- P. 56-67.
Wilker D. Bauchtrauma / Z Munch. med. Wschr.- 1982.- Vol. 124.- № 14.- P. 343-344.
ГЛАВА 10 РАНЕНИЯ ЖИВОТА
Огнестрельные ранения живота представляют собой одну из наиболее тяжелых форм боевых травм.
Во время Великой Отечественной войны 1941—1945 гг. пострадавшие с проникающими ранениями живота составили 4—5% всех получивших боевые травмы, а летальность при этом виде повреждения в первый год войны достигала 70%, снизилась до 40% к концу военных действий (С. С. Юдин, 1943; П. А. Банайтис и соавт., 1952; К. М. Лисицин, 1985). Во время войны в Афганистане, боевых действий в Чечне частота ранений живота возросла до 10% при средней летальности 31,4% (И. А. Ерюхин, П. Г. Алисов, 1998; Б. Н. Гусейнов и соавт., 2000), а среди погибших в локальных войнах и вооруженных конфликтах доля огнестрельных ранений живота составила 80% (Н. А. Ефименко, 2003). Столь неблагоприятные исходы объясняются резко возросшей тяжестью повреждений тканей в связи с применением современного огнестрельного оружия, повреждающее действие которого усилилось не за счет большего калибра снаряда, т. е. массы, а, напротив, вследствие ее уменьшения и увеличения скорости полета, а также из-за реконструктивных особенностей — смещения центра тяжести, что сделало пулю малоустойчивой в полете (А. Н. Беркутов, 1975). Современные винтовочные пули при калибре 4,32—5,66 мм (ранее 7,62 мм) имеют начальную скорость полета 800—1000 м/с, летят на «пределе» устойчивости, а попадая в ткани, быстро теряют эту устойчивость, уклоняются от траектории полета, занимая нередко поперечное положение, из-за чего даже при сквозных ранениях, когда имеются входное и выходное отверстия, их сопоставление не позволяет судить о внутренней траектории пули, т. е. истинном направлении раневого канала и вероятных повреждениях органов брюшной полости (Ю. Г. Шапошников, Б. Я. Рудаков, 1986; И. А. Ерюхин, П. Г. Алисов, 1998). Таким образом, резко возрастает торможение пули и соответственно увеличивается количество передаваемой тканям энергии за крайне короткий промежуток
времени — несколько миллисекунд, что приводит к эффекту «внутритканевого взрыва» с образованием временной пульсирующей полости, превосходящей по своим размерам ранящий снаряд в десятки раз. Именно с этим эффектом связано значительное смещение тканей в области раневого канала, проникновение раневого детрита, костных отломков, осколков ранящих снарядов, а также микроорганизмов на значительное расстояние в стороны от раневого канала. Мгновенным выбросом и разбросом содержимого поврежденных паренхиматозных и полых органов, а также разбрызгиванием элементов крови по типу объемного взрыва в замкнутом пространстве обусловлено нарушение целостности и функции брюшинного покрова, поверхность которого более 20 тыс. см2; возникает огнестрельная рана с обширной раневой поверхностью (К. М. Лисицин, А. К. Ревской, 1988). Вот почему при огнестрельном ранении живота наблюдается более ускоренный темп развития клинической картины перитонита, а летальные исходы возможны в первые 24—48 ч после ранения. Огнестрельный перитонит развивается у каждого раненого с огнестрельным проникающим ранением живота, и его не следует рассматривать как послеоперационное осложнение; соответствующая терапия или приостанавливает его развитие, или оказывается неэффективной, и тогда перитонит прогрессирует (К. М. Лисицин, А. К. Ревской, 1988).
Конструкционными особенностями современных ранящих снарядов объясняется и тот факт, что 62,3% раненых имеют множественные повреждения органов брюшной полости, а у 2/3 пострадавших ранения носят сочетанный характер; в состоянии шока госпитализируются 82,2% раненых (П. Н. Зубарев, 1996; В. И. Хрупкин и соавт., 1998).
Во Вторую мировую войну среди всех погибших на поле боя раненные в живот составили 24,3%, причем обильное кровотечение и шок явились причиной смерти 85,3% раненых. Своевременной считалась госпитализация в течение 12 ч после ранения; в эти сроки на ДМП поступило 76,7% раненых, а оперативная активность составила 75,5% (К. М. Лисицин, 1985). В Афганистане квалифицированная хирургическая помощь уже в пределах 3 ч с момента травмы была оказана 92,1% раненных в живот, а оперированы 99,5% (П. Г. Алисов, 1998). В современных локальных войнах превалируют пулевые ранения — 60,2%; на долю осколочных ранений приходится 36,2%, закрытых дистанционных при минно-взрывных отрывах конечностей - 3,6% (И. А. Ерюхин, П. Г. Алисов, 1998).
Критерием при решении вопроса о необходимости лапаротомии при ранах брюшной стенки является дифференциация проникающих и непроникающих ранений. Выпадение пряди сальника, петли кишки или истечение содержимого желудочно-кишечного тракта, что встречается чрезвычайно редко, наблюдается у 5—10,7% пострадавших с проникающими ранениями живота (Г. И. Перминова, С. Ю. Азем, 1988; И. А. Ерюхин, П. Г. Алисов, 1998). При отсутствии достоверных признаков проникающего характера ранения про-
водится первичная хирургическая обработка раны с ревизией и «прогрессивным» расширением раневого канала. Данный метод оказывается сложным и травматичным при локализации раны в поясничной или ягодичной области, т. е. когда требуется рассечение большого мышечного массива и реальна опасность потерять направление раневого канала. В такой ситуации предлагается контрастирование раневого канала — вульнерография (G. Haddad et al., 1970). Рентгеновские снимки делаются в двух проекциях. Непременным условием для производства вульнерографии является госпитализация пострадавших не позднее 3—4 ч с момента ранения, т. е. в сроки, когда раневой канал еще не сомкнулся и в нем не развился воспалительный процесс.
Некоторые авторы считают, что исследование раневого канала инструментом в современных условиях не имеет ничего общего с зондированием раны, используемым в прошлом веке, когда при ранениях живота не применялось оперативное вмешательство; осторожное, исключающее насилие продвижение инструмента (длинного зажима, корнцанга) по раневому каналу может служить простым и достоверным приемом распознавания проникающего характера ранения (И. А. Ерюхин, П. Г. Алисов, 1998). Однако вряд ли следует упрощать технику проведения данного исследования, нивелируя возможные осложнения, тем более с учетом особенностей ранения из современного скорострельного оружия с изменяющейся траекторией полета пули в тканях раненого. Рана может находиться вдали от живота, например на бедре, и все же проникать в брюшную полость.
Поэтому при обследовании больного прежде всего оценивается клиническая картина, интерпретируется информация, полученная с помощью общеизвестных и доступных методов физикального и лабораторного исследований (Г. Н. Цыбуляк, 1985). Полезную информацию можно получить, используя обзорную рентгенографию или рентгеноскопию брюшной полости, а также ультразвуковое исследование. При отсутствии отчетливой клиники внутрибрюшной катастрофы возникают показания к инструментальным методам исследования. Наиболее простым и доступным является лапароцентез (J. Fibak, J. Kolasinski, 1986); разрешающая диагностическая способность лапароскопии, несомненно, выше. Однако однократное лапароскопическое исследование не всегда позволяет исключить небольшие по размеру повреждения полых органов, что заставляет прибегать к контрольным исследованиям.
Необходимость тщательного обследования диктуется еще и тем обстоятельством, что и непроникающие огнестрельные ранения живота за счет эффекта временной пульсирующей полости могут сопровождаться повреждением внутренних органов (К. М. Лиси-цин, А. К. Ревской, 1988; И. А. Ерюхин, П. Г. Алисов, 1998).
Во время Великой Отечественной войны раненые с проникающими ранениями живота служили своего рода индикатором организации медицинской помощи. Операция рассматривалась как основной компонент противошоковой терапии, срочность которой возрастала тем
больше, чем тяжелее был шок. Такая тактика при огнестрельных ранениях оказалась оправданной, так как только у 9,3% раненых при лапаротомии не было обнаружено повреждений органов (В. А. Долинин, 1975; К. М. Лисицин, 1985; Ю. Г. Шапошников, Б. Я. Рудаков, 1986; П. Г. Алисов, 1998). Учитывая возможность выявления самой разнообразной патологии, раненные в живот должны доставляться в многопрофильные госпитали, а в мирное время — в крупные, также многопрофильные хирургические стационары, так как 2/3 пострадавших имеют сочетанные повреждения (П. Н. Зубарев, 1996).
На основании опыта лечения 2687 раненных в живот в Афганистане И. А. Ерюхин и П. Г. Алисов (1998) считают целесообразным с учетом очередности выполнения хирургического вмешательства выделять 3 группы больных. Первая группа — раненые с клиникой продолжающегося внутрибрюшного кровотечения, которые направляются непосредственно в операционную; предоперационная подготовка этому контингенту раненых осуществляется в ходе анестезиологического пособия и в то время, которое необходимо для подготовки бригады хирургов к работе. Вторая группа — раненые с отчетливой картиной внутрибрюшной катастрофы, но со стабильной гемодинамикой, без тяжелого эндотоксикоза или водно-электролитных расстройств; их также направляют в операционную, если нет пострадавших с клиникой продолжающегося внутрибрюшного кровотечения. Третья группа — раненые, у которых проникающий характер ранения необходимо еще доказать, используя дополнительные методы исследования, а также нуждающиеся в проведении комплексной интенсивной предоперационной подготовки с целью нормализации основных показателей гомеостаза. Не следует переоценивать значение оперативного вмешательства как противошокового фактора, если врач убежден, что нет продолжающегося кровотечения (А. А. Бочаров, 1967). Проведенная по показаниям предоперационная подготовка в течение 1—2 ч существенно улучшает переносимость операции (П. Н. Зубарев, С. А. Анденко, 1990). Когда раненые с поля боя вертолетами за 2—4 ч доставляются в госпиталь и в пути им проводится инфузионная и антибактериальная терапия, целесообразность дополнительной предоперационной подготовки решается строго индивидуально (R. Rosin, J. Kleinman, 1987).
Наиболее частой причиной летальности у раненных в живот является перитонит (С. С. Юдин, 1960). Развитию и прогрессированию перитонита в раннем периоде травматической болезни благоприятствуют повреждение и нарушение трофики кишечника с инфицированием брюшной полости на фоне иммунодефицита (Ю. Б. Шапот и соавт., 1995). Поэтому большинство хирургов рекомендуют начинать введение антибиотиков еще до операции, причем применять препараты широкого спектра действия или сочетать несколько препаратов, чтобы подавить как аэробную, так и анаэробную флору (Г. Н. Цыбуляк, 1985; П. Н. Зубарев, С. А. Анденко, 1990; V. O'Donnell et al., 1978; R. Nelson et al., 1986; I. Brook, 1988).
Современная концепция лечебно-эвакуационного обеспечения предусматривает развертывание многопрофильных полевых госпиталей в непосредственной близости от района вооруженного конфликта для оказания специализированной хирургической помощи. В такой ситуации практически исключается необходимость доврачебной помощи, а первая врачебная помощь становится единственным этапом подготовки раненых перед их эвакуацией в многопрофильные военные госпитали первого эшелона (Е. К. Гуманенко, 2001). Таким образом, для большинства раненых эвакуация и лечение осуществляются по схеме: поле боя — вертолет — госпиталь (А. Г. Костюк и соавт., 2001).
Лечебно-тактические установки при огнестрельных ранениях живота, выдержавшие испытание временем, у нас в стране полностью перенесены на проникающие колото-резаные ранения живота, которые, как известно, у 40—50% пострадавших не сопровождаются повреждением внутренних органов (Б. Е. Стрельников и соавт., 1970,
A. Stein, 1972; D. Demetriades, В. Rabinowitz, 1987). Энергия неогне
стрельного оружия относительно невелика и затрачивается преиму
щественно на проникающее действие и повреждение тканей только
в зоне раневого канала (Ю. Г. Шапошников, Б. Я. Рудаков, 1986), а
такой орган, как кишка, имеет тенденцию «ускользать» от ножа или
другого холодного оружия (P. Friedmann, 1968). В то же время после
диагностической лапаротомии возможны тяжелые послеоперацион
ные осложнения, иногда с летальным исходом, чему способствует
неподготовленность желудочно-кишечного тракта. Так, спаечная
болезнь после диагностической лапаротомии развивается у 7,7—9,9%
оперированных (Н. С. Тимофеев, Р. И. Житнюк, 1970). Немаловаж
ное значение имеет и экономический эффект дифференцированно
го подхода к лечению раненных в живот — возможность обойтись
без оперативного вмешательства у 1/2 пострадавших с проникающи
ми колото-резаными ранениями живота позволяет значительно сни
зить стоимость их лечения (A. Aho, J. Vuori, 1980; D. Demetriades,
B. Rabinowitz, 1987); средняя длительность пребывания больного на
койке составила всего 2,5 дня (А. И. Корабельников, 1988). Эти фак
торы послужили основанием к пересмотру лечебной тактики в пользу
сберегательной, а именно — оперировать только пострадавших с от
четливой клиникой повреждения органов брюшной полости, а за
остальными установить динамическое наблюдение (М. Г. Урман, 1993;
D. Policiano et al., 1984; С. Orsay et al., 1989).
При отсутствии симптомов внутрибрюшной катастрофы некоторые хирурги не оперируют даже пострадавших с эвентрацией сальника, считая такую ситуацию чисто психологическим толчком к вмешательству,— выпавший сальник погружают в брюшную полость и ведут за больным наблюдение; необходимость операции должна быть определена не позже чем через 12 ч с момента ранения. Обнаружение свободного воздуха в брюшной полости также не считается абсолютным показанием к лапаротомии, так как он мог проникнуть и через рану брюшной стенки (A. Stein, 1972).
Из 18 наблюдаемых D. Demetriades и В. Rabinowitz (1987) таких больных ими оперированы только 2 — ушиты раны желудка. Появилось несколько публикаций о целесообразности дифференцированного подхода при лечении пострадавших с проникающими колото-резаными ранениями живота и в нашей печати; в диагностически неясных ситуациях авторы рекомендуют лапароскопию (А. И. Корабельников, 1990; А. Г. Короткевич и соавт., 1991; В. В. Рыбачков и соавт., 1994).
Таким образом, если доказанный проникающий характер огнестрельного ранения живота является абсолютным показанием к оперативному вмешательству, то при колото-резаных ранениях допускается дифференцированный подход при решении вопроса о целесообразности лапаротомии.
В клинике находились на лечении 2230 пострадавших с ранениями живота: ножевые — 2144 (96,1%), огнестрельные — 86 (3,9%). Среди госпитализированных 2004 больных с проникающими колото-резаными ранениями живота у 612 (30,5%) не оказалось повреждений внутренних органов, тогда как из 80 человек, получивших проникающие огнестрельные ранения, только у 2 (2,5%) не были повреждены внутренние органы.
Из 612 пострадавших с проникающими колото-резаными ранениями живота без повреждения органов брюшной полости не оперированы 308 (50,3%), причем у 27 из них проникающий характер ранения не вызывал сомнения уже при первичном осмотре, так как через рану брюшной стенки выпадала прядь большого сальника; у 7 больных имелось по два проникающих ранения живота, а у 9 — раздельные проникающие ранения груди и живота. У 247 (80,2%) пострадавших при физикальном исследовании не выявлялись симптомы повреждений органов брюшной полости, не предъявляли эти больные и жалоб, на основании которых можно было бы заподозрить наличие внутрибрюшной катастрофы. У 61 (19,8%) больного невозможно было категорично заключить, имеется ли повреждение внутренних органов, или клиническая картина обусловлена только ранением брюшной стенки. Этих пострадавших беспокоили боли самопроизвольные или возникающие при пальпации живота, причем не только в окружности раны, но и за ее пределами. В процессе наблюдения — обычно в пределах 3 ч — состояние больных улучшилось; не внушали опасений и данные контрольных физикальных исследований, что позволило воздержаться от оперативного вмешательства. Несомненно легче было определиться в тактике лечения пострадавших, госпитализированных позже 6 ч с момента ранения, когда при наличии повреждений органов брюшной полости клиническая картина внутрибрюшной катастрофы была бы уже отчетливой; таких раненых среди неоперированных оказалось 41 (13,3%). Приводим наблюдение.
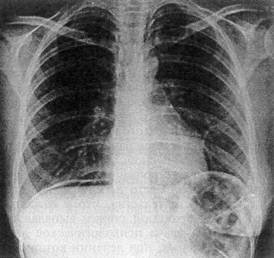
Рис. 37. Обзорная рентгенограмма брюшной полости больной К., 21 года,
с множественными проникающими ножевыми ранениями живота без повреждения
внутренних органов: свободный воздух под диафрагмой справа;
больная не оперирована
Больная К., 21 год, доставлена в клинику 06.07.01 г. по поводу множественных ножевых ранений шеи, груди, живота. Травму получила в состоянии алкогольного опьянения за 18 ч до госпитализации. Состояние удовлетворительное, гемодинамика стабильная. Живот мягкий, безболезненный. При осмотре выявлены две раны по средней линии шеи, размером 0,6x0,2 см, с подкожной эмфиземой в окружности, две раны в области левой молочной железы — 0,2x0,1 см, три раны на передней брюшной стенке: в правом подреберье по среднеключичной линии — 1,5x0,1 см, над пупком по средней линии — 1,0x0,1 см и таких же размеров рана левее пупка. Рентгенологическим исследованием установлено наличие воздуха в подкожной клетчатке шеи, легкие расправлены, синусы свободны; обнаружен воздух и под правым куполом диафрагмы (рис. 37). Анализ крови: эритр.— 4,6х1012, Hb — 134 г/л, лейк.— 15,1x109, эоз. — 2, пал.— 3, сегм.— 77, лимф.— 13, мон.— 4, плазм. кл.— 1, СОЭ — 20 мм/ч. При ревизии ран установлено, что обе раны шеи заканчиваются у трахеи, раны на груди непроникающие, а все три раны живота проникают в брюшную полость. Несмотря на наличие пневмоперитонеума, отсутствие клиники внутрибрюшной катастрофы явилось основанием к применению консервативной тактики. Выписана спустя трое суток.
У 10 пострадавших избежать напрасной лапаротомии позволила лапароскопия.
Лапаротомия при отсутствии повреждений внутренних органов предпринята 304 (49,6%) раненым. Решение о необходимости оперативного вмешательства обычно принималось уже после первичного обследования в приемном отделении. У 110 (36,2%) из них при лапаротомии обнаружен гемоперитонеум: до 100 мл — у 42; от 100 до 500 мл — у 49; более 500 мл — у 18 человек. Считать оперативное вмешательство напрасным для этих пострадавших нет
оснований. Излившаяся в свободную брюшную полость кровь в дальнейшем могла привести к развитию спаечной непроходимости, формированию абсцессов и даже к перитониту — подобное осложнение мы наблюдали у больного, госпитализированного через несколько дней после ранения. Поэтому лапаротомия, предпринятая в связи с гемоперитонеумом, источником которого является раневой канал брюшной стенки, по сути своей не диагностическая, а санационная. Анализ клинической картины у данного контингента пострадавших показал, что при физикальном исследовании один или даже несколько патологических симптомов выявлялись в 72,4% наблюдений. Что касается раненых, у которых лапаротомия оказалась действительно напрасной, то частота констатации симптомов внутрибрюшной катастрофы встречалась в два раза реже (39,3%). Несомненно, имела место и гипердиагностика, чему способствовало еще и то обстоятельство, что у каждого пятого оперированного через рану брюшной стенки выпадал большой сальник, а это оказывало на врача психологическое действие. Среди такого же количества раненых, при лечении которых ограничились консервативной тактикой, частота эвентрации сальника наблюдалась в 2 раза реже (8,8%).
Осложнения после диагностической лапаротомии возникли у 21 (10,8%) больного, а именно: нагноение операционной раны — у 11, спаечная непроходимость кишечника — у 5, пневмония — у 3, перитонит — у 2. Умер больной после релапаротомии, предпринятой в связи с развитием перитонита, сопровождающегося тяжелым эндотоксикозом смешанного генеза.
Среди неоперированных пострадавших с проникающими колото-резаными ранениями живота без повреждений внутренних органов мы не наблюдали осложнений. Однако это не означает, что дифференцированная тактика при проникающих колото-резаных ранениях живота не имеет теневых сторон. Так, предполагалось избежать операции еще у 19 раненых, но после динамического наблюдения было принято решение о необходимости лапаротомии, которая оказалась обоснованной у 16 человек: внутрибрюшное кровотечение (до 500 мл) выявлено у 10 раненых, причем у 7 из них источником кровотечения являлись поверхностные раны паренхиматозных органов, а у 3 — рана брюшной стенки; у 6 пострадавших выявлено повреждение полого органа. В течение 6 ч с момента госпитализации оперированы 10 больных, в сроки от 6 до 12ч — 3, от 12 до 24 ч — 2, а 1 больной оперирован позже суток — у него обнаружено проникающее ранение селезеночного изгиба ободочной кишки, и так как время для восстановления целостности кишки уже было упущено, пришлось создать колостому на месте ранения. Напрасной лапаротомия оказалась для 3 больных, причем у одного из них показанием к операции послужил коллапс при подъеме с постели, однако при ревизии брюшной полости патологии не выявлено.
Средняя продолжительность пребывания в стационаре неопери-
рованных пострадавших с проникающими ножевыми ранениями живота без повреждения внутренних органов составила 4 дня, а перенесших лапаротомию — 10 дней.
Оперированы все 80 пострадавших с огнестрельными проникающими ранениями живота, у 78 (97,5%) выявлены повреждения органов брюшной полости, чаще множественные.
Ранения живота были непроникающими у 146 пострадавших (ножевые — 140, огнестрельные — 6). Иногда крайне сложно уточнить, имеет ранение проникающий характер или повреждена только брюшная стенка. Прежде всего это касалось пострадавших с огнестрельными ранениями, у которых раневой канал имел значительную протяженность. Так, у одного раненого входное отверстие локализовалось на передней поверхности бедра, у другого — в области тазобедренного сустава, и все же ранения оказались проникающими в брюшную полость. И при ножевых ранениях исключить их проникающий в брюшную полость характер бывает непросто. Приводим наблюдение.
Больной К, 19 лет, доставлен в клинику 5 08 2000 г через 5 ч после травмы — избит и получил ножевое ранение в левую ягодицу Состояние тяжелое, бледен Пульс 120 уд /мин, АД 90/60 мм рт ст Живот обычной конфигурации Левая половина брюшной стенки умеренно напряжена, определяется притупление в отлогих местах живота На нижненаружном квадранте левой ягодицы рана 1,0x0,5 см, не кровоточит Анализ крови эритр — 4,9х1012, Hb— 134 г/л, лейк — 13,2х109 Лапароскопия — значительное количество крови и сгустков Срединная лапаротомия Установлено, что раневой канал проходил через грушевидную мышцу и по переходной складке брюшины проникал в брюшную полость Источник кровотечения — сквозное ранение внутренней подвздошной вены и брыжейки сигмовидной кишки, вена лигирована, ушита рана брыжейки, реинфузировано 3 л крови Выздоровление
Напрасная лапаротомия выполнена 10 (6,9%) пострадавшим с непроникающими ранениями живота. Заключение о проникающем характере ранения у 8 человек сделано ошибочно — на основании первичной хирургической обработки раны с ревизией раневого канала, а в отношении 2 пострадавших — после вульнерографии, при этом в одном наблюдении возникло предположение о затеке контрастного вещества в брюшную полость, а в другом — вульнерогра-фия не подтверждала проникающий характер ранения, однако наличие выраженного болевого синдрома и напряжения мышц брюшной стенки служили показанием к лапаротомии.
Следует отметить, что у 2 пострадавших с непроникающими огнестрельными ранениями живота мы наблюдали повреждение органов брюшной полости: у одного из них при сквозном пулевом ранении груди произошел разрыв селезенки, причем диафрагма оказалась целой, а у другого при сквозном ранении брюшной стенки возник разрыв восходящей кишки — до слизистой.
Средняя продолжительность пребывания в стационаре больных с непроникающими ранениями живота составила 5 дней, т. е. даже больше, чем среди пострадавших с проникающими ранениями живота без повреждения органов, лечившихся консервативно. Объясняется этот, казалось бы, парадоксальный факт тем обстоятельством,
что у 32 (21,9%) пострадавших рана локализовалась в поясничной области и ревизия раневого канала трансформировалась в люмботомию.
Таким образом, по нашим данным, проникающие колото-резаные ранения живота у 43,8% пострадавших не сопровождаются повреждением внутренних органов. Активно-выжидательная тактика в отношении пострадавших с проникающими колото-резаными ранениями живота, у которых при первичном обследовании не выявлено клиники внутрибрюшной катастрофы, обязывает врача вести за больным тщательное наблюдение, чтобы в течение нескольких часов оценить динамику клинической картины и выработать план дальнейших действий. Для облегчения этой задачи в нашей клинике ведется «Карта экспресс-наблюдения» за такими больными. Избирательная тактика при проникающих колото-резаных ранениях живота должна проводиться с учетом общего состояния пострадавшего, анамнеза, жалоб, информации, полученной с помощью физикальных и лабораторных методов исследования. Несомненно, всех пострадавших с огнестрельными проникающими ранениями живота следует оперировать; более того, необходимо иметь в виду возможность повреждения органов брюшной полости при непроникающих огнестрельных ранениях живота.
 2015-03-08
2015-03-08 935
935