Экстракапиллярный пролиферативный гломерулонефрит с полулуниями, подострый злокачественный гломерулонефрит (БПГН) – это синонимы одного заболевания, сущностью которого является чрезвычайно высокая активность гломерулонефрита, быстрое развитие и прогрессирование почечной недостаточности.
БПГН – может быть как самостоятельным заболеванием, так и являться проявлением других нефропатий. БПГН, развивающийся как самостоятельное заболевание, называется первичным. Вторичный БПГН является проявлением инфекционных, системных заболеваний, опухолевых процессов.
Различают 3 формы первичного БПГН: а) нефрит с антителами против антигенов гломерулярной базальной мембраны, б) иммунокомплексный БПГН, в) БПГН без иммунных комплексов.
В основе патогенеза БПГН лежит образование антител против базальной мембраны почек, или поражение мембраны иммунными комплексами. При иммунокомплексном варианте поражение мембраны активирует сосудисто-тромбоцитарное и гемокоагуляционное звенья гемостаза, а также фибринолитическую систему, что приводит к изменению структуры эндотелия, образованию тромбов в сосудах почек. В результате происходит разрушение структуры базальной мембраны.
Морфологически при БПГН выявляется картина пролиферативного экстракапиллярного нефрита с образованием полулуний.
Клиника. Первые признаки БПГН нередко появляются после перенесённого острого инфекционного заболевания, чаще стрептококковой этиологии. Первыми симптомами нефрита являются отёки, макрогематурия, а так же повышение артериального давления. Повышение артериального давления обычно носит стойкий, выраженный и прогрессирующий характер. В дебюте заболевания сразу появляется олигоанурия, которая может быстро приводить к ОПН. У большей части больных в клинической картине заболевания преобладает нефротический вариант гломерулонефрита с гематурией и стойким повышением артериального давления. Со стороны крови обычно выявляется анемия и выраженная активность воспалительного процесса. Течение БПГН непрерывно-прогрессирующее. При выявлении в биоптате полулуний прогноз у больного обычно неблагоприятный.
Диагноз. В типичных случаях диагноз ХГН устанавливается на основании особенностей клиники (нефротический синдром, гематурия, смешанная форма) и результатов исследования мочи (протеинурия, гематурия, цилиндрурия). Существенное значение при постановке диагноза имеет определение степени активности воспалительного процесса (выраженность воспалительных изменений со стороны крови, степень изменений в протеинограмме и т. д.). Для подтверждения наличия нефротического синдрома важное значение имеет выявление гиперлипидемии или гиперхолестеринемии.
Для оценки иммунологической активности ХГН изучают изменения в иммунограмме (снижение фракций комплемента, повышение уровней ЦИК, изменение уровней иммуноглобулинов и др.).
Вирусологическое и бактериологическое исследование при ХГН в некоторых случаях позволяет уточнить генез заболевания, установить этиологию очагов хронической инфекции, своевременно диагностировать присоединение осложнений.
Дифференциальный диагноз ХГН необходимо проводить с: острыми гломерулонефритами, интерстициальным нефритом, наследственным нефритом, гломерулонефритами, развившимися на фоне системных заболеваний соединительной ткани.
Табл. 1.52. Дифференциальный диагноз признаки острого и хронического гломерулонефрита (Маковецкая Г.А. 1987, с изменениями)
| Признаки | Острый нефрит (нефритическая форма) | Хронический нефрит (гематурическая форма) |
| Клинические: - возраст к началу болезни, - связь со стрептококковой и вирусной инфекцией, - развитие болезни | 5-10 лет Прослеживается у 60% больных, Через 1-2 недели после перенесённого стрептококкового или вирусного заболевания | Прослеживается как в начале болезни, так и в период обострения. Чаще постепенное: 1) как исход острого заболевания возможно после длительного латентного периода, 2) как первично-хроническое, незаметное |
| Симптомы интоксикации: - головная боль, | Отмечается всегда | Характерна |
| - усталость, | Отмечается всегда | Характерна |
| -недомогание, | Отмечается всегда | Жалобы отсутствуют |
| - анорексия | Имеется у части больных | Жалобы отсутствуют |
| Отёки | У 60-80% больных | Могут отсутствовать |
| Артериальная гипертензия | У 1/3-1/4 больных, кратковременная | При развитии ХПН |
| Лабораторные изменения: - макрогематурия, | У 50% больных | Отсутствует вне обострения |
| - микрогематурия, | Имеется | Имеется |
| - протеинурия, | 0,5-1,0 г в сутки | 0,5-4 г в сутки |
| - цилиндрурия, | встречается, эритроцитарные | Может не отмечаться |
| - относительная плотность мочи | Нормальная | Снижена |
| - клубочковая фильтрация, | Снижена на 25-30% | Снижена значительно |
| - олигурия, | Имеется | Нет |
| - анемия, | Наблюдается в начале заболевания | Стойкая у 1/3 больных |
| - лейкоцитоз, | У 15-30% больных | Нет |
| - увеличение СОЭ | У 75% больных | Вне обострения СОЭ не увеличена |
| Биохимические показатели крови: - гипопротеинемия, | Обычно имеется | Имеется |
| - гипергаммаглобулинемия | У всех больных | Имеется |
| - гиперфибриногенемия | Есть | Вне обострения нет |
| - уровень серомукоида, | Повышен | Нет повышения |
| - гиперхолестеринемия, | Повышен | У 15-30% больных |
| - уровень лизолецитина | Повышен | Не повышен |
| Осложнения: -острая сердечная недостаточность, | У 5% больных, | редко в терминальной фазе, |
| - гипертензионная энцефалопатия, | У 2% больных, | не развивается, |
| - почечная недостаточность | Возможно развитие ОПН | возможно развитие ХПН |
Лечение. Задачи лечения: купирование воспалительных изменений в почках (удаление антигена из внешней среды или организма больного, воздействие на иммунную систему больного, торможение медиаторов воспаления (комплемента, активности протеаз клеток, тромбоцитов, кининов, лимфокинов, гистамина, простагландинов)); ликвидация основных синдромов ХГН (отечный, гипертензионный и др.), лечение поражений ЦНС, сердечно-сосудистой системы; предупреждение осложнений гломерулонефрита и формирования ХГН.
Перед назначением терапии ХГН необходимо учесть:
1. тяжесть клинической симптоматики;
2. степень активности процесса;
3. особенности течения и проявления заболевания;
4. результаты предшествующего лечения;
5. результаты проведенного дифференциального диагноза.
Схема лечения. Обязательные мероприятия: режимные мероприятия, диета, цитостатики и глюкокортикоиды; при гиперкоагуляции применяют гепарин и антиагреганты; НПВС (при отсутствии почечной недостаточности).
Вспомогательное лечение: диуретики и гипотензивные препараты; при гематурии - Σ-аминокапроновая кислота или дицинон, делагил, лечение осложнений заболевания.
Показания для госпитализации: ХГН лечится в специализированных отделениях.
Режим. Больные с ХГН находятся на постельном режиме до нормализации артериального давления, исчезновения (уменьшения) отеков.
Диета при обострении ХГН предусматривает ограничение объема жидкости, поваренной соли, количества белка (при снижении функции почек) на 2-4 недели. Жидкость назначается по диурезу предыдущего дня с учетом экстраренальных потерь (около 500 мл для детей школьного возраста). При малосимптомном течении заболевания ограничения режима и диеты нецелесообразны.
Особенности медикаментозной терапии ХНГ зависят от клиники заболевания, формы, морфологического варианта, функционального состояния почек, наличия осложнений.
Основными компонентами патогенетической терапии ХГН являются: глюкокортикоиды, гепарин, цитостатики, антиагреганты, ингибиторы АПФ, гиполипидемические препараты (статины). Перечисленные препараты назначаются чаще всего в различных сочетаниях в зависимости от формы заболевания и морфологического варианта ХГН.
Схематично лечение ХГН можно представить в следующем виде (табл. 1. 53).
Табл. 1.53. Патогенетическая терапия ХГН
| Форма ХГН | ||
| гематурическая форма | нефротическая форма | смешанная форма |
| Антиагреганты | Преднизолон, метилпреднизолон* | Антиагреганты |
| Антикоагулянты | Циклоспорин А | Антикоагулянты |
| Препараты, улучшающие реологию крови и кровоток | Иммуномодуляторы: левамизол | Преднизолон, метилпреднизолон |
| Мембраностабилизаторы | Мембраностабилизаторы: кетотифен (при наличии аллергии) | Плазмаферез |
| Противовоспалительные препараты: плаквенил, резохин | Цитостатики: хлорбутин, циклофосфан |
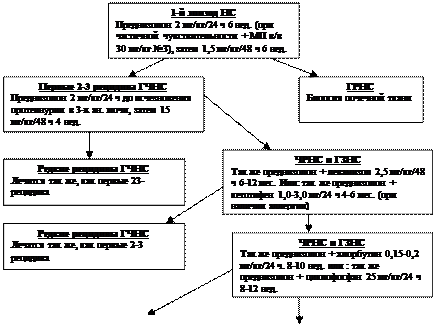
* см. рис. 1.23.
Особенности лечения различных морфологических вариантов ХГН
Гормонорезистентный нефротический синдром с минимальными изменениями, мезангиопролиферативный гломерулонефрит: циклофосфамид 10-12 мг/кг в течение 3-4 недель, затем поддерживающая доза на 6-12 месяцев. Циклофосфамид назначают совместно с преднизолоном по 1 мг/кг на протяжении 6-12 месяцев с постепенным снижением дозы. Возможно сочетание преднизолона с циклоспорином, или преднизолона с микофенолата мофетилом.
Фокальный сегментарный гломерулосклероз: преднизолон 1 мг/кг на протяжении до 12 месяцев альтернирующим курсом с постепенным снижением дозы до полной отмены вместе с циклоспорином. Так же применяют сочетание циклофосфамида и преднизолона длительностью до 6-12 месяцев. В некоторых случаях показана пульс- терапия метилпреднизолоном в стартовой дозе 30 мг/кг внутривенно.
При отсутствии эффекта от иммуносупрессивной терапии назначают ингибиторы АПФ в виде монотерапии или в комбинации с антагонистами рецепторов ангиотензина II – каптоприл, эналоприл, лозартан.
|

Рис. 1.23. Алгоритм патогенетической терапии нефротического синдрома при первичном гломерулонефрите (Методическое пособие для врачей, 2001)
Мембранопролиферативный гломерулонефрит: преднизолон в дозе 1 мг/кг альтернирующим курсом с постепенной отменой препарата. Общая длительность лечения до 1 года. Описаны схемы лечения, включающие сочетание циклофосфамида и преднизолона, преднизолона и циклоспорина. Во всех случаях предусматривается лечение от 9 до 12 месяцев.
Экстракапиллярный гломерулонефрит с полулуниями: показано назначение плазмафереза в сочетании с циклофосфамидом в дозе 12 мг/кг. Затем назначается терапия, включающая циклофосфамид, преднизолон, гепарин, дипиридамол.
 2015-04-08
2015-04-08 1328
1328
