Для проведения эндовидеохирургической операции по поводу непаразитарных кист печени необходим стандартный набор эндовидеохирургических инструментов и оборудования. Подготовка больных к операции осуществляется по общим принципам подготовки к традиционной лапаротомии.
Вмешательство проводится под эндотрахеальным наркозом с миорелаксантами и управляемым дыханием. Над предварительно оттянутым цапками Пупком по его вворачивающемуся краю поперечно по отношению к белой линии живота выполняется дугообразный разрез кожи (10 — 12 мм), после чего в брюшную полость вводится игла Вереша и накладывается пневмопери-тонеум путем введения углекислого газа до достижения внутрибрюшного давления 14-15 мм рт. ст. Инсуфляционная игла удаляется и через имеющееся отверстие осуществляется троакарная пункция брюшной полости (троакар 10 - 11 мм). Если попытки Наложения пневмоперитонеума оказывайся безуспешными, что чаще наблюдается у пациентов с подпаянным к зоне пупка большим сальником, прибегают к «открытому» способу введения троакара без колющего стилета путем микролапаротомии и герметизации брюшной полости вокруг инструмента (метод Хассона). Этот способ особенно важно использовать у больных с пупочными и параумбиликальными грыжами, а также после перенесенных в прошлом операций на органах брюшной полости.
Через введенный троакар на фоне напряженного пневмоперитонеума вводится лапароскоп и осуществляется ревизия органов брюшной полости. После выявления кисты и принятия решения о ее эндовидеохирургическом удалении вводятся дополнительные троакары и инструменты. Точки их введения зависят от локализации непаразитарной кисты. Наиболее типичными являются следующие ориентиры. При расположении образования справа от серповидной связки 10 - 11-мм троакар вкалывают в
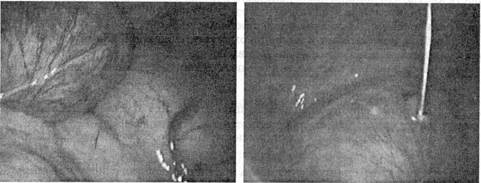
Рис. 49. Киста левой доли печени Рис. 50. Пункция кисты
эпигастральной области по средней линии ниже мечевидного отростка на 5 - 6 см (на уровне нижнего края печени) по направлению к кисте таким образом, чтобы стилет вышел справа от круглой связки печени. 5-ым троакар проводят на 3 — 4 мм ниже правой реберной дуги по средней ключичной линии и еще один 5-мм троакар — в мезогастральной области по передней подмышечной линии.
Локализация кист слева от серповидной связки (рис.49) меняет расположение лишь 5-мм троакаров. Один из них вводится на 3 - 4 см ниже левой реберной дуги по средней ключичной линии, а другой латеральнее в мезогастральной области слева по передней подмышечной линии.
При краевом расположении кисты и ее небольших размерах можно обойтись введением трех троакаров (исключается введение троакара в мезогастральной области).
Для улучшения условий вмешательства больному придается положение Фовлера и операционный стол наклоняется в противоположную сторону от зоны локализации кисты для смещения желудка и кишечника на безопасное от зоны операции расстояние. При расположении кисты по нижней поверхности печени в брюшную полость вводится ретрактор, с помощью которого край печени поднимается кверху.
Под контролем лапароскопа киста печени пунктируется длинной иглой в индивидуально подобранных точках максимально близко к месту образования (рис. 50). Ее содержимое отсасывается и визуально оценивается. Примесь желчи в содержимом свидетельствует о связи кисты с желчевыводящей системой и требует перехода на традиционное вмешательство. При прозрачном бесцветном содержимом осуществляется иссечение выступающих над поверхностью печени стенок кисты с использованием изогнутых лапароскопических электроножниц с одновременной коагуляцией кровоточащих сосудов отступя на 5 - 10 мм от неизмененной паренхимы (рис. 51, 52).
 |
Рис. 51. Этап иссечения стенки кисты. 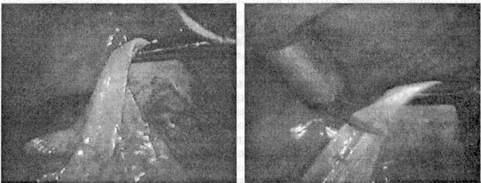
Рис. 52. Этап иссечения стенки кист
Иссеченная часть отправляется для срочного гистологического исследования. Полость кисты внимательно осматривается с целью выявления мелких желчных ходов, а также крупных сосудисто-секреторных структур, которые могут располагаться в непосредственной близости.
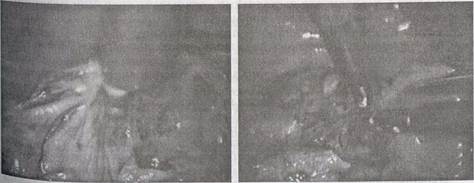 |
| Рис. 54. Фиксация пряди сальника в остаточной полости |
| Рис. 53. Электрокоагуляция поверхности оставшейся капсулы |
Если оставшаяся слизистая оболочка легко отслаивается от предлежащих тканей, ее удаляют частично остро, частично тупо с активным использованием режима коагуляции. Но в большинстве случаев внутренняя выстилка кисты прочно связана с окружающими тканями и отслойка ее невозможна. У таких больных осуществляется коагуляция внутренней поверхности капсулы электродом с шаровидным или плоским наконечником (рис. 53). В остаточную полость вводится прядь большого сальника достаточно большого объема для максимальной тампонады полости кисты (рис. 54). Сальник фиксируется к оставшейся кромке стенки кисты методом клипирования или наложением отдельных узловых швов. К зоне фиксированного сальника подводится контрольный дренаж, который выводится через один из троакарных проколов.
У ряда пациентов не всегда удается подвести большой сальник и тампонировать остаточную полость. Такие ситуации встречаются в случаях спаечного процесса, куда вовлечен большой сальник, а также при расположении кист ближе к диафрагмальной поверхности печени, когда создается большое расстояние для протаскивания пряди сальника.
В этих случаях допустимо не осуществлять биологическую тампонаду, а ограничиться простым дренированием полости на короткий срок. Быстро развивающийся спаечный процесс после проведенной электрокоагуляции слизистой.приводит к быстрому отграничению зоны вмешательства, а оставшаяся полость выполняется, как правило, под паявшимся к ней полым органом.
В послеоперационном периоде проводится терапия, которая по своей специфичности существенно не отличается от таковой при выполнении традиционных вмешательств. Через 2 - 3 суток отделяемое по дренажу становится скудным, и он удаляется. У пациентов с не тампонированной остаточной полостью дренаж подтягивается на расстояние, необходимое для вывода его из полости кисты и оставляется еще на 2 - 3 суток. Длительное стояние дренажа в полости кисты может оказывать раздражающий эффект и способствовать увеличению отделяемого. В последующем не исключена возможность формирования длительно незаживающих слизистых свищей.
Результаты эндовидеохирургических вмешательств при непаразитарных кистах печени
Лапароскопия в качестве завершающего диагностического этапа была применена у 48 пациентов с идиопатическими кистами. При этом у 37 пациентов был подтвержден диагноз кисты печени и установлено возможность ее эндовидеохирургического удаления. В 4 случаях при лапароскопии были выявлены кисты больших размеров расположенные интрапаренхиматозно или вблизи крупных сосудистых структур печени, что явилось поводом для перехода на лапаротомию и выполнение операции традиционным способом. В одном случае поводом для выполнения «открытой» операции послужило получение примеси желчи в содержимом кисты.
В трех случаях при лапароскопии были выявлены кисты околопеченочных локализаций, которые по данным неинвазивных методов исследования были трактованы как подкапсульно расположенные кисты печени. Во всех трех случаях операция была закончена эндовидеохирургическим доступом.
В одном случае при лапароскопии не удалось обнаружить определенную при УЗИ и КТ кисту диаметром 10 см. Потребовалась лапаротомия и мануальная ревизия органов брюшной полости и забрюшинного пространства, в результате чего была выявлена киста правого надпочечника.
В двух случаях при лапароскопии были выявлены множественные кисты менее 5 см в диаметре и вмешательство ограничилось диагностическим этапом.
Информативность лапароскопии для диагностики кист печени оказалась равной 91,7%. Кроме того, лапароскопия позволяет определить наиболее рациональный объем предполагаемого вмешательства и вид доступа.
Оперативные вмешательства с использованием эндовидеохирургического метода выполнения в нашей клинике у 37 больных 34 – с непаразитарными кистами печени и 3 — с околопеченочными кистами. Среди них было 2 мужчин и 35 женщины в возрасте от 25 до 73 лет. Операции по поводу одиночных кист левой доли были выполнены 11 больным, правой доли — 20 больным, у одной пациентки имелись множественные кисты правой доли печени, кисты в правой и левой долях обнаружены у 3 больных. Диаметр кист колебался от 5,0 до 18,0 см. При этом кисты менее 10,0 см в диаметре были у 22 больных, 10 — 15 см в диаметре — У 11 больных, 18 см в диаметре — у 1 больного.
Эндовидеохирургическое вмешательство у 33 больных заключалось в I иссечении выступающей стенки кисты, тампонаде остаточной полости ьльником и дренировании. В одном случае выполнена лапароскопическая атипичная резекция 2-3 сегментов печени. Кроме того, у 3 больных во время ипароскопии были выявлены околопеченочные кисты (кисты диафрагмы в 2 случаях и киста брыжейки тонкой кишки — 1 случай, по данным предоперационного обследования расцененные как кисты печени). Всем этим больным операции иссечения кист также выполнены эндовидеохирургическим способом. В 12 случаях выполнены симультанные операции иссечения кист речени и холецистэктомии.
Объем эвакуированного содержимого кист колебался от 20,0 до 2,100 мл. В среднем 630±1 18,5 мл.
При оценке содержимого кист — в 33 наблюдениях имелось прозрачное бесцветное содержимое, без примеси желчи. В одном случае, полученное при пункции кисты содержимое имело желтоватое окрашивание. При цитологическом исследовании содержимого кист выявлены единичные нейтрофилы и макрофаги.
При гистологическом исследовании удаленного препарата в 31 случае выявлены серозные кисты, в 3 случаях определялась фиброзная стенка кисты с явлениями воспаления.
В послеоперационном периоде у одного больного после иссечения кист правой и левой долей печени возник тромбофлебит левой стопы, который потребовал выполнения на 11 сутки после эндовидеохирургического вмешательства выполнения операции Троянова - Транделенбурга. Нагноение послеоперационной раны (околопупочной) наблюдалось у 1 больного (2,7%). Рана зажила вторичным натяжением в течении 6 — 7 суток.
Болевой синдром в послеоперационном периоде, развивающийся как следствие хирургической агрессии, требовал назначения наркотических аналгетиков в первые сутки после операции лишь у 2 (5,4%) пациентов. В остальных случаях было достаточным использование ненаркотических аналгезирующих препаратов.
В послеоперационном периоде у 3 из 21 (14,3%) больного после эндовидеохирургического иссечения стенки кисты печени с тампонадой сальником и дренированием отмечалась субфебрильная температура в течение 3 — 5 суток. У больной после резекции 2 — 3 сегментов печени в течение первых двух суток отмечалась лихорадка до 38°, а затем в течение 3 суток субфебрильная температура. Из 12 больных, которым выполнены симультанные операции (иссечение кист печени + холецистэктомия), у 5 (41,7%) отмечалась субфебрильная. Температура в течение первых 3 суток после операции.
В клиническом анализе крови в послеоперационном периоде снижения уровня гемоглобина и содержания эритроцитов отмечено не было. В одном случае у больной с сопутствующей гипохромной анемией и исходным уровнем гемоглобина 87х1012/л к 5 суткам после операции содержание гемоглобина составило 90х1012/л.
Увелечение количества лейкоцитов в периферической крови в послеоперационном периоде отмечено у 2 больных. У 1 больной после иссечения кисты левой доли печени содержание лейкоцитов на 1 сутки после операции составило 11,3x109/л с нормализацией к 3 суткам. У больного с развившемся в послеоперационном периоде тромбофлебитом левой стопы лейкоцитоз нарастал к 3 суткам после операции до 15,8x109/л, и сохранялся в течение 11 суток в среднем 13,1x109/л. Нормализация показателя наступила на 3 неделе после операции.
Повышение СОЭ в послеоперационном периоде отмечено у 6 (17,6 %) больных. После атипичной резекции левой доли (1 больная) повышение СОЭ в среднем до 50 мм/час сохранялось в течении недели после операции. После иссечения стенки кисты Повышение СОЭ отмечено у 4 больных в среднем до 48,2 мм/час в течение 8-18 суток после операции. При выполнении симультанных операций у одной больной было отмечено повышение СОЭ до 15 мм/час, которое сохранялось в течение 3 суток.
При изучении динамики биохимического анализа крови у больных после операций по поводу кист печени, выполненных эндовидеохирургическим способом, ни в одном случае достоверных изменений выявлено не было.
Все больные были выписаны в удовлетворительном состоянии в среднем через 6,7 суток после операции (от 1 до 21 суток—у больного с тромбофлебитом левой стопы в послеоперационном периоде). Для сравнения: при традиционных (лапаротомных) операциях средний послеоперационный койко-день составлял 17,9 суток. Причем при атипичной резекции 2-3 сегментов левой доли послеоперационный период составил 9 сут. (15,5 суток при традиционном доступе), при иссечении выступающей стенки кисты с тампонадой остаточной полости и дренированием — 8,9 сут. (12 суток при традиционных операциях), а при выполнении симультанных операций — 4,2 суток. Наименьший койко-день при выполнении симультанных операций мы объясняем тем, что в этой группе не было больных с диаметром кист более 10 см, что не требовало длительного дренирования остаточной полости.
В 2 случаях (5,9%) спустя 1-2 месяца поле выполнения вмешательства возникли рецидивы заболевания, которые мы связывали с техническими погрешностями эндовидеохирургической операции: резекция выступающей части капсулы на небольшом участке, который не обеспечивал адекватного дренирования остаточной полости, что привело к рецидиву заболевания и развитию осложнений.
Отдаленные результаты прослежены у 28 больных в сроки от 6 месяцев до 3 лет. Никто из наблюдаемых пациентов не предъявлял субъективных жалоб, характерных для этого заболевания или непосредственно связанных с перенесенным вмешательством. При УЗИ у 12 больных лоцировались остатки полости, которая не увеличивалась в размерах и не требовала лечебных мероприятий.
1 пациентка (2,9%) обратилась повторно через 2 года после операции иссечения идиопатической кисты левой доли печени (2 сегмент) в связи с выявлением новой кисты такого же характера в 6 сегменте печени. Больная повторно оперирована лапароскопическим способом.
Таким образом, оперативное лечение непаразитарных кист печени с использованием методов эндовидеохирургии позволяет осуществить адекватный объем вмешательства в гораздо менее травматичных условиях, чем при выполнении традиционной лапаротомии. Применение новых медицинских технологий в лечении этой патологии отличается легкой переносимостью операции пациентами, небольшой длительностью пребывания в стационаре, быстрым восстановлением трудоспособности и позволяет достичь высокого косметического и экономического эффекта
Список литературы
1. Блюгер А.Ф., Новицкий И.Н. Практическая гепатология.— Рига: Зинатве, 1984.
2. Гранов A.M., Анфилова Л.В. Хирургическая техника при непаразитарных кистах печени // Вести, хирургии.— 1994.— № 5/6.— С. 46 - 50.
3. Земсков B.C., Радзиховский А.П., Панченко С.Н. Хирургия печени.— Киев, 1985.
4. Мовчун А.А., Завенян З.С., Абдулаев А.Г., Готье С.В., Тимошин АД, Итин Л.С., Чемисова Г.Г., Милонова В.И. Диагностика и лечебная тактика при поликистозе печени // Клин, медицина.— 1992.— № 7/8.— С. 29 - 33.
5. Хирургическая гепатология / под ред. Б.ВЛетровского — М.: Медицина, 1972.— 352с.
6. Шалимов А.А., Шалимов С.А., Ничитайло М.Е., Доманский Б.В. Хирургия печени и желчевыводящих путей,т— К.: Здорвья, 1993,- 512 с,
7. Sancher H., Gagrier М, Jenkihs P.L., Lewis W:D., Munson J.L., Bruusch J.W. Surgical management of non-parasitic cystic liver diseasa //Аm J. Surg. 161: 113 - 118.— 1991.—404 c.
 2015-05-12
2015-05-12 1429
1429