В связи с развитием хирургии печени деление ее на доли по внешним признакам оказалось для практических целей недостаточным и не соответствующим внутренней структуре органа. Поэтому появились исследования, в которых рассматривается внутриорганная структура печени в зависимости от распределения в ней кровеносных сосудов и желчных протоков.
Этими исследованиями установлено совпадение хода ветвей воротной вены, печеночной артерии и желчного протока внутри органа в пределах определенных участков печени (сегмента).
А. В. Мельников (1924) первым отчетливо показал наличие изолированных зон кровообращения в печени, границы которых не совпадали с принятым разделением органа на доли по внешним признакам.
По внутриорганному ветвлению воротной вены, печеночной артерии и желчных протоков печень может быть разделена на 2 доли, 4 сектора и 8 сегментов. Сегмент, сектор и доля — это участки печени, имеющие до некоторой степени обособленное кровоснабжение, желчный опок, иннервацию и лимфообращение.
Границы, отделяющие друг от друга доли, секторы и сегменты представляют собой малососудистые борозды.
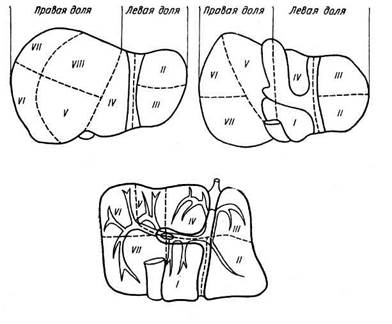
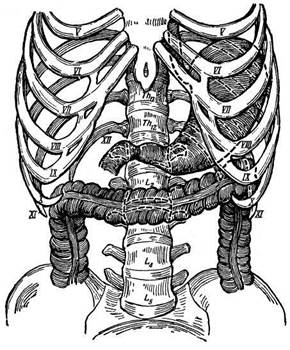
Сегменты, группируясь по радиусам вокруг ворот печени, входят в более крупные самостоятельные участки органа, называемые секторами. Так, сегменты III и IV образуют левый парамедианный сектор, левый латеральный сектор (моносегментарный) включает только сегмент II, в правый парамедианный сектор входят сегменты V и VIII, в правый латеральный сектор — сегменты VI и VII, сегмент I представляет собой дорсальный сектор (моносегментарный) (рис. 19.23) (Coinaud, Г. Е. Островерхое, В. Ф. Забродская).
Каждая доля, сектор или сегмент печени имеет в большинстве случаев доступную для хирургической обработки так называемую ножку, в которой, тесно прилегая друг к другу, располагаются ветви воротной вены, печеночной артерии и печеночного протока, одетые в соединительнотканную оболочку.
Подход к «ножке» может быть осуществлен в ряде случаев со стороны ворот печени, а также через малососудистые борозды.
Новая классификация внутриорганной структуры печени имеет значение для выполнения различных операций, топической диагностики границ патологического очага. Резекция печени с учетом распределения сосудов и желчных протоков в сегментах, секторах и долях печени позволяет избежать ряда осложнений (кровотечение, желчеистечение), нарушения кровообращения и желчного оттока в оставляемой части органа.
Особенности кровоснабжения печени состоят в том, что кровь приносится в орган двумя сосудами: печеночной артерией и воротной веной (см. рис. 19.19, 19.20).
Артериальные коллатерали сосудов печени разделяются на две системы: вне-органную и внутриорганную. Внеорганную систему образуют в основном ветви, отходящие от a. hepatica communis: aa. gastroduodenalis и gastrica dextra. Если печеночную артерию перевязать до отхождения последних двух сосудов, то коллатеральное кровообращение в печени может восстановиться.
 |
| А |
| б |
| В |
Рис. 19.23. Схема сегментарного строения печени (по Couinaud):
А — диафрагмальная поверхность печени; Б — висцеральная поверхность; Б — сегментарные ветви воротной вены (проекция на висцеральную поверхность)
Внутриорганная система коллатералей образуется за счет анастомозов между ветвями (ramus dexter и sinister) собственной артерии печени. Однако этих анастомозов чаще бывает недостаточно для того, чтобы при перевязке одной из ветвей восстановились полностью коллатеральное кровообращение органа. Такая перевязка, вызывая некроз печени, является опасной для жизни.
Воротная вена вблизи ворот печени делится на две ветви: правую и левую, из которых правая вступает в правую долю печени, а левая делится на две ветви, идущие в левую и средние доли (квадратную и хвостатую).
Внутрипеченочные ветви воротной вены, сопровождающие их ветви печеночной артерии и желчные протоки, располагаются в печени по ходу отрогов глиссо-новой (фиброзной) капсулы и разделяют печень на независимые сосудистые сегменты. Таких сегментов в печени насчитывается восемь. Каждый сегмент имеет ножку, состоящую из приносящей вены, артерии и отводящего желчного протока. Отводящие сосуды печени (печеночные вены) расположены независимо от образующих сегменты приносящих сосудов.
Отток венозной крови осуществляется печеночными венами w. hepat-icae. Чаще их бывает три, реже — четыре — пять (иногда две). Они собирают кровь,
которая приносится в печень и печеночной артерией, и воротной веной. Печеночные вены впадают в нижнюю полую вену непосредственно ниже того места, где она проходит через отверстие в сухожильной части диафрагмы в грудную полость.
Иннервация печени осуществляется солнечным сплетением, обоими блуждающими стволами и правым диафрагмальным нервом. Основные нервы печени возникают из солнечного сплетения и образуют переднее и заднее печеночные сплетения, расположенные между листками печеночно-двенадцатиперстной связки.
Отток лимфы. Поверхностные отводящие лимфатические сосуды верхней поверхности печени и глубокие сосуды, сопровождающие печеночные вены, впадают преимущественно в лимфатические узлы грудной полости, другие отводящие сосуды печени — в узлы брюшной полости. Регионарными узлами первого этапа для отводящих лимфатических сосудов печени, впадающих в узлы брюшной полости, являются: 1) печеночные узлы, расположенные по ходу a. hepatica communis и a. hepatica propria; 2) узлы, лежащие по ходу левой желудочной артерии; 3) узлы, расположенные в окружности аорты и нижней полой вены (см. рис. 19.29). Основными регионарными узлами второго этапа для отводящих лимфатических сосудов печени, желудка и поджелудочной железы являются чревные узлы, прилегающие к стволу чревной артерии.
19.7.2. Желчный пузырь и желчные протоки; печеночная артерия и воротная вена
Желчный пузырь (vesica fellea) лежит на нижней поверхности печени; внепеченоч-ные желчные протоки (ductus cysticus, hepaticus и choledochus) заложены между листками печеночно-двенадцатиперстной связки. Пузырь и протоки проецируются в собственно надчревной области.
Скелетотопия — см. табл. 19.2 и рис. 19.22.
Отношение желчного пузыря к соседним органам таково: сверху и спереди находится печень, слева — привратник, справа и снизу — печеночный изгиб ободочной кишки, поперечноободочная кишка. Тело желчного пузыря покоится на попе-речноободочной кишке, шейка — на луковице двенадцатиперстной кишки, а дно обычно выдается из-под передненижнего края печени примерно на 3 см и примыкает к передней брюшной стенке. Желчный пузырь иногда располагается глубоко, вдали от переднего края печени, а в более редких случаях заложен в толще печени (внутрипеченочное положение) или совсем отсутствует.
Пузырный проток (ductus cysticus) покрыт со всех сторон брюшиной. Путем слияния пузырного протока с печеночным образуется общий желчный проток, причем способ соединения этих протоков может быть различным: или ductus cysticus впадает под острым углом, или описывает спиральный ход вокруг печеночного, или тянется на известном протяжении параллельно последнему (см. рис. 19.19, 19.20).
Печеночный проток (ductus hepaticus) составляется из двух ветвей соответственно правой и левой долям печени. Позади него проходит правая ветвь печеночной артерии (иногда она проходит впереди протока).
Общий желчный проток (ductus choledochus) имеет длину 6—8 см (в среднем) и проходит вдоль свободного края печеночно-двенадцатиперстной связки, а затем позади нисходящей части двенадцатиперстной кишки. На уровне середины нисходящей части ductus choledochus прободает заднюю стенку кишки и открывается, слившись с протоком поджелудочной железы или самостоятельно, на вершине большого сосочка (papilla duodeni major). Сосочек расположен в области продольной складки слизистой оболочки кишки; его часто называют фатеро-вым сосочком (papilla Vateri).
В случае слияния обоих протоков на месте их соединения обычно образуется расширение (ampulla hepatopancreatica). В окружности ампулы, в толще сосочка, имеются гладкие кольцевые мышечные волокна, образующие сфинктер Одди.
Различают четыре отдела общего желчного протока: 1) от его начала до duodenum — pars supraduodenalis; 2) позади duodenum — pars retroduodenalis; 3) в толще поджелудочной железы или на ее задней поверхности — pars pancreatica; 4) в стенке duodenum — pars duodenalis.
Для понимания патогенеза заболеваний печени и поджелудочной железы особенно важно помнить, что общий желчный проток проходит в толще поджелудочной железы и нередко открывается вместе с ее протоком общим отверстием. Любой воспалительный процесс в поджелудочной железе может привести к сдавлению общего желчного протока и застою желчи. И наоборот: любое воспаление желчного пузыря или протоков может вызвать нарушения в поджелудочной железе.
Топография пузырной артерии. A. cystica возникает обычно из правой ветви печеночной артерии и, подойдя к шейке пузыря (спереди от пузырного протока), делится на две ветви, идущие по верхней и нижней поверхностям пузыря. Взаимоотношения шейки желчного пузыря, пузырной артерии и желчных протоков имеют большое практическое значение. Они показаны на рис. 19.20 и представляются в следующем виде. В области отхождения пузырной артерии часто образуется так называемый треугольник Кало (Calot): двумя боковыми сторонами его являются пузырный и печеночный протоки, а основанием — правая печеночная артерия. В этом месте от последней и отходит a. cystica, которая нередко образует основание треугольника. Место отхождения пузырной артерии от правой печеночной часто прикрыто правым краем печеночного протока. Поэтому при перевязке пузырной артерии следует остерегаться захватывания в лигатуру правой ветви печеночной артерии вместо одной пузырной: такая лигатура может повлечь за собой некроз правой доли печени.
Топография печеночной артерии и воротной вены. A. hepatica propria, снабжающая печень, является продолжением a. hepatica communis, которая отдает a. gastri-са dextra, а затем впереди воротной вены и несколько влево от общего желудочного протока делится на две ветви — a. hepatica propria и gastroduodenalis. A hepatica propria проходит между листками печеночно-двенадцатиперстной связки тоже спереди, она делится на правую (широкую и короткую) и левую (узкую и длинную) ветви. Правая печеночная артерия располагается впереди воротной вены, отдает от себя a. cystica и снабжает правую долю печени. Левая ветвь снабжает левую и средние доли (квадратную и хвостатую). Довольно часто отмечается наличие средней печеночной артерии, отходящей преимущественно от левой печеночной и снабжающей квадратную и хвостатую доли.
Описанные здесь детали отхождения, ветвления и топографии печеночных сосудов наблюдаются примерно лишь в половине случаев. В 20% случаев отмечается отсутствие собственной печеночной артерии и деление общей печеночной на 4 ветви: аа. gastroduodenalis, hepatica dextra, hepatica sinistra и ramus pyloricus. Иногда правая печеночная артерия возникает из верхней брыжеечной. Встречаются добавочные артерии печени: реже правая, чаще левая, возникающая преимущественно из левой желудочной. Иногда все артерии образуют в воротах печени круг, от которого отходят многочисленные ветви в орган (В. Т. Серебров). Артерия желчного пузыря может отходить от левой печеночной артерии, может быть парной.
Воротная вена (v. portae) составляется позади головки поджелудочной железы чаще всего из двух крупных венозных стволов: v. lienalis и v. mesenterica
superior. Самыми крупными притоками их являются v. coronaria ventriculi (ее составляют v. gastrica dextra и v. gastrica sinistra — PNA) и v. mesenterica inferior, причем v. coronaria ventriculi чаще впадает в ствол воротной вены у места ее образования, реже — в селезеночную вену, a v. mesenterica inferior впадает либо в v. mesenterica superior, либо в v. lienalis (рис. 19.24).
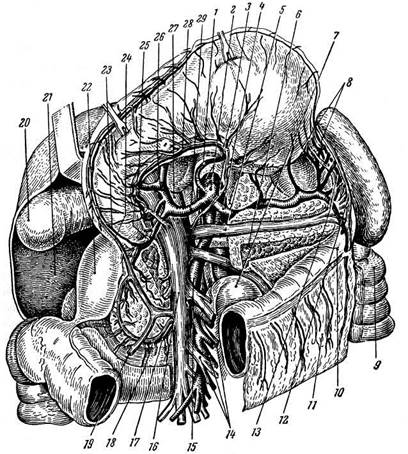
Рис. 19.24. Топография воротной вены и ее ветвей (по В. П. Воробьеву): / — a. gastrica sinistra; 2 — aorta abdominalis и trancus coeliacus; 3 — v. coronaria ventriculi; 4 — a. lienalis; 5 —v. lienalis; 6 — pancreas; 7 — flexura duodenojejunalis; 8 — aa. gastricae breves; 9 — flexura coll sinistra; 10 — colon transversum; 11 — omentum majus; 12 — v. gastroepiploica sinistra; 13 — a. gas-troepiploica sinistra; 14— артерии и вены тонких кишок; 75— a. mesenterica superior; 16— v. mesenterica superior; 17— a. pancreaticoduodenalis inferior; 18—y. pancreaticoduodenalis inferior; 19 — v. col-ica media; 20 — fundus vesicae felleae; 21 — lobus dexter hepatis; 22 — pars descendens duodeni; 23— a. gastroepiploica dextra; 24 — v. gastroepiploica dextra; 25—a. gastroduodenalis; 26 — a. hepatica propria: 27— v. portae; 28— v. coronaria ventriculi; 29— a. hepatica communis
Воротная вена имеет длину 6—8 см и проходит, как и собственная артерия печени, в толще печеночно-двенадцатиперстной связки, занимая в ней наиболее глубокое положение, и вблизи ворот печени делится на правую и левую ветви.
Воротная вена связана многочисленными анастомозами с полыми венами (портокавальные анастомозы). Таковыми являются анастомозы между венами желудка и венами пищевода, между венами прямой кишки, между околопупочными венами и венами передней брюшной стенки, а также анастомозы между корнями
вен портальной системы (верхняя и нижняя брыжеечные, селезеночная и др.) и венами забрюшинного пространства (почечные, надпочечные, вены яичка или яичника и др.) (рис. 19.25). Эти анастомозы играют важную роль в развитии коллатерального кровообращения при нарушениях оттока в системе воротной вены.
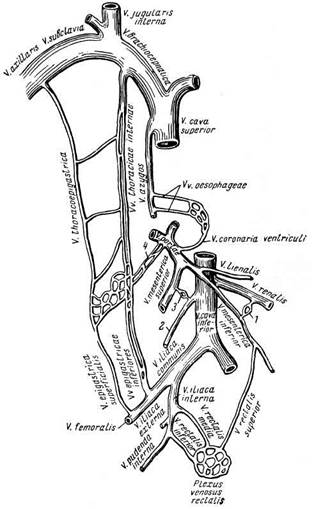
Рис. 19.25. Анастомозы между системами полых вен и портокавальные анастомозы
(схема):
1 — анастомоз между v. renalis sinistra и системой v. mesenterica inferior; 2 — v. testicularis (resp. ovar-
ica); 3 — анастомоз между v. testicularis (resp. ovarica) и системой v. mesenterica superior; 4 — w.
paraumbilicales
При резких нарушениях оттока (например, на почве цирроза печени) возникает портальная гипертензия, приводящая к водянке живота.
Рентгенологическое изучение портального кровообращения возможно путем введения контрастного вещества в селезенку (спленопортография). В последнее время предложен новый способ исследования портальной системы (пупочная пор-тография), состоящий в том, что контрастное вещество вводят в необлитерирован-ный отдел пупочной вены, которую обнажают разрезом брюшной стенки на расстоянии 5—6 см выше пупка (Г. Е. Островерхое и А. Д. Никольский).
19.7.3. Брюшной отдел пищевода
Пищевод переходит из грудной полости в брюшную через отверстие в диафрагме на уровне X грудного позвонка. Длина брюшного отдела пищевода в среднем 2 см. Правый край пищевода без заметной границы переходит в малую кривизну желудка, в то время как левый край образует с дном желудка углубление, известное под названием кардиальной вырезки (рис. 19.26).
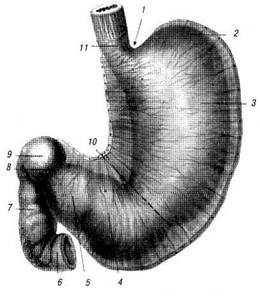 |
Рис. 19.26. Отделы желудка (из атласа Р. Д. Синельникова, с изменениями): 1 — incisura cardiaca; 2 — fundus ventriculi; 3 — corpus ventriculi; 4 — vestibulum pylori; 5 — antram pyloricum; 6— pars inferior duo-deni; 7 — pars descendens duodeni; 8 — pylorus; 9 — pars superior duodeni; 10 — incisura angularis (пунктиром обозначена граница между телом желудка и его пило-рической частью); 11 — брюшной отдел пищевода
Принято считать, что брюшной отдел пищевода со всех сторон покрыт брюшиной, но последние данные говорят о том, что задняя стенка пищевода, примыкающая к диафрагме, часто лишена брюшинного покрова. Спереди пищевод покрыт левой долей печени.
19.7.4. Желудок
Желудок (ventriculus, s. gaster) можно разделить на два больших отдела косой линией, проходящей через вырезку на малой кривизне (incisura angularis) и бороздку на большой кривизне, отвечающую левой границе расширения желудка (см. ниже). Влево от этой линии лежит больший отдел — кардиальный (занимает примерно 2/з желудка), вправо — меньший отдел — пилорический. Кардиальный отдел в свою очередь состоит из тела и дна, причем дном, или сводом, называется широкая часть желудка, лежащая влево от кардии и кверху от горизонтальной линии, проведенный через кардиальную вырезку (incisura cardiaca). В пилорическом отделе выделяют левую расширенную часть — преддверие (vestibulum pyloricum), иначе — пазуху (sinus ventriculi), и правую узкую часть — антральную (antrum pyloricum), переходящую в двенадцатиперстную кишку (см. рис. 19.26).
Входное отверстие и малая кривизна сохраняют свое положение даже при значительном наполнении желудка, что связано с фиксированием конечного отдела пищевода в особом отверстии диафрагмы; напротив, привратник и большая кривизна могут смещаться довольно сильно. Положение органа зависит также от связочного аппарата, положения и функционального состояния соседних органов и упругости мышц брюшного пресса.
 |
| Желудок располагается почти целиком в левой половине брюшной полости, причем большей своей частью (cardia, дно, часть тела) — в левом подреберье (под левым куполом диафрагмы) и меньшей (часть тела, пилорический отдел) — в собственно надчревной области. Скелетотопия — см. табл. 19.2 и рис. 19.27. Большая кривизна умеренно наполненного желудка у живого человека при вертикальном положении тела располагается несколько выше уровня пупка. |
| кривизной и воротами печени натянута lig. hepatogastricum. Дно желудка связано с селезенкой посредством lig. gastrolienale. Большая кривизна желудка связана с поперечноободочной кишкой посредством начального отдела большого сальника (lig. gastrocolicum). Кровоснабжение желудка осуществляется системой truncus coeliacus (a. coelia-са — BNA) (см. рис. 19.19). Желудок имеет две артериальные дуги: одну по малой кривизне, другую — по большой. На малой кривизне соединяются друг с другом аа. gastrica sinistra (из truncus coeliacus) и dextra (из a. hepatica), проходящие между листками малого сальника. На большей кривизне анастомозируют, а нередко и соединяются друг с другом аа. gastroepicloica sinistra (из a. lienalis) и dextra (из a. gas-troduodenalis). Обе артерии проходят между листками большого сальника: правая вначале идет позади верхней части duodenum, а левая — между листками lig. gastrolienale. Кроме того, ко дну желудка идут в толще lig. gastrolienale несколько аа. gastricae breves. Перечисленные артерии отдают ветви, анастомозирующие между собой и снабжающие кровью все отделы желудка. Вены, как и артерии, идут вдоль малой и большой кривизны. По малой кривизне проходит v. coronaria ventriculi, по большой кривизне — v. gastroepiploica dex- |
Передняя стенка желудка справа прикрыта печенью, слева — реберной частью диафрагмы: часть тела и пилорического отдела желудка примыкает непосредственно к передней брюшной стенке (рис. 19.28). К задней стенке желудка прилегают органы, отделенные от нее сальниковой сумкой (поджелудочная железа, ножки диафрагмы, левый надпочечник, верхний полюс левой почки), а также селезенка. Малая кривизна желудка прикрыта левой долей печени. Большая кривизна граничит с попе-речноободочной кишкой.
Кардиальная часть желудка и дно его связаны с диафрагмой посредством lig. phrenicogastricum dex-trum и sinistram (см. сноску на с. 524). Между малой
Рис. 19.27. Скелетотопия желудка, печеночной и селезеночной кривизны ободочной кишки (схема)
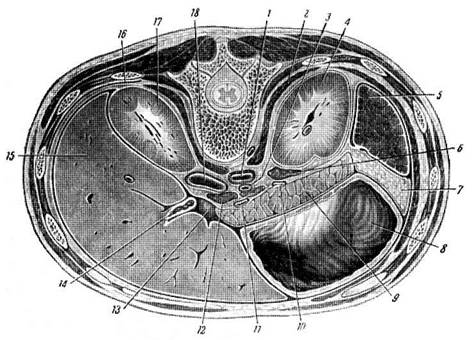
Рис. 19.28. Поперечный распил живота ни уровне тела I поясничного позвонка:
1 — брюшная аорта; 2 — диафрагма; 3 — верхняя брыжеечная артерия; 4 — левая почка; 5 — селезенка; 6 — левый надпочечник; 7 — большой сальник; 8 — желудок; 9 — поджелудочная железа; 10 — селезеночная вена; 11 — воротная вена; 12 — лимфатические узлы; 13 — двенадцатиперстная кишка; 14— желчный пузырь; 15 — печень; 16— плевральная полость; 17— правая почка; 18 — нижняя полая вена
tra (приток v. mesenterica superior) и v. gastroepiploica sinistra (приток v. lienalis); обе вены анастомозируют между собой. Vv. gastricae breves впадают в v. lienalis.
Вдоль привратника, почти параллельно срединной линии, проходит v. prepu-lorica, которая довольно точно соответствует месту перехода желудка в двенадцатиперстную кишку и является обычно притоком правой желудочной вены.
В окружности входного отверстия желудка вены его анастомозируют с венами пищевода, и таким образом осуществляется связь между системами воротной и верхней полой вен. При нарушениях оттока в системе воротной вены эти анастомозы могут варикозно расширяться, что нередко приводит к кровотечениям.
Иннервация желудка осуществляется симпатическими и парасимпатическими волокнами. Первые идут в составе ветвей, которые отходят от солнечного сплетения и сопровождают сосуды, возникающие из чревной артерии. Блуждающие стволы, дающие парасимпатические волокна, ветвятся на передней и задней стенках желудка: передний — на передней стенке, задний — на задней (см. с. 434). Наиболее чувствительными к рефлекторным влияниям зонами желудка являются привратник и значительная часть малой кривизны.
Регионарными узлами первого этапа для отводящих лимфатических сосудов желудка являются: 1) цепь узлов, расположенных по ходу левой желудочной артерии (принимают лимфу от правых двух третей дна и тела желудка); 2) узлы в области ворот селезенки, хвоста и ближайшей к нему части тела поджелудочной железы (принимают лимфу от левой трети дна и тела желудка до середины большой кривизны); 3) узлы, расположенные на a. gastroepiploica dextra
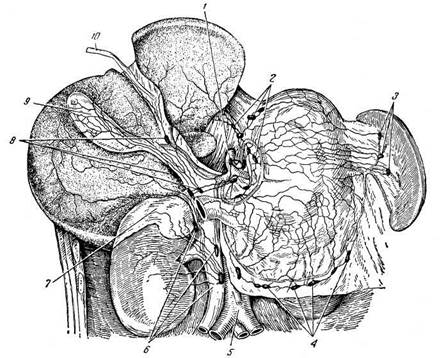
Рис. 19.29. Лимфатические сосуды нижней поверхности печени, передней поверхности желудка, правой почки и надпочечника; регионарные лимфатические узлы (по Г. М. Иосифову):
1 — центральные лимфатические узлы, через которые проходит лимфа желудка, селезенки и большей части сосудов нижней поверхности печени; 2 — лимфатические узлы области малого сальника и входа желудка с впадающими в них сосудами печени и желудка; 3 — лимфатические узлы ворот селезенки с впадающими в них сосудами от большой кривизны и частично от дна желудка; 4 — цепь лимфатических узлов большого сальника, лежащих по ходу a. gastroepiploica (dextra et sinistra) и принимающих лимфатические сосуды от большой кривизны желудка; 5 — брюшная аорта; 6 — лимфатические узлы на аорте и на нижней полой вене, принимающие лимфатические сосуды печени, почки и надпочечника; 7 — надпочечник; 8 — лимфатические узлы lig. hepatoduodenale с впадающими в них лимфатическими сосудами из сети желчного пузыря и левой продольной борозды печени; 9 — желчный пузырь; 10 — круглая связка печени
и под привратником (принимают лимфу от территории желудка, примыкающей к правой половине большой кривизны) (рис. 19.29).
Регионарными узлами второго этапа для большей части отводящих лимфатических сосудов желудка являются чревные узлы, примыкающие к стволу чревной артерии (см. рис. 19.29). Между лимфатическими сосудами желудка и соседних органов образуются многочисленные связи, имеющие большое значение в патологии органов брюшной полости.
19.7.5. Двенадцатиперстная кишка
Различают 4 отдела двенадцатиперстной кишки (duodenum): верхнюю часть — pars superior, нисходящую — pars descendens и нижнюю — pars inferior, в которой выделяют горизонтальную часть — pars horizontalis и восходящую — pars ascendens. Последняя переходит в тощую кишку, образуя перегиб — flexura duodenojejunalis (рис. 19.30).
Стенки начального отдела двенадцатиперстной кишки (верхняя горизонтальная часть) более тонки, чем в остальных отделах кишки; начальный отдел более подвержен расширениям, более подвижен, а слизистая оболочка его глад-
 |
| кая (круговые складки отсутствуют). В силу указанных особенностей строения и в связи с тем, что этот отдел кишки по сравнению с другими чаще поражается язвенным процессом, в клинике ему придают особое значение. Часть этого отдела кишки, заключенную между привратником и проходящей позади кишки желудочно-двенадцатиперстной артерией, выделяют под названием луковицы (bulbus duodeni) вследствие формы ее, которая определяется при рентгенологическом исследовании. На слизистой оболочке задневнутренней полуокружности нис- |
| ного пузыря, а ниже mesocolon — поперечноободочной кишкой, петлями тонкой кишки и корнем ее брыжейки, верхними брыжеечными сосудами. Последние покрывают восходящую часть двенадцатиперстной кишки и примыкают к flexura duodenojejunalis, причем a. mesenterica superior — справа от артерии. У riexura duo-denojejunalis из верхней брыжеечной артерии возникает a. colica media, идущая между листками брыжейки поперечноободочной кишки. Позади duodenum располагаются: вверху — a. gastroduodenalis и ductus choledochus, в нисходящей части — ворота правой почки с ее сосудами, нижняя полая вена. Кнаружи от duodenum располагается печеночный изгиб ободочной кишки, кнутри — головка Поджелудочной железы. Кровоснабжение кишки осуществляется в основном двумя артериями: а. pancreatico duodenalis superior (из a. gastroduodenalis) и a. pancreaticoduodenalis inferior (из a. mesenterica superior). Часто, однако, в кровоснабжении кишки участвует пять артерий: три из системы чревной артерии и две из верхней брыжеечной. Верхняя и нижняя поджелудочно-двенадцатиперстные артерии проходят в борозде между duodenum и pancreas, где образуют артериальную дугу, снабжающую своими ветвями переднюю и заднюю стенки duodenum, преимущественно в нисхо- |
Рис. 19.30. Скелетотопия двенадцатиперстной кишки поджелудочной железы и селезенки (схема)
ходящей части, примерно на уровне ее середины, открываются ductus choledochus (см. с. 530 и 541).
Двенадцатиперстная кишка лежит глубоко и нигде к передней брюшной стенке непосредственно не примыкает. Она находится в пределах собственно надчревной и пупочной областей. По своему положению часть кишки относится к верхнему этажу брюшной полости, часть — к нижнему. Верхняя часть кишки покрыта брюшиной со всех сторон, а остальные отделы — лишь спереди.
Положение различных отделов двенадцатиперстной кишки по отношению к скелету видно на рис. 19.30. Выше mesocolon transversum двенадцатиперстная кишка покрыта спереди печенью и шейкой желч-
дящей ее части. Верхняя горизонтальная часть органа снабжается кровью из дуги, которую вокруг нее образуют ветви аа. pancreaticoduodenalis superior и gastroepi-ploica dextra.
Иннервация двенадцатиперстной кишки осуществляется тремя источниками: верхним брыжеечным сплетением, передним и задним печеночными и сплетениями и солнечным сплетением.
Регионарными лимфатическими узлами первого этапа для отводящих сосудов двенадцатиперстной кишки являются в основном передние и задние поджелудочно-двенадцатиперстные узлы.
19.7.6. Flexura duodenojejunalis
Термином «flexura duodenojejunalis» обозначают перегиб на месте перехода duodenum в jejunun. Этот отдел тонкой кишки обычно отыскивается при наложении желудочно-кишечного соустья и при ревизии брюшной полости у раненых.
Для определения flexura duodenojejunalis и начального отдела тощей кишки применяют способ Губарева, состоящий в следующем. Большой сальник с colon transversum захватывают левой рукой и откидывают кверху таким образом, чтобы брыжейка поперечноободочной кишки была натянута. Правой рукой нащупывают позвоночник у основания mesocolon transversum (при этом определяется обычно тело II поясничного позвонка). Скользя указательным пальцем по левой стороне позвоночника, находят кишечную петлю; она лежит между II поясничным позвонком и указательным пальцем. Только в том случае, если эта петля фиксирована к позвоночнику (что является наиболее надежным признаком), ее следует признать начальной петлей тощей кишки. В этом месте обычно видны две складки брюшины, натянутые между flexura duodenojejunalis и брюшиной задней брюшной стенки: plica duodenalis superior (plica duodenojejunalis — BNA), в толще которой проходит v. mesenterica inferior, и plica duodenalis inferior. Между складками имеются два кармана: recessus duodenalis superior и inferior, в которые могут проникать петли кишок (грыжи Трейтца).
Справа от flexura duodenojejunalis, позади париетальной брюшины, проходят верхние брыжеечные артерии и вена.
19.7.7. Поджелудочная железа
Поджелудочная железа (pancreas) располагается в собственно надчревной области и в левом подреберье. Различают головку, тело и хвост поджелудочной железы.
Отношение железы к позвоночнику и передней брюшной стенке видно из табл. 19.2 и рис. 19.30.
Железа лежит внебрюшинно и спереди отделена от примыкающих к ней органов задней стенкой сальниковой сумки. Pancreas имеет фасциальный покров на ее задней поверхности; головка железы имеет фасциальный покров и спереди и сзади (А. М. Лебедев). На уровне переднего края тела pancreas находится корень брыжейки поперечноободочной кишки, листки которого в этом месте расходятся: один — кверху, другой — книзу. Передняя поверхность тела железы оказывается лежащей выше корня брыжейки. Продолжаясь вправо, корень брыжейки пересекает головку железы примерно на уровне ее середины. Хвост железы иногда покрыт брюшиной со всех сторон, что бывает связано с наличием хорошо выраженной lig. pancreaticolienale.
Спереди от поджелудочной железы находится задняя стенка желудка, отделенная от нее сальниковой сумкой. Сальниковый бугор (tuber omentale) поджелу-
дочной железы достигает нижней поверхности печени. Спереди и книзу от тела железы располагается flexura duodenojejunalis. К хвосту поджелудочной железы прилегает спереди селезеночный изгиб ободочной кишки; конец хвоста достигает селезенки.
Позади поджелудочной железы располагаются: 1) в области головки — нижняя полая вена, начальный отдел воротной вены; 2) в области тела — верхние брыжеечные сосуды, аорта, часть солнечного сплетения; 3) в области хвоста — левая почка.
 |
| а |
| б |
| г |
| в |
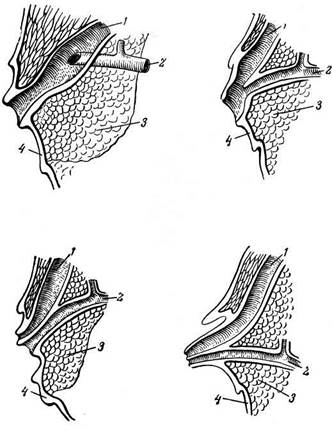
Рис. 19.31. Варианты впадения общего желчного и панкреатического протоков в двенадцатиперстную кишку: а — общий желчный проток; б — вирсунгов проток; в — поджелудочная железа; г — слизистая оболочка двенадцатиперстной кишки
Верхние брыжеечные сосуды, пересекающие железу сверху вниз, выходят из-под нижнего края ее и ложатся на переднюю поверхность двенадцатиперстной кишки (см. рис. 19.24 и 19.34). У верхнего края железы от аорты отходит чревный ствол, а вдоль него влево идет селезеночная артерия. Последняя вместе с располагающейся под ней селезеночной веной переходит на переднюю поверхность хвоста, с которым сосуды достигают селезенки.
В редких случаях общая печеночная артерия (a. hepatica communis) лежит на передней поверхности головки поджелудочной железы. Такой вариант расположения печеночной артерии сопряжен с опасным осложнением (перевязка a. hepatica communis) при резекции головки поджелудочной железы.
Проток поджелудочной железы (ductus pancreaticus) проходит в толще железы, ближе к ее задней поверхности, по всей длине железы. Он открывается на продольной складке слизистой оболочки duodenum (см. с. 530). Встречающийся нередко добавочный проток (ductus pancreaticus accessorius) отделяется от
главного и открывается самостоятельным отверстием выше главного протока, образуя на слизистой duodenum малый сосочек (papilla duodeni minor). Из многочисленных мелких протоков долек поджелудочной железы секрет собирается в главный выводной проток pancreas, проходящий через всю ее длину. Проток проходит через центральную часть хвоста и тела, постепенно увеличиваясь в диаметре, в области шейки он изменяет направление и соединяется с концевой частью общего желчного протока, а затем проникает в двенадцатиперстную кишку (рис. 19.31). У места соединения протока поджелудочной железы и общего желчного протока образуется ампула большого сосочка двенадцатиперстной кишки.
Наблюдается четыре разновидности типов слияния поджелудочного и общего желчного протоков, которые играют немалую роль в патологии поджелудочной железы (см. рис. 19.31).
Поджелудочная железа богато снабжается кровью, доставляемой по ветвям двух систем: чревного ствола и верхней брыжеечной артерии. Первый участвует в кровоснабжении железы через a. pancreaticoduodenalis superior. От верхней брыжеечной артерии отходит к железе a. pancreaticoduodenalis inferior. Обе артерии, верхняя и нижняя, образуют в области головки железы анастомозы. Кровоснабжение тела и хвоста поджелудочной железы осуществляется ветвями a. lienalis.
В иннервации поджелудочной железы принимает участие пять сплетений: солнечное, печеночной, селезеночное, верхнее брыжеечное и левое почечное.
Регионарными узлами первого этапа для отводящих лимфатических сосудов поджелудочной железы являются в основном передние и задние поджелудочно-двенадцатиперстные узлы и узлы, лежащие в области хво-ста железы походу селезеночной артерии. Регионарными узлами второго этапа являются чревные узлы.
 |
19.7.8. Селезенка
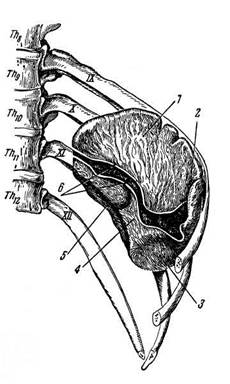
Селезенка (lien) располагается в левом подреберье. Ее отношение к скелету видно из табл. 22.1 и рис. 19.32. Наружная выпуклая поверхность селезенки прилегает к реберной части диафрагмы. Внутренняя поверхность спереди примыкает ко дну желудка, сзади — к поясничной части диафрагмы, левой почке и левому надпочечнику, а снизу соприкасается с хвостом поджелудочной железы и селезеночной кривизной ободочной кишки.
| Рис. 19.32. Скелетотопия селезенки: / — вдавление от желудка; 2 — передненижний угол селезенки; 3 — вдавление от левого изгиба ободочной кишки; 4 — вдавление от поджелудочной железы; 5 — вдавление от левой почки; 6— листки брюшины, ограничивающие ворота селезенки |
Селезенка покрыта брюшиной со всех сторон, за исключением ворот, где в нее вступают селезеночная артерия и нервы, и выходят вены и лимфатические сосуды. Здесь встречаются листки двух связок, посредством которых селезенка фиксирована с одной стороны к поясничной части диафрагмы (lig. phrenicolienale), с другой —
к большой кривизне дна желудка (lig. gastrolienale). Нижний полюс селезенки при вертикальном положении тела как бы упирается в связку, натянутую поперечно между реберной частью диафрагмы и селезеночной кривизной ободочной кишки (lig. phrenicocolicum). Эта связка ограничивает снизу так называемый saccus lien-alis — мешок, в котором лежит селезенка (он образован окружающими селезенку органами, главным образом диафрагмой и дном желудка).
Из всех паренхиматозных органов полости живота селезенка обладает наибольшей подвижностью. Это объясняется тем, что она связана с подвижными органами (желудок, диафрагма).
Кровоснабжение осуществляется селезеночной артерией, самой крупной ветвью чревного ствола. Селезеночная вена, превосходящая артерию своим диаметром примерно в 2 раза, расположена под артерией. Оба сосуда идут позади верхнего края поджелудочной железы и вместе с хвостом ее достигают ворот селезенки, где лежат в толще lig. phrenicolienale. Здесь артерия делится на ветви, из которых аа. gastricae breves и начальный отдел a. gastroepiploica sinistra подходят к желудку в толще lig. gastrolienale, a 4-6 селезеночных ветвей проникают через ворота в паренхиму органа.
Основным источником иннервации селезенки являются левые узлы солнечного сплетения. Кроме того, в иннервации ее участвуют левое надпочечное сплетение и левое диафрагмальное сплетение. Возникающие из названных сплетений ветви образуют селезеночное сплетение, идущее в основном по ходу селезеночной артерии.
Основными регионарными узлами первого этапа для отводящих лимфатических сосудов селезенки являются узлы, лежащие в области ворот селезенки и у хвоста поджелудочной железы, регионарными узлами второго этапа — чревные узлы.
19.7.9. Тонкая кишка
Тощая кишка (jejunum) и подвздошная к и ш к a (ileum) занимают большую часть нижнего этажа брюшной полости. Петли тощей кишки лежат главным образом влево от срединной линии, петли подвздошной кишки — главным образом справа от срединной линии. Часть петель тонкой кишки помещается в тазу.
Jejunum и ileum соприкасаются со следующими органами и образованиями. От передней брюшной стенки тонкая кишка отделена большим сальником. Сзади лежат органы, которые располагаются на задней брюшной стенке и отделены от тонкой кишки париетальной брюшиной: почки (частично), нижняя часть двенадцатиперстной кишки, крупные кровеносные сосуды (нижняя полая вена, брюшная аорта и их ветви). Сверху тонкая кишка соприкасается с поперечноободочной кишкой и ее брыжейкой. Снизу петли кишки, опускаясь в полости таза, лежат у мужчин между толстой кишкой (сигмовидной и прямой) сзади и мочевым пузырем спереди; у женщин кпереди от петель тонкой кишки находятся матка и мочевой пузырь. По бокам тонкая кишка соприкасается со слепой и восходящей ободочной на правой стороне, с нисходящей и сигмовидной — на левой.
Тонкая кишка укреплена на брыжейке; начиная от flexura duodenojejunalis до перехода в толстую кишку она покрыта брюшиной со всех сторон, за исключением узкой полоски, где прикрепляются листки брыжейки. Благодаря наличию брыжейки подвижность тонкой кишки весьма значительна, однако длина (высота) брыжейки на протяжении кишки различна, а потому и подвижность ее не везде одинакова. Наименее подвижна тонкая кишка в двух местах: вблизи начала тощей кишки, у flexura duodenojejunalis, и у конца подвздошной кишки, в области под-
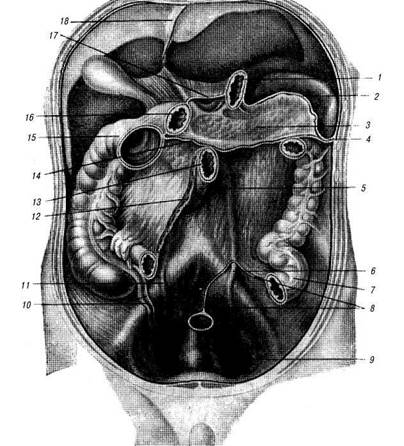
 Рис. 19.33. Линии прикрепления брыжеек тонких и толстых кишок (по Hafferl, с изменениями):
Рис. 19.33. Линии прикрепления брыжеек тонких и толстых кишок (по Hafferl, с изменениями):
1 — cardia; 2 — lig. gastrolienale; 3 — pancreas (покрыта брюшиной); 4— lig. phrenicocolicum; 5— pars ascendens duodeni; 6 — левый мочеточник (рельеф); 7 — colon sigmoideum; 8 — mesocolon sig-moideum; 9 — rectum; 10 — appendix и его брыжейка; 11 — правый мочеточник (рельеф); 12 — radix mesenterii; 13 — flexura duodenojejunalis; 14 — mesocolon transversum; IS — flexura coli dextra; 16 — pars superior duodeni; 17— lig. hepatogastricum; 18— lig. falciforme hepatis
вздошно-слепокишечного (илеоцекального) угла. Корень брыжейки тонкой кишки (radix mesenterii) имеет косое направление, идя сверху слева вниз и направо: от левой половины тела II поясничного позвонка к правому крестцово-подвздош-ному сочленению (рис. 19.33). Длина корня брыжейки 15-18 см.
Кровоснабжение тонкой кишки осуществляется верхней брыжеечной артерией, которая дает многочисленные ветви (до 20 и более) — аа. jejunales и аа. ilei — к тонкой кишке, а также ряд ветвей к правой половине ободочной кишки (рис. 19.34). Проходя между листками брыжейки, артерии делятся вскоре на ветви, образующие дуги, или а р к а д ы. Из последних возникают сосуды, вновь делящиеся и образующие дуги. В результате получаются артериальные брыжеечные дуги первого, второго, третьего (и даже четвертого, пятого) порядка. В самых начальных отделах тошей кишки имеются лишь дуги первого порядка, а по мере приближения к илеоцекальному углу строение сосудистых аркад усложняется и количество их увеличивается. Вены тонкой кишки являются ветвями верхней брыжеечной вены.
Нервы тонкой кишки сопровождают ветви верхней брыжеечной артерии; они являются ветвями верхнего брыжеечного сплетения.
Отводящие лимфатические сосуды тощей и подвздошной кишок (млечные сосуды) сходятся в корне их брыжейки, но по пути прерываются много-
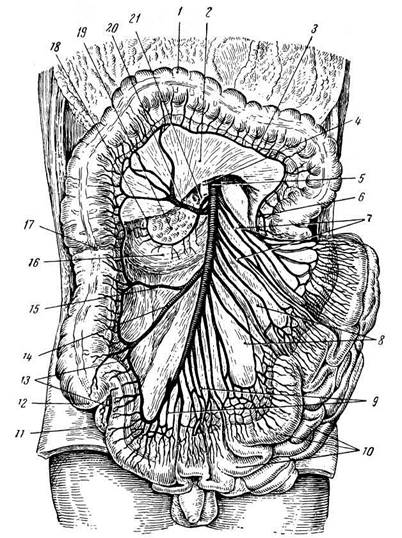
Рис. 19.34. Ветви верхней брыжеечной артерии (из атласа В. П. Воробьева):
1 — colon transversum; 2 — mesocolon transversum; 3 — артериальная дуга; 4, 5 — v. и a. mesenterica superior; 6 — a. colica sinistra, ее восходящая ветвь; 7 — аа. jejunales; 8 — mesenterium; 9 — аа. ilei; 10 — петли тонкой кишки; 11 — processus vermiformis; 12 — caecum; 13 — a. appendicularis; 14 — а. ileocolica; 15— a. colica dextra; 16— duodenum; 17— flexura coli dextra; 18— a. pancreaticoduodenalis superior, 19 — caput pancreatis; 20 — a. colica media; 21 — a. pancreaticoduodenalis inferior
численными брыжеечными лимфатическими узлами (nodi lymphatici mesenterici), количество которых достигает 180-200. Они располагаются, по Д.А.Жданову, в 4 ряда. Центральными узлами, через которые проходит лимфа из всей тонкой кишки (за исключением двенадцатиперстной), считаются 2—3 лимфатических узла,
лежащие на стволах верхних брыжеечных сосудов в том месте, где они покрыты поджелудочной железой. Выносящие сосуды этих узлов частью впадают в корни грудного протока, частью — в узлы, расположенные на передней и боковых поверхностях брюшной аорты (nodi lymphatici lumbales).
19.7.10. Толстая кишка
Чтобы отличить толстую кишку от тонкой, следует помнить следующие 4 особенности толстой кишки. 1. На толстой кишке продольная мускулатура располагается не в виде сплошного слоя, как на тонкой, а в виде трех полос (лент) — teniae coli, отчетливо просвечивающих через брюшину. На тонкой и прямой кишках teniae отсутствуют. 2. На толстой кишке имеются вздутия — haustra. В промежутках между вздутиями на стенках кишки есть циркулярные борозды, где кольцевая мускулатура сильнее выражена, а слизистая образует складки, вдающиеся в просвет кишки. На тонкой кишке haustra отсутствуют. 3. Стенки толстой кишки снабжены жировыми привесками — appendices epiploicae. На тонкой кишке их нет. 4. В нормальном состоянии толстая кишка отличается серовато-голубым оттенком, а тонкая кишка имеет светло-розовый цвет.
 2015-06-16
2015-06-16 6353
6353
