Классическими признаками ПЖТ считаются наличие тахикардической цепи из трех и более уширенных (> 0,12 с) и деформированных комплексов QRS, а также АВ-диссоциации — независимой активации предсердий и желудочков.
Самостоятельный ритм предсердий выражается в виде волн Р, следующих в своем, не зависимом от желудочковых комплексов ритме, и наличии так называемых захватов и сливных комплексов.
Они возникают, когда суправентрикулярные импульсы проводятся к желудочкам и на фоне уширенных тахикардических комплексов появляются узкие, суправентрикулярные комплексы QRS (захваты) либо имеющие промежуточную между ними форму (сливные комплексы).
Обнаружение очевидной АВ-диссоциации служит убедительным доказательством желудочкового генеза тахикардии.
Однако данный признак удается выявить лишь у незначительного числа (около 10 %) больных.
Причиной этого является крайняя редкость осуществления "захватов" при достаточно частом (> 160 в 1 мин) ритме и сложность выявления независимых волн Р без дополни-тельной регистрации пищеводной или внутрисердечной ЭКГ.
Отчетливо наблюдать АВ-диссоциацию обычно удается при медленном ритме желудочков, который встречается реже, чем "быстрые" ПЖТ.
Другая причина редкого выявления АВ-диссоциации — это сохраненное ретроградное ВА-проведение импульса к предсердиям, что отмечается почти в 50 % случаев.
При этом волна Р следует за каждым комплексом QRS либо имеется ретроградная АВ-блокада 2: 1, 3: 1 (рис. 35.6).
Форма комплексов QRS может быть идентична таковой при блокаде одной из ножек пучка Гиса (тахикардии, исходящие из правого желудочка, имеют форму блокады левой ножки пучка Гиса, и наоборот).
Однако часто этого соответствия не отмечается, например, при ЖТ, исходящих из базальных, апикальных отделов желудочков, из области межжелудочковой перегородки.
В этих случаях во всех грудных отведениях может регистрироваться основной зубец К либо зубец 5 (конкордатный тип).
При инфарктах левого желудочка ЖТ из области поражения нередко имеют форму блокады левой ножки пучка Гиса.
В некоторых случаях, когда эктопический фокус тахикардии находится вблизи от основных проводящих путей, уширение QRS небольшое (в пределах 0,12 с), а комплекс имеет форму неполной блокады одной из ветвей пучка Гиса.
Частота ритма колеблется от 120 до 200-220 в 1 мин, наиболее типична частота от 150 до 200 в 1 мин.
Желудочковый ритм с частотой 100 ± 20 в 1 мин называют ускоренным идиовентрикулярным ритмом.
По продолжительности ПЖТ разделяют на устойчивые — продолжительностью 30 с и более и неустойчивые — продолжительностью менее 30 с.
При типичных желудочковых тахикардиях форма комплекса QRS во время приступа не меняется.
Такие ПЖТ называют мономорфными, они составляют большинство (> 85 %) из встречающихся в клинической практике ПЖТ.
Реже встречаются тахикардии с непрерывно изменяющейся формой комплекса О_К5 во время приступа — их называют полиморфными, или префибрилляторными, учитывая их особую склонность к переходу в фибрилляцию желудочков.
Выделяют три основных типа подобных ПЖТ:
1) двунаправленная ПЖТ — комплекс QRS постоянно меняется, имитируя чередование блокады разных ветвей пучка Гиса.
Эта форма часто является признаком гликозидной интоксикации;

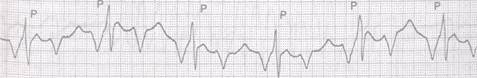
Рис. 35.6. Желудочковая нароксизмальная тахикардия. Верхний ряд — отведение Уь нижний пищевое отведение. Ретроградное проведение импульсов на предсердия с АВ-блокадой 2: 1
2) двунаправленная веретенообразная ПЖТ (типа "пируэт") — это особая форма ЖТ, которая обычно возникает при удлиненном интервале Q-Т -врожденном (синдромы Романо-Уорда, Ярвелла-Ланге-Нильсена) либо приобретенном (следствие терапии новокаинамидом, кордароном, гипомаг-ниемии, ишемии миокарда).
Термин "веретенообразная" ЖТ отражает ее непрерывно меняющуюся форму, напоминающую вращение вокруг изо-электрической линии или условной точки в пространстве — torsade de pointes ("пляска точек") (рис. 35.7).
Хаотическая ЖТ представляет собой чередование различных по форме комплексов (Ж5; она часто непосредственно предшествует трепетанию и фибрилляции желудочков.
С практической точки зрения очень важен дифференциальный диагноз между ПЖТ и суправентрикулярной пароксизмальной тахикардией с аберрантным комплексом QRS вследствие блокады ножек пучка Гиса или проведения по дополнительным проводящим путям.
Необходимо отметить, что без применения таких методов исследования, как регистрация чреспищеводнои и внутрисердечной ЭКГ, поставить правильный диагноз тахикардии с широким комплексом (Ш5 удается лишь у 50 % пациентов.
Тем не менее существуют критерии, способствующие дифференциальному диагнозу при тахикардиях с широким комплексом QRS:
1. Наличие признаков тяжелой органической патологии свидетельствует в пользу желудочковой тахикардии. Отсутствие таких данных, анамнестические сведения о синдроме WPW, приступах тахикардии с детского, юношеского возраста, положительный эффект вагусных проб свидетельствуют в пользу суправентрикулярной ПТ.
2. Гемодинамика нарушается быстрее и в большей степени при желудочковой тахикардии.
3. Наличие АВ-диссоциации с высокой степенью вероятности соответствует ПЖТ.
4. Трехфазные комплексы QRS типа RSR, rSR, Rsr в отведении V1 характерны для суправентрикулярной ПТ, моно- и двухфазные типа R, qR, QS, RS более типичны для ПЖТ.
5. Комплексы типа rS, QS, QR в отведении V6 характерны для ЖТ.
6. Конкордатный тип комплексов QRS в грудных отведениях чаще встречается при ЖТ.
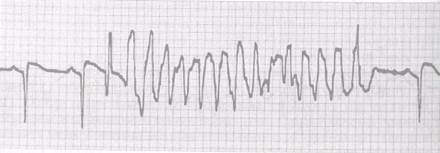
Рис. 35.7. Желудочковая полиморфная тахикардия типа "пируэт" -
Клиническая картина пароксизмальной ЖТ во многом сходна с таковой при суправентрикулярной ПТ, однако, имеется ряд существенных отличий.
Субъективно ПЖТ воспринимается как пароксизм сердцебиения с внезапным началом и окончанием, длительность которого варьируется от нескольких минут (иногда секунд) до часов.
Однако, в отличие от ситуации при суправентрикулярной ПТ, больные часто не ощущают не только начало и окончание приступа, но не чувствуют даже учащенного сердцебиения.
На первый план в клинической картине выступают адинамия, слабость, ангинозные боли, явления левожелудочковой недостаточности, отек легких, аритмический коллапс.
Нарушения гемодинамики при ПЖТ развиваются чаще и быстрее (особенно на фоне инфаркта миокарда).
Характерны нарушения перфузии мозга вплоть до развития приступов Морганьи-Адамса-Стокса и очаговой неврологической симптоматики.
Если имеется АВ-диссоциация, то важным симптомом является различие в пульсе яремных вен, которые отражают сокращение предсердий с частотой синусового ритма (60-100 в 1 мин), и частотой желудочковых сокращений, определяемой по артериальному пульсу или аускультативно.
Когда систола предсердий приходится на период закрытых трехстворчатых клапанов, определяется усиленная ("пушечная") волна венного пульса.
Лечение зависит от исходного состояния гемодинамики.
При нестабильной гемодинамике средством выбора является проведение ЭИТ, которую начинают с разряда энергией 100 Дж.
При необходимости разряды повторяют с возрастающей энергией (рис. 35.8). При удовлетворительном состоянии больного терапию начинают с введения лидокаина. Его вводят внутривенно струйно в дозе 1 мг/кг.
При отсутствии эффекта через 3-5 мин инъекцию повторяют в дозе 0,5 мг/кг.
Введение лидокаина повторяют до купирования приступа или достижения дозы 3 мг/кг.
Если ПЖТ не удалось купировать лидокаином, переходят к введению новокаинамида — внутривенно со скоростью 50 мг/мин до купирования приступа или достижения дозы 17 мг/кг.
Если новокаинамид не дает эффекта, можно применить бретилия тозилат (орнид) внутривенно в дозе 5 мг/кг, при отсутствии эффекта повторные инъекции проводят в дозе 10 мг/кг до достижения суммарной дозы 30 мг/кг.
Необходимо помнить о возможности гипотензии (особенно ортостатической) при использовании орнида.
Разумеется, подобная схема лечения ЖТ не является единственно возможной.
Вместо лидокаина допустимо использовать близкий к нему по свойствам тримекаин.
Альтернативой новокаинамиду может быть внутривенное введение дизопирамида (ритмилена) из расчета 2 мг/кг массы тела, в среднем 150 мг (15 мл 1 % раствора), или 250 мг мекситила либо введение препаратов 1С класса: 100-150 мг этмозина (4-6 мл 2,5 % раствора) или пропафенона (ритмонорма) в дозе 1 мг/кг массы тела (70 мг).
В ряде случаев хороший эффект дает введение 300-450 мг кордарона (6-9 мл 5 % раствора).
Если после применения двух-трех антиаритмических средств ПЖТ не купируются или состояние больного ухудшается, проводят ЭИТ.
При остром инфаркте миокарда тактика лечения ПЖТ может быть более агрессивной и ЭИТ часто проводят сразу после того, как становится ясным отсутствие результата от применения лидокаина.
После купирования пароксизма желудочковой тахикардии осуществляется поддерживающая терапия препаратом, прервавшим приступ.
Лидокаин вводят со скоростью 1-* мг/мин, новокаинамид — 2-4 мг/мин.
Длительность инфузии зависит от клинической ситуации.
Гемодинамика
Рис. 35.8. Алгоритм лечения пароксизмальной желудочковой тахикардии
Несколько другой терапии требует полиморфная веретенообразная желудочковая тахикардия на фоне удлиненного интервала QТ.
Препаратом первой линии в этих случаях является магния сульфат, который вводят внутривенно струйно в дозе 2 г (8 мл 25 % раствора), при необходимости повторно.
Такая терапия эффективна у 75 % больных.
После купирования тахикардии переходят к капельной инфузии магния сульфата со скоростью 20-40 мг/мин.
Сведения об эффективности лидокаина при данной форме ЖТ противоречивы.
Новокаинамид и другие препараты 1А и 3 классов (способные удлинять интервал ЦТ) противопоказаны.
На госпитальном этапе лечения можно использовать электрокардиостимуляцию и внутривенное введение изопротеренола.
ЭИТ при полиморфной ЖТ начинают с разряда энергией 200 Дж, как и при фибрилляции желудочков.
 2015-07-04
2015-07-04 1238
1238