Закрытые травмы развиваются вследствие действия на организм чрезмерной механической нагрузки. При этом повреждаются глубоколежащие ткани, но сохраняется целостность покровов (кожи и слизистых оболочек).
К закрытым травмам относятся: ушибы, растяжения и подкожные разрывы связок, вывихи, закрытые переломы; закрытые повреждения органов грудной и брюшной полости (ушибы органов, подкапсульные разрывы, полные разрывы, размозжения); повреждения головного мозга (сотрясения, ушибы, сдавливания).
Ушибы – повреждения тканей и органов тела тупым предметом, без нарушения целостности кожи. Обычно повреждаются мелкие кровеносные и лимфатические сосуды, подкожно-жировая клетчатка, мышцы.
Признаки ушибов: боль (разной интенсивности), отек, кровоподтек, нарушение функции поврежденного органа. При повреждении крупного сосуда возможно образование гематомы (скопления крови); если поврежден артериальный сосуд, гематома может быть пульсирующей, она увеличивается при каждом сокращении сердца. При обширных кровоподтеках и гематомах в связи с их рассасыванием или нагноением наступает местное (в области ушиба) или общее повышение температуры.
Первая медицинская помощь направлена на то, чтобы уменьшить боль, отек и кровоподтек. Необходимое оснащение: бинт, пузырь со льдом или грелка с холодной водой, валик из подручных средств для обеспечения приподнятого положения, 5 %-ный спиртовой раствор йода, вата.
Последовательность действий:
- смазать кожу в области ушиба 5 %-ным спиртовым раствором йода (для предупреждения попадания микробов с кожи в нижележащие ткани);
- наложить давящую повязку;
- обеспечить приподнятое положение травмированной части тела;
- приложить на место ушиба холод (пузырь со льдом или холодной водой, снег в полиэтиленовом мешочке и т. д.).
Растяжения и разрывы связок
Растяжения и разрывы связок возникают при насильственном движении в суставе. Растягивается связка со стороны, противоположной направлению движения. Чаще повреждаются связки голеностопного и коленного суставов.
Признаки растяжений: боль, отек, кровоподтек, нарушение функции; все симптомы локализуются в области сустава. Как правило, возникают микроразрывы отдельных волокон поврежденной связки. При полном разрыве возникает интенсивная боль, напоминающая удар ножом; движение в сторону, противоположную разорванной связке, не ограничивается (патологическая подвижность).
• наложить давящую повязку на область поврежденного сустава;
• приложить холод;
• приподнятое положение конечности, при сильных болях – иммобилизация (обездвиживание) с помощью транспортной лестничной шины или подручных средств;
• введение ненаркотического анальгетика (анальгин, баралгин и пр.).
Вывихи
Вывих – стойкое смещение суставных концов костей, сопровождающееся разрывом капсулы и повреждением связок сустава. По происхождению различают вывихи врожденные и приобретенные.
Врожденные вывихи происходят в результате неправильного внутриутробного развития плода – недоразвития суставной впадины и головки бедра. Чаще отмечаются вывихи тазобедренных суставов.
Приобретенные вывихи делятся на травматические (возникают при повреждениях) и патологические (развиваются при некоторых заболеваниях суставов, например при росте костной опухоли).
По степени смещения вывихи могут быть полными и неполными. При полных вывихах суставные поверхности полностью теряют соприкосновение, при неполных {подвывихи) — сохраняется частичное соприкосновение суставных поверхностей костей, образующих сустав.
Если вывихнутая кость или травмирующая сила нарушают целостность кожи в области сустава, то такой вывих называется открытым, он опасен попаданием с кожи в рану микробов и последующим развитием воспалительного процесса в суставе.
Длительно невправленный вывих считается застарелым. Часто повторяющийся вывих в одном и том же суставе называется привычным. Если вывихнутой костью повреждены крупные сосуды и нервы, говорят об осложненном вывихе, а при одновременном переломе одной из костей, образующих сустав, – о переломовывихе.
Вывихи возникают чаще в суставах с большим объемом движений – в шаровидных и блоковидных. Смещается, как правило, кость, расположенная к периферии (кнаружи) сустава. Название вывиха зависит от сместившейся кости: в тазобедренном суставе – вывих бедра, в коленном – вывих голени, в голеностопном – вывих стопы, в плечевом – вывих плеча, в локтевом – вывих предплечья, в лучезапястном – вывих кисти.
Признаки вывихов: боль, отек, нарушение функции сустава, вынужденное положение конечности, деформация сустава, пружинящее сопротивление в суставе при попытке изменить положение конечности (возникает за счет сокращения мышц, окружающих сустав).
Первая медицинская помощь заключается, прежде всего, в транспортной иммобилизации (без изменения положения в суставе). При вывихе в суставах верхней конечности проще ее осуществить путем наложения бинтовой повязки Дезо, косыночной повязки или фиксацией полой пиджака.
При вывихе в суставах нижней конечности пострадавшего укладывают на матрац, щит-носилки либо накладывают транспортные, лестничные или импровизированные шины, которые должны быть такой длины, чтобы фиксировать конечность, захватывая травмированный сустав, а также минимум по одному суставу выше и ниже повреждения.
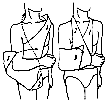
Рис. 1.1. Косыночная повязка
На область поврежденного сустава для уменьшения болей, отека и кровоподтека следует положить холод. При сильных болях – внутримышечное или подкожное введение наркотических анальгетиков. На открытый вывих накладывают стерильную повязку.
Оказывая первую медицинскую помощь, ни в коем случае самостоятельно вывих не вправлять: эта манипуляция является врачебной операцией, осуществляется в больнице с обязательным рентгенологическим контролем.
Перелом – полное или частичное нарушение целостности кости, сопровождающееся повреждением окружающих кость тканей.
Различают переломы врожденные, в основе которых лежит нарушение процессов костеобразования, и приобретенные, возникающие при действии значительной травмирующей силы (травматические) или развивающиеся при обычной нагрузке из-за таких заболеваний костей, как костная опухоль, гнойный процесс в кости (остеомиелит) и др. (патологические переломы).
Различают полные переломы (нарушение целостности кости по всему поперечнику кости) и неполные, или надломы.
Полные переломы могут происходить как без смещения отломков, образовавшихся при переломе кости, так и с их смещением. Смещение отломков возникает вследствие тяги мышц, которые прикреплены к кости.
В связи с прикреплением мышц к кости в одних и тех же местах смещение отломков в зависимости от уровня перелома всегда типично. Так, различают смещение отломков по длине, по ширине, по оси, под углом и, наиболее частое, – смешанное смещение отломков.
Переломы делятся также на закрытые, при которых сохраняется целостность покровов (кожи, слизистых оболочек), и открытые, когда травмирующая сила или отломок кости разрывает покровы.
При открытых переломах имеет место рана, кровотечение из нее, в ране видны отломки костей, возможно выступление отломка над раной.
По направлению линии перелома различают переломы косые, поперечные спиральные, оскольчатые (при образовании нескольких отломков) и др. В случаях, когда один отломок внедряется в другой, говорят о вколоченных переломах.
Детские кости ломаются значительно реже в связи с их эластичностью, гибкостью, толщиной надкостницы, а также небольшой массой тела ребенка.
Для детей характерны следующие переломы: надломы (перелом по типу зеленой ветки), поднадкостничные переломы, эпифизеолизы (отрыв хрящевой части кости – эпифиза – от губчатой части – метафиза). При действии травмирующего фактора большой силы возможны и другие виды переломов.
Признаки переломов делятся на достоверные и относительные. Наличие достоверных симптомов позволяет безошибочно поставить диагноз сразу на месте происшествия. Их отсутствие, однако, не исключает перелом, так как в некоторых случаях признаки могут быть слабо выражены.
Достоверные признаки перелома:
• ненормальная подвижность в области подозреваемого перелома;
• хруст в костях или щелкающий звук в момент получения травмы;
• крепитация (характерное похрустывание при ощупывании);
• болезненность в месте перелома при нагрузке (давлении) по длинной оси кости;
• неестественное положение конечности, например, вывернута пятка или кисть);
• наличие в ране отломков кости в случае открытого перелома. Относительные признаки перелома:
• деформация конечности;
• болезненность в области перелома при ощупывании;
• нарушение функции поврежденной конечности.
При переломах в момент травмы часто возникают серьезные осложнения: болевой шок, сильное кровотечение, повреждение жизненно важных органов (сердца, легких, почек, печени, мозга), а также крупных сосудов и нервов. Иногда перелом осложняется жировой эмболией – попаданием из костного мозга кусочков жира в венозные и артериальные сосуды, просветы которых в результате могут закрыться жировыми эмболами.
Позднее после перелома может возникнуть еще ряд осложнений: плохое срастание кости, отсутствие срастания и формирование ложного сустава в месте перелома, неправильное срастание при неустраненном смещении отломков, остеомиелит (гнойное воспаление кости и костного мозга, развивающееся чаще при открытых переломах, когда через рану в кость проникают возбудители гнойной инфекции).
Первая медицинская помощь заключается в выполнении нескольких последовательных мероприятий:
• обезболивание – внутримышечное или подкожное введение анальгетиков; при их отсутствии дают перорально анальгин, ацетилсалициловую кислоту и др.;
• транспортная иммобилизация – создание неподвижности в области перелома на период перевозки пострадавшего в больницу;
• остановка кровотечения и наложение стерильной повязки при открытых переломах;
• согревание пострадавшего зимой и предупреждение перегрева летом.
При переломах транспортная иммобилизация – важнейшее мероприятие первой медицинской помощи. Обеспечивая покой травмированной части тела, иммобилизация предупреждает развитие травматического шока и дополнительное смещение отломков.
Выполняют транспортную иммобилизацию с помощью стандартных шин: металлических лестничных или сетчатых, фанерных лубков, деревянной шины Дитерихса или металлической шины Томаса – Виноградова, пневматических (надувных) шин (рис. 2.2).

Рис.2.2. Пневматическая шина
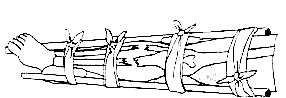
Рис. 2.3. Иммобилизация голени с помощью подручных средств
Рис. 2.4. Аутоиммобилизация
При их отсутствии используют подручные средства: доски, лыжи, лыжные палки, плотный картон, книги, толстые ветки деревьев и т. д. (рис. 2.3).
Применяют также аутоиммобилизацию – фиксацию сломанной конечности к здоровым частям тела: рука прибинтовывается к туловищу, сломанная нога – к здоровой ноге (рис. 2.4).
Транспортная иммобилизация производится после обязательного обезболивания (в следующем порядке):
• придание поврежденной конечности среднефизиологического положения;
• подбор и моделирование транспортной шины;
• наложение шины.
Придание поврежденной конечности среднефизиологического положения заключается в уравновешивании напряжения мышц сгибателей и разгибателей. Для руки создается «большое отведение в плечевом суставе; сгибание в локтевом суставе до угла 90 – 100°; среднее положение руки между ладонью вверх и ладонью вниз, предплечье должно опираться на локтевую кость; небольшое тыльное отведение в лучезапястном суставе и сгибание пальцев кисти.
Для ноги обеспечивается выпрямленное ее положение при сгибании в коленном суставе на угол 5 – 10° и тыльном сгибании в голеностопном суставе до угла 90 – 100°.
Во время манипуляций со сломанной конечностью необходимо осторожно потягивать её по длине за стопу или кисть, чтобы избежать дополнительного смещения отломков и усиления болей.

Рис. 2.5. Транспортная иммобилизация лестничной шиной при переломе плеча
Подбор и моделирование транспортной шины. Шина подбирается такой длины, чтобы можно было фиксировать место перелома и захватить по одному суставу выше и ниже места перелома.
Затем шине придается форма иммобилизируемой конечности: подгонка шины проводится по здоровой конечности больного или оказывающий помощь сгибает шину по себе. Обернув ватой и марлей, шину накладывают на больного поверх одежды; на места костных выступов помещают ватные прокладки.
Фиксируют шину к конечности бинтами, косынками или подручными средствами (полотенце, простыня, широкая тесьма и т. д.).
Наложение шины. При наложении шина должна выступать за кончики пальцев верхних и нижних конечностей для обеспечения покоя, однако их надо оставлять свободными от бинта, чтобы можно было следить за состоянием тканей фиксированной конечности.
В зависимости от места перелома наложение транспортной шины имеет свои особенности.
При переломе плечевой кости шина должна идти от плечевого сустава со здоровой стороны через спину, плечевой сустав больной стороны и всю руку (рис. 2.5, а, б). Шину сгибают в соответствии со среднефизиологическим положением верхней конечности.
После наложения шины на руку оба ее конца связывают, чтобы она не смещалась. В подмышечную область, под локтевой отросток и в кисть укладывают ватные подушечки; шину фиксируют на руке бинтом (рис. 2. 5, в), после чего руку в шине дополнительно фиксируют косынкой.
Косынка одним длинным углом кладется на здоровое надплечье, второй длинный угол перекидывается через руку и направляется к больному надплечью и задней поверхности шеи, где завязывается под прямым углом. Коротким углом охватывают локтевой сустав сзади наперед, фиксируют английской булавкой.
При переломе предплечья шину накладывают так же, только ее длина значительно меньше: от кончиков пальцев до средней трети плеча.
При переломе мелких костей длина шины должна быть от кончиков пальцев до средней трети предплечья; положение кисти и пальцев выпрямленное или пальцы полусогнуты, в лучезапястном суставе кисть согнута в тыльную сторону.

Рис. 2.6. Транспортная иммобилизация лестничной шиной при переломе предплечья
После наложения шины рука фиксируется к туловищу косынкой так, чтобы ладонная поверхность предплечья касалась туловища (рис. 2.6).
Переломы бедра и области коленного сустава чаще иммобилизируют деревянной шиной Дитерихса или проволочными лестничными шинами. Деревянная шина Дитерихса позволяет фиксировать конечность и осуществлять вытяжение по длине, поэтому ее называют дистракционной (рис. 2. 7).
Для фиксации бедра необходимы три лестничные шины: задняя, внутренняя и внешняя. Задняя шина должна идти от уровня лопатки через тазобедренный сустав по задней поверхности ноги через пятку до кончиков пальцев. Шину слегка сгибают на уровне коленного сустава и под углом 90 – 100°, на уровне голеностопного сустава, а также делают небольшое углубление для икроножных мышц.
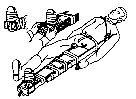
Рис. 2.7. Транспортная иммобилизация перелома бедра
шиной Дитерихса
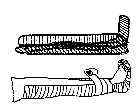
Рис. 2.8. Транспортная иммобилизация

Рис. 2.9. Иммобилизация перелома шейного перелома голени лестничной шиной отдела позвоночника воротником Шанца
Внутреннюю шину проводят по внутренней поверхности ноги от паховой области и до конца пятки, затем под прямым углом поворачивают на подошвенную поверхность стопы. Наружную укладывают от подмышечной впадины через боковую поверхность туловища и ноги до конца пятки, где она соприкасается с внутренней шиной и фиксируется с помощью тесьмы.
На область, объединяющую боковые поверхности тазобедренного, коленного и голеностопного суставов и пятку, накладываются ватно-марлевые подушечки. Шина фиксируется к нижней конечности марлевыми бинтами, косынками или другими подручными средствами.
Перелом костей голени фиксируется по тому же принципу. Сначала накладывается задняя шина, затем П-образная – так, чтобы перекладина буквы П располагалась на подошве, а длинные ее стороны шли по внутренней и наружной поверхностям ноги. Шины накладываются от кончиков пальцев до средней трети бедра (рис. 2.8).
При переломе костей стопы и одной из лодыжек накладывается только задняя шина – от кончиков пальцев до средней трети голени.
Переломы позвоночника могут быть в шейном, грудном, поясничном отделах. При повреждении в шейном отделе позвоночника пострадавшему накладывается воротник Шанца. Его делают из ваты и мягкого картона, который обертывают вокруг шеи и фиксируют спиральными ходами бинта (рис. 2.9). Транспортируют пострадавшего лежа на спине.
В случаях переломов позвоночника в нижнегрудном и поясничном отделах травмированного укладывают на спину на щит-носилки, с валиком высотой 6 – 8 см под область перелома, или эвакуируют на обычных носилках в положении лежа на животе, с большим валиком под грудной клеткой.
При переломах таза пострадавшего укладывают на щит-носилки на спину, с большим валиком под областью коленных суставов. Ноги должны быть согнуты в тазобедренных и коленных суставах и отведены в стороны – так называемая поза лягушки.
Если специальных щит-носилок нет, их сооружают из подручных средств (доски, двери, столешницы, лист фанеры и пр.).
Переломы нижней и верхней челюсти фиксируют с помощьюбинтовой повязки, поддерживающей нижнюю челюсть. Можно предварительно между зубами положить плоскую дощечку, линейку.
Иммобилизация переломов ключицы, как правило, выполняется с помощью ватно-марлевых колец, трех косынок. Ватно-марлевые кольца или свернутые в виде колец косынки надевают на области плечевых суставов, пострадавший поднимает надплечья и сводит лопатки: в этом положении кольца с помощью косынки связывают на спине друг с другом.
1.2. Открытые травмы, оказание первой помощи
К открытым травмам относятся ссадины, потертости и раны.
Ссадины и потертости. Ссадины – нарушения целостности поверхностных слоев кожи, характеризующиеся точечным кровотечением. Среди травм, возникающих у спортсменов, ссадины занимают одно из первых мест. В большинстве случаев ссадины бывают небольшими и быстро заживают. Но иногда возникают обширные ссадины, например, во время бега, езды на велосипеде, на мотоцикле, на лыжах и т. д., когда происходит падение на большой скорости, у гимнастов при выполнении акробатических упражнений.
Потертости – воспаления кожи, образующиеся на местах ее сдавливания или трения. При потертости наблюдается болезненная припухлость и покраснение небольшого участка кожи. Потертости чаще всего возникают при длительных походах, кроссах, марафонском беге, спортивной ходьбе на длинные дистанции и т. п.
Основными причинами потертостей являются плохо подобранная обувь (чаще новая), складки на носках, портянках, обмотках.
Первая медицинская помощь: поверхность ссадины промывают перекисью водорода, затем смазывают 1 %-ным спиртовым раствором бриллиантового зеленого. Для уменьшения боли от прикосновения при смазывании рану лучше опылять с помощью обычного пульверизатора.
Если поверхность ссадины не кровоточит, ее оставляют на некоторое время открытой, а затем накладывают стерильную повязку или наклеивают бактерицидный лейкопластырь.
Кровоточащую поверхность ссадины высушивают осторожным прикосновением к ней стерильных салфеток, после чего накладывают стерильную повязку с пенициллиновой мазью. При обширных размерах ссадины пострадавший должен быть госпитализирован.
В последнее время при лечении ссадин применяют бактерицидную бумагу, которая убивает микробы, обеззараживает небольшие раны, способствуя их заживлению. Бактерицидную бумагу применяют также при лечении мелких повреждений кожи, порезов, ожогах второй степени и даже при гнойничковых заболеваниях кожи.
Пакеты с бактерицидной бумагой продаются в аптеках и обязательно должны быть во всех аптечках первой помощи.
Раны – механические повреждения тканей организма, сопровождающиеся нарушением целостности покровов (кожи и слизистых оболочек).
Признаки ран: боль, кровотечение и нарушение функции поврежденной части тела. Степень выраженности признаков определяется тяжестью ранения: чем оно тяжелее, тем сильнее боль, обильнее кровотечение из раны и тяжелее страдают функции раненой части тела.
У каждой раны есть входное отверстие (место нарушения целостности кожи или слизистой оболочки) и раневой канал (повреждение тканей по ходу продвижения ранящего предмета). Если ранящий предмет проходит через тело человека и выходит из него, тогда в месте выхода появляется выходное отверстие.
Все раны подразделяют на две большие группы: неогнестрельные и огнестрельные.
Неогнестрельные ранения могут быть нанесены холодным оружием (кинжалом, клинком, штыком, ножом, топором), вторичными летящими предметами (кирпичом, деревянными предметами, осколком стекла и т. д.), а также иглой, гвоздем, зубами человека или животного.
Среди неогнестрельных ранений по характеру повреждения тканей различают раны:
• резаные;
• ушибленные;
• рваные;
• размозженные;
• скальпированные;
• рубленые;
• колотые;
• укушенные.
Огнестрельные раны наносятся пулей, осколками снарядов, дробью. Для них характерно обширное повреждение тканей: кожи, мышц, костей, внутренних органов. В ране различают три зоны повреждения:
• зона раневого канала с нежизнеспособными, размозженными тканями (в зону раневого канала, как правило, попадает земля, кусочки одежды, кожи, которые инфицируют рану);
• зона травматического некроза (тяжелого механического повреждения тканей);
• зона сотрясения, в которой нет грубых разрушений тканей, но понижена их жизнеспособность и сопротивляемость инфекции.
Поскольку к действию ранящего предмета присоединяется действие появившихся при ранении костных отломков, гидравлического давления жидкостей организма, выходное отверстие сквозного пулевого ранения от пули обычно значительно больше входного.
В зависимости от глубины повреждения тканей различают раны поверхностные и глубокие. По характеру проникновения ранящего предмета в ткани различают раны:
• касательные – ранящий предмет только касается тканей;
• «слепые» – ранящий предмет не выходит из тела человека;
• сквозные (ранения навылет) – у раны имеются входное и выходное отверстия. По отношению к инфекции различают раны чистые, инфицированные и гнойные. Чистыми ранами обычно являются операционные раны, поскольку исключается инфицирование.
К инфицированным ранам относят раны случайные. Первые
6 –8 ч микробы находятся по краям раны – адаптируются, приспосабливаются к новым условиям, а затем проникают в глубину тканей, начинают быстро размножаться и вызывают нагноение.
Гнойные раны – в которых уже развился воспалительный процесс; они отечны, болезненны, с воспаленными краями, из них течет гной. Обычно гнойными становятся инфицированные раны, если их вовремя не лечить.
Раны, нанесенные огнестрельным и холодным оружием, а также случайными предметами, считаются первично инфицированными, так как инфекция в ткани попадает в момент травмы. Серьезная опасность возникает при вторичном инфицировании, когда микробная флора попадает в ткани после ранения – с окружающей кожи, из загрязненного воздуха, с предметов окружающей среды.
По отношению к трем основным полостям тела человека (полость черепа, грудной клетки и живота) различают раны, проникающие в полости и непроникающие.
Каждая из полостей тела человека окружена мягкими и костными тканями, только стенки полости живота в основном мягкотканные. Внутренняя оболочка полости черепа – твердая мозговая оболочка, грудной клетки – пристеночная плевра, для полости живота – пристеночная брюшина.
При ранении всей толщи стенки полости с повреждением внутренней оболочки ранение считается проникающим в полость. Все остальные ранения считаются непроникающими.
Проникающее ранение может быть неосложенным (без повреждения органов данной полости) и осложненным (с повреждением органов).
Даже при неосложненном ранении открываются входные ворота для инфекции, которая попадает внутрь полости и может вызвать воспалительные процессы органов (воспаление мозга, легких, органов живота).
Тяжесть ранения зависит от глубины, распространенности, анатомической области, в которой рана нанесена.
Основные осложнения ран:
Болевой шок – тяжелое общее состояние, вызванное потоком болевых импульсов, идущих от раны, так как при ранении повреждается большое количество чувствительных нейрорецепторов.
Инфицирование раны – попадание в нее микробов, может наступить в момент ранения и позже, в том числе при оказании помощи больному.
Кровопотеря – количество крови, истекшей из поврежденных кровеносных сосудов в результате травмы. В зависимости от того, насколько хорошо васкуляризирована (снабжена кровеносными сосудами) область ранения, кровопотеря может быть от небольшой до тяжелой, вплоть до развития острой массивной кровопотери.
Первая медицинская помощь заключается в профилактике возможных осложнений ранения и борьбе с ними.
Для предупреждения кровопотери необходимо как можно быстрее остановить кровотечение. Характер действий зависит от вида и степени кровотечения: при артериальных кровотечениях применяется любой из способов кругового сдавления конечности, при венозных – наложения давящих повязок. Могут быть использованы и различные способы временной остановки кровотечения.
При тяжелых ранениях в целях борьбы с болью пострадавшему следует вводить из шприц-тюбика один из анальгетиков. Детям ненаркотические анальгетики вводят в дозе, соответствующей их возрасту.
При наличии обширных ран целесообразна иммобилизация – обездвиживание поврежденной части тела с помощью транспортных шин или подручных средств. Летом раненого нельзя перегревать, зимой – переохлаждать. Следует перенести его в укрытие.
Дляпрофилактики вторичной инфекции на рану накладывают стерильную повязку с помощью индивидуального перевязочного пакета:
• травмированный участок тела освобождают от одежды (отвернуть, распороть);
• здоровую кожу вокруг раны хорошо смазывают 5 %-ным спиртовым раствором йода;
• прорезиненный мешочек индивидуального перевязочного пакета разрывают по метке на пакете;
• извлекают стерильный бинт и стерильные подушечки;
• подушечки берут руками в том месте, где они прошиты цветными нитками, и внутренней стороной укладывают на рану, фиксируя бинтом (одна из подушечек подвижна – ее можно регулировать).
Если рана или ожоговая поверхность обширна, подушечки можно развернуть, при этом также необходимо сохранять неприкосновенной их внутреннюю часть. Иногда приходится использовать большие индивидуальные перевязочные пакеты или специальные контурные повязки. Конец бинта в таких случаях прикалывают английской булавкой (она имеется в пакете) или просто разрывают и завязывают, но так, чтобы узел не находился на ране или опорной части тела.
Сильно загрязненную кожу вокруг раны можно вначале промыть кипяченой водой с мылом, раствором фурацилина, 3 %-ной перекисью водорода, после чего высушить и обработать 5 %-ным спиртовым раствором йода. Затем накладывают стерильную повязку.
Вместо индивидуального перевязочного пакета можно использовать чистую хлопчатобумажную ткань, простыню, полотенце, салфетку, косынку и пр.
Если рана находится в области волосистой части головы, необходимо чистым полотенцем (или салфеткой), смоченным водой, удалить кровь, состричь волосы в радиусе 5 см вокруг раны, продезинфицировать кожу 5 %-ным спиртовым раствором йода, после чего наложить стерильную повязку.
В случаях тяжелых ранений целесообразна следующая очередность выполнения мероприятий по оказанию помощи:
1. Временная остановка кровотечения.
2. Введение обезболивающих средств.
3. Наложение стерильной повязки.
4. Выполнение иммобилизации.
5. Транспортировка в лечебное учреждение.
Возможные осложнения ран:
• шок посттравматический, посттравматический и вследствие кровопотери;
• анемия – малокровие, уменьшение содержания гемоглобина в результате кровопотери;
• интоксикация в результате всасывания продуктов распада тканей в случае попадания отравляющих веществ или развития воспаления. Одно из проявлений интоксикации – лихорадка (повышение температуры тела);
• специфические инфекционные заболевания – столбняк и др.
Рану нельзя промывать водой (опасность заражения), а также спиртом или йодной настойкой. Дезинфицирующий раствор, попадая в рану, обусловливает гибель поврежденных клеток, а также вызывает значительную боль. На рану нельзя накладывать никакую мазь, а также запрещается класть непосредственно в рану вату.
Если из раны выступают какие-либо ткани – мозг, кишечник, то их сверху прикрывают стерильной марлей, но ни в коем случае не вправляют внутрь.
Столбняк – острое инфекционное заболевание человека и животных, характеризующееся тяжелыми судорогами в результате поражения нервной системы. Возбудитель – столбнячная палочка (Clostridium tetani), анаэроб; образует споры при доступе кислорода и температуре не ниже 12 – 14 °С.
Столбнячная палочка вырабатывает экзотоксин, который поражает нервную систему и разрушает красные клетки крови (эритроциты).
Размножающиеся формы микроба погибают при 80°С через 30 мин, обычные антисептические и дезинфицирующие растворы убивают возбудителя в течение 3 – 6 ч.
Споры в почве могут сохраняться более 10 лет. При кипячении они погибают через 1 ч, а в растворе йода, перекиси водорода выживают до 6 ч. Под действием сухого жара при 115°С погибают в течение 30 мин.
Возбудитель столбняка живет в кишечнике травоядных животных, грызунов, а также человека и с фекалиями попадает в почву.
Механизм передачи возбудителя – контактный, путь передачи – травматический: через поврежденные кожные покровы и слизистые оболочки (раны, ожоги, обморожения), в которые попадают загрязненные возбудителем частички почвы, навоза или фекалии. Заражение может произойти через загрязненный возбудителем медицинский инструментарий и другие режущие и колющие предметы.
Естественная восприимчивость людей к возбудителю столбняка высока, вероятность заболевания увеличивается в анаэробных условиях (при большой зоне повреждения, когда затрудняется доступ кислорода к поврежденным тканям). Рваные, ушибленные, огнестрельные раны – идеальные условия для жизнедеятельности столбнячной палочки.
Инкубационный период может длиться от нескольких часов до 1 мес., чаще 6 – 14 суток. Чем короче инкубационный период, тем тяжелее протекает заболевание.
Основные клинические признаки столбняка. Начало заболевания подострое или острое: последовательно возникают спазм жевательной мускулатуры и тоническое напряжение мимических мышц, мышц затылка, груди, диафрагмы, спины, плеч и бедер.
Через 1-5 дней развиваются приступы генерализованных судорог, возникают мышечные боли, потливость, тахикардия, затруднения глотания, дыхания, мочеиспускания, дефекации. Температура повышена, сознание сохранено.
Длительность заболевания от 2 недель до 2 месяцев. Смерть (в 15-35 % случаев заболевания) обычно наступает от паралича дыхательной мускулатуры.
Профилактика столбняка проводится в двух направлениях: плановая иммунизация (путем введения столбнячной сыворотки в лечебных учреждениях по месту жительства) и экстренная профилактика при травмах в пунктах оказания экстренной врачебной помощи.
 2015-08-13
2015-08-13 761
761