Больной с инсультом госпитализируется в многопрофильный стационар. Лечение инсульта в условиях блока (палаты) интенсивной терапии в сравнении с обычной палатой значительно снижает смертность, степень инвалидизации и социальные расходы, связанные с уходом за пациентом (уровень убедительности доказательств А).
Больному назначается постельный режим. Активизацию больного с целью снижения риска развития контрактур, суставных болей, пролежней и пневмонии необходимо начинать как можно быстрее. Элементы ранней реабилитации должны использоваться уже в палате интенсивной терапии: лечение положением, дыхательная гимнастика, оценка функции глотагния и при необходимости коррекция имеющихся расстройств, пассивная и пассивно-активная гимнастика, а также постепенная вертикализация больных.
С самых первых дней инсульта возможно проведение таких реабилитационных мероприятий, как:
· электростимуляция паретичных конечностей – доказана эффективность и безвредность проведения электростимуляции с первого дня инсульта;
· избирательный массаж;
· лечение положением;
· пассивная гимнастика;
· дыхательная гимнастика;
· некоторые виды активной гимнастики;
· занятие с логопедом-афазиологом.
Необходимыми условиями ранней активизации больных являются:
· достаточный уровень сознания и бодрствования;
· стабильность гемодинамики (желателен мониторинг ЭКГ и АД);
· отсутствие отрицательной динамики неврологических нарушений (нарастание размеров очага и отека, дислокационные явления).
Необходимо помнить и об опасности ранней реабилитации:
· развитие ишемии миокарда (часто клинически «немой») и нарушение сердечного ритма;
· неблагоприятное влияние чрезмерной двигательной активности в первые дни после инсульта на очаг поражения.
Необходимость раннего начала реабилитации определяется тем, что в остром периоде инсульта без этого возникает ряд осложнений, во многом обусловленных гипокинезией (флеботромбозы нижних конечностей, тромбоэмболии легочной артерии, застойные явления в легких и др.), а также существует опасность развития и прогрессирования вторичных патологических состояний (таких как, например, спастические контрактуры, «телеграфный стиль» при моторной афазии). С помощью функциональной магнитно-резонансной томографии установлено, что чем раньше начаты реабилитационные мероприятия, тем более активно протекают процессы перестройки нейрональной сети, в выполнение нарушенной функции включаются ранее интактные нейрональные ансамбли. Раннее начало реабилитации способствует более полному и более быстрому восстановлению нарушенных функций.
Расширение двигательного режима осуществляется при стабилизации системной гемодинамики, отсутствии нарастания (улучшении, стабилизации) неврологических нарушений, сохранности уровня бодрствования, отсутствии выраженных соматических осложнений. Эти факторы определяют и сроки начала восстановительного лечения. Если течение болезни не осложнено, При инфарктах мозга средних и небольших размеров массаж и лечебную гимнастику (пассивную) начинают обычно на 2–4-й день болезни, двигательную активизацию больных, перевод их в вертикальное положение можно начинать с 5-7 дня, а при отсутствии серьезных изменений состояния гемодинамики и сердечной деятельности возможен перевод в вертикальное состояние уже с первых дней после инсульта. При небольших кровоизлияниях двигательную активизацию начинают несколько позже, на 6–8-й день. При обширных инфарктах и кровоизлияниях сроки активизации больных определяются сроками начала регресса отека мозга и дислокационных явлений, определяемых клинически и выявляемых с помощью методов нейровизуализации (компьютерная или магнитно-резонансная томография). Активную гимнастику при ишемическом инсульте начинают через 7–10 дней, при геморрагическом — через 15–20 дней от начала заболевания.
Если активная реабилитация невозможна (снижен уровень бодрствования, выраженные речевые нарушения, которые затрудняют контакт с больным), необходимо проводить пассивную реабилитацию, используя лечебную физкультуру (лечение положением, пассивные упражнения), дыхательные упражнения, массаж.
Лечение положением (особая укладка паретичных конечностей) направлено на уменьшение мышечной гипертонии, предупреждение образования контрактур и возникновения болей в плечевом суставе, а в сочетании с дыхательными упражнениями является профилактикой развития застойных явлений в легких.
Возможна укладка больного в положении на спине (рис. 1) и в положении на здоровом боку (рис. 2).
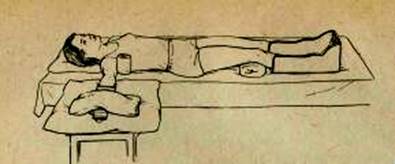
Рис. 1. Укладка больного в положении на спине
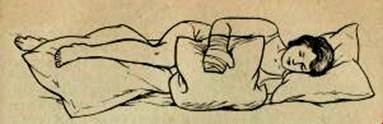
Рис. 2. Укладка больного в положении на здоровом боку
Продолжительность лечения положением зависит от состояния мышечного тонуса. Если последний еще не повысился, то укладку паретичных конечностей в положении больного на спине и здоровом боку меняют каждые 1,5–2 ч. В случае раннего и выраженного повышения тонуса лечение положением на спине длится 1,2–2 ч, а на здоровом боку — 30–50 мин. Укладку паретичных конечностей не следует проводить во время приема пищи, послеобеденного отдыха и ночного сна, а также во время массажа и лечебной гимнастики.
Массаж и пассивная гимнастика назначаются одновременно с лечением положением. Массаж проводят ежедневно, начиная с 10 мин; в течение 10–15 дней длительность его доводят до 20 мин. В течение первого месяца после инсульта больного массирую только в положении на спине и здоровом боку.
Пассивная гимнастика проводится вместе с массажем в сочетании с дыхательными упражнениями. Пассивные движения уменьшают тонические нарушения в мышцах паретичных конечностей, улучшают лимфо- и кровообращение, предупреждают развитие контрактур. Эти движения следует начинать с проксимальных отделов конечностей, переходя к дистальным (плечевой — локтевой — лучезапястный суставы, тазобедренный — коленный — голеностопный — суставы пальцев). Пассивные движения выполняют медленно, плавно, без рывков. Чем больше выражена мышечная гипертония, тем медленнее должен быть темп движений. Для получения в дальнейшем изолированных активных движений необходимо пассивные упражнения проводить строго изолированно в каждом суставе и по возможности в полном объеме, начиная с 5 и доводя до 10 движений. В раннем периоде после инсульта пассивные движения следует проводить не только на больной, но также и на здоровой стороне.
При стабилизации общего состояния (отсутствие признаков выраженной дыхательной недостаточности, гипертермии) и состояния сердечно-сосудистой системы (отсутствие тахикардии, артериальной гипотонии, оптимальный уровень аретериального давления), стабилизации неврологического статуса (восстановление уровня бодрствования, отсутствие нарастания очаговых расстройств) больного начинают переводить из горизонтального в вертикальное положение — начинается обучение сидению. При ишемическом инсульте — через 4–10 дней, при кровоизлиянии — через 3–4 нед.
Первая посадка проводится с помощью методиста, который приподнимает больного над постелью под углом 30 градусов и удерживает в таком положении 3–5 мин. При этом ускорение пульса не должно превышать 10–20 ударов в минуту. В течение 3 дней угол посадки больного постепенно доводят до 900, а время сидения — до 15 мин, если при этом не возникает значительная тахикардия. В последнем случае посадка больного под прямым углом осуществляется на 5–6-й день, и продолжительность каждой посадки бывает менее длительной.
При отсутствии выраженных двигательных расстройств (легкий гемипарез, умеренные координаторные расстройства) возможно более раннее расширение двигательного режима (под контролем учащения пульса и числа сердечных сокращений).
Как только больные начинают самостоятельно присаживаться в постели, их начинают обучать сидению в постели со спущенными ногами. При этом под спину больного подкладывают полумягкую подушку, паретичную руку для предупреждения растягивания сумки плечевого сустава фиксируют косынкой, а здоровую ногу периодически укладывают на паретичную. Последний прием проводят с целью обучения больного распределению массы тела на паретичную сторону. В этот же период лечебная физкультура расширяется за счет включения упражнений, выполняемых с различными приспособлениями и имитирующих ходьбу, а также — обучающих вставанию.
Одним из наиболее важных направлений нейрореабилитации является восстановление высших мозговых и, в первую очередь, речевой функции. С первых дней после инсульта нейрореабилитация должна носить комплексный характер, включая, кроме медикаментозного лечения, лечебной физкультуры и массажа восстановление высших мозговых функций по индивидуальной программе, составленной нейропсихологом и логопедом. Для этого необходимо проведение нейропсихологического исследования и непрерывность медико-логопедических занятий на всех этапах лечения (в неврологическом отделении, палате ранней реабилитации и далее - в специализированных Центрах нейрореабилитации). Частота и продолжительность занятий определяется самочувствием пациента и на начальном этапе обычно составляет 10 – 15 минут по 3 – 5 раз в день. Основная задача первого этапа – активизация пациента, стимулирование произвольного внимания, увеличение периода произвольной работы, эмоциональное растормаживание, начало речевого общения с пациентом. При этом используются когнитивный тренинг (предъявление больному стимулов разной модальности (активизируя слуховой, зрительный и тактильный анализатор)) и беседа (стимулирование понимания речи пациентом, ответов жестами на простые вопросы, выполнение простых инструкций). Во время общения с пациентом, имеющим речевые нарушения, необходимо говорить медленно, часто обращаясь к пациенту по имени, использовать простую лексику и короткие фразы. Возможность сидеть и улучшение самочувствия обусловливают расширение методов восстановления высших психических функций. С использованием планшетов с зажимами и мягких карандашей пациент совместно с логопедом и нейропсихологом начинает выполнять графические задания (писать буквы, рисовать). Структура восстановительных занятий определяется индивидуально для каждого пациента по итогам проведенного нейропсихологического или логопедического исследования.
Далее, в течение острого периода инсульта (первые 3-4 недели) комплекс мероприятий ранней реабилитации включает:
§ лечение положением,
§ кинезотерапию, включая рефлекторные упражнения, координационную гимнастику;
§ дальнейшую вертикализацию;
§ коррекцию расстройств чувствительности;
§ занятия по социально-бытовой реабилитации;
§ занятия логопедом-афазиологом (нейропсихологом);
§ коррекцию психоэмоциональных расстройств;
§ физиотерапевтическое лечение;
§ методы биоуправления.
Эти же мероприятия составляют основу реабилитационного лечения в ранний восстановительный период (см. Приложение 2Б).
Приложение 2Б
(справочное)
 2015-08-21
2015-08-21 408
408