Регуляция слюноотделения осуществляется нервными центрами, расположенными в продолговатом мозге, гипоталамусе, коре головного мозга (nn. salivatorisuperiorsetinferiores, области сильвиевой борозды, фронтальной и орбитальной извилинах). При раздражении полости рта импульсы от соответствующих рецепторов передаются по афферентным волокнам V, VII, IX пар черепномозговых нервов к первичным парасим- патическим центрам продолговатого мозга. Отсюда выходят преганглионарные волокна и образуют с VII, IX парами нервов эфферентную ветвь рефлекторной дуги.
Стимуляция парасимпатических нервов вызывает профузную секрецию слюны с малым содержанием органических веществ. Вазодилатация железы сопровождается увеличением секреции; при этом происходит локальное выделение брадикинина, который образуется из кининогена под влиянием калликреина. Выделение калликреина стимулируют парасимпатические нервы. Атропин и другие холинолитики уменьшают секрецию слюны.
Стимуляция симпатических нервов вызывает отделение малого количества слюны, богатой органическими компонентами из нижнеподчелюстных желез,но не действует на околоушные и малые слюнные железы. Усиление слюнообразования при менструации, беременности и угнетение слюнообразования в климактеричес кий период свидетельства влияния половых стероидов и гор монов плаценты на секрецию слюны.
Типовые формы патологии слюнных желез
Патологию СЖ обычно делят на:
> опухолевые заболевания (60%);
> неопухолевые заболевания (40%): сиалодениты, сиалозы, сиалолитиаз, иммунопатологические процессы при системных заболеваниях соединительной ткани и др.
Согласно А.Б. Денисову (2003), классификация болезней слюнных желез выглядит следующим образом.
Патология слюнных желез
1. НЕОПУХОЛЕВЫЕ ЗАБОЛЕВАНИЯ
1.1. ВОСПАЛИТЕЛЬНЫЕ
1.1.1. Сиалодениты
1.1.2. Травмы
1.2. НЕВОСПАЛИТЕЛЬНЫЕ
1.2.1. Сиалолитиаз
1.2.2. Сиалоз
2.1. ИСТИННЫЕ ОПУХОЛИ
2.1.1. Карцинома ацинарных клеток
2.1.2. Плеоморфные аденомы
2.1.3. Аденокистомы
2.1.4. Эпителиальные карциномы 2:1.5. Опухоль Уортинга
2.1.6. Онкоцитома
2.1.7. Миоэпителиальные карциномы
2.1.8. Аденокарциномы
2.1.9. Рак сосочка
2.2. ОПУХОЛЕПОДОБНЫЕ СОСТОЯНИЯ (Они не являются неоплазиями, а “плюс тканями”)
2.2.1. Сиалометаплазия некротизирующая (инфаркт слюнной железы)
2.2.2. Кисты слюнных желез
2.2.3. Мукоцеле слюнной железы (слизистая киста)
2.2.4. Очаговый муциноз полости рта
Сиалоденозы(Они не являются неоплазиями, а “плюс тканями”).
2.2.5.1. Гормональные
2.2.5.2. Нейрогенные
2.2.5.3. Алиментарные
2.2.5.4. Аллергические
Гипосаливация
Гипосаливация (hyposalivatio, гипоптиализм, аптиализм, гипосиалия, олигосиалия) возникает вследствие действия разнообразных причинных факторов. Это могут быть первичные причины:
– заболевания самих СЖ (восходящие инфекции при стоматитах, гематогенная инфекция – чаще в околоушной железе; ограничение слюноотделения камнями в протоках СЖ – состав камней сходен с составом зубного камня) – все эти причины обусловливают резкое возрастание давления выше места препятствия - до 250 mmHg и сдавление капилляров, что приводит к атрофии паренхимы железы;
– поражения отдельных участков нервного прибора, управляющего слюноотделением (гнойные процессы в среднем ухе, нарушение проводимости chordatympaniи и редко — случаи разрушения саливаторного ядра в продолговатом мозге). Идиопатическая асиалия может быть при психозах)',
– атрофия СЖ в старческом возрасте.
Возможна и вторичная гипосаливация:
– чаще она имеет место при общих заболеваниях организма, ограничивающих все сокоотделительные процессы (тяжелые инфекции, лихорадка, отравления - особенно веществами, парализующими вегетативную иннервацию, анемии, голодание, марантические процессы);
– снижают слюнную секрецию атропин, скополамин, фенотиазиды и десятки других лекарств.
Ощущение “сухости” в полости рта - “ксеростомия” (xerostomia), возникает при снижении скорости слюноотделения не менее, чем в два раза. Во всех случаях угнетается резистентность слизистой ротовой полости. Вследствие подсыхания слизистой появляется налет из неудаленного слущившегося эпителия (особенно на языке). Этот налет - питательная среда для флоры полости рта (стрептококки, спирохеты, j лактобациллы, актиномицеты, вирусы простого герпеса), что способствует быстрому развитию стоматитов. А кроме того, гипосаливация сопровождается множественным кариесом.
Поскольку слюна - возбудитель отделения сока желудочных желез, гипосекреция слюны приводит к гипосекреции желудка и кишок (возможны эзофагиты, изжога, запор).
Гипофункция СЖ наблюдается при многих заболеваниях:
> острые инфекции, сопровождающиеся диареей (дизентерия, холера);
> болезни желудочно-кишечного тракта (хронические гастрит, холецистит);
> болезни нервной системы (болезнь Паркинсона, церебросклероз);
> эндокринные (сахарный диабет, тиротоксикоз).
Кроме того, и наиболее часто ксеростомия возникает при курсовом химиотерапевтическом лечении: известно болев 400 препаратов, обладающих ксеростомогенными свойствами это гипотензивные, диуретики. Ксеростомия - клинический симптом аутоаллергического синдрома Гужеро Шегрена.
Гиперсаливация (sialorhoea), птиализм
Гиперсаливация бывает первичной, врожденной (встречается редко), и вторичной, приобретенной (встречается значительно чаще). Она может быть результатом рефлекторного процесса, источником которого являются раздражающие, едкие, горькие вещества, попадающие на слизистую, подлежащие разбавлению или вымыванию слюной.
Гиперсаливация может быть следствием патологического раздражения отдаленных органов (матки - при беременности, желудка - при гастрите, кишечника - при аскаридозе) или результатом раздражения слюнного центра. Гиперсаливация так-же возникает при отравлении вегетативными ядами, возбуждающими окончания слюноотделительных нервов, - М-холиномиметиками (пилокарпин, физостигмин, мускарин), или действующих на ганглиозные клетки Н-холиномиметиками (никотин). В эксперименте гиперсаливация развивается после перерезки chordaetympani (паралитическая гиперсаливация), поскольку чувствительность денервированной железы к медиаторам (гистамин, кинины) повышается.
Сиалорея появляется через сутки, достигает максимума через 7 сут., через 15 сут. ее интенсивность начинает снижаться и возвращается к норме через 30 - 40 сут. Если гиперсекреция достигает высоких степеней (12 - 14 л вместо 1 - 2 л) и сопровождается потерей слюны наружу, возникает тяжелое истощение организма. Это особенно опасно, поскольку при этом теряются огромные количества К + и нарушается водно-солевой метаболизм, могут быть тахиаритмии.
Гиперсекреция слюны уменьшает отделение других пищеварительных соков (желудочного, панкреатического и кишечного) и ограничивает моче- и потоотделение.
В то же время увеличивается секреция слезных желез и слизистой носа. Возрастание слюноотделения (до 3-4л), не сопровождаемое потерей слюны наружу, приводит к нарушению функционирования желудка, поскольку большие количества слабощелочной слюны в полости желудка нейтрализуют желудочное содержимое, нарушают переваривание и снижают бактерицидные свойства желудочного сока. Отсутствие кислого стимула в дуоденальном отсеке ЖКТ ускоряет эвакуацию из желудка и нарушает переваривание пищи в ЖКТ.
Таким образом, нарушения слюноотделения сказываются на работе всего пищеварительного конвейера.
Состав слюны при различных гастроэнтерологических заболеваниях
Из-за конвейерного принципа работы пищеварительною тракта при заболеваниях всех отделов ЖКТ состав слюны меняется (табл. 8).
Лучше всего изучено функционирование СЖ при панкреатитах.
Показана корреляция между морфологическими и функциональными изменениями в панкреатической и в СЖ: усиление функции СЖ и приближение состава их секрета к составу секрета панкреатического, а далее, по мере углубления патологии поджелудочной железы, - декомпенсация и дистрофия СЖ.
Напротив, хроническая патология СЖ (хронический сиалоаденит) отрицательно влияет на состояние ЖКТ, так как способствует развитию ряда нарушений таких, как:
– патология мембранного пищеварения и всасывания в проксимальных отделах тонкой кишки;
– усиление активности пищеварительных процессов и дистальных отделах кишки;
– усиление слизеобразования и гнилостных процессов в толстой кишке;
–дизбактериоз в толстой кишке.
Синдромы сиалореи:
> Вейерса 2 синдром - слюнотечение у новорожденных изо рта и носа при врожденной атрезии пищевого канала
> Глязера синдром - сиалорея при атипичной невралгии лицевого нерва, кроме того, слезотечение, насморк, односторонние боли лица.
> Крея-Леви синдром - комплекс наследственных нарушений: гиперсекреция слюны, слизи, желудочного сока, расстройство обмена хлоридов и отложение кальция в шейных позвонках. Блокада гиперсекреции М-холинолитиком атропином неэффективна.
> Райли-Дея синдром - синдром семейной дизавтономии. При нем имеется тяжелейшее нарушение как симпатической, так и парасимпатической регуляции, включая функцию мозгового вещества надпочечников. Проявляется симпатоадреналовая недостаточность, имеют место коллапсы, но картина не ограничивается ортостатически-гипотензивным синдромом. Больные не могут адекватно потеть и не переносят жару, нарушена аккомодация зрения, имеются недержание кала и мочи, желудочно-кишечные расстройства. Отмечают резкое уменьшение слезной секреции, на лице бывают пятнистая резко ограниченная эритема при психическом возбуждении или после приема пищи, пустулезные высыпания. Характерны потливость при психическом возбуждении, выраженное слюнотечение, снижение болевой чувствительности, периодическая рвота, рецидивирующие язвы роговицы с быстрым заживлением, сколиоз, низкий рост. Патогенез связан с ферментативными дефектами в метаболизме катехоламинов. Наследуется аутосомно-рецессивно.
Изменения в слюне при заболеваниях ЖКТ Таблица 8
|
Патогенетические принципы коррекции и профилактики нарушений саливации
Гиперсаливация при острых воспалительных процессах и полости рта - защитное явление и в коррекции не нуждается. Лечение значительной и продолжительной сиалореи должно быть направлено на причину, на основное заболевание. Профилактика гиперсаливации – неприменение медикаментов, вызывающих повышенное слюноотделение (М-холиномиметики, антихолинэстеразивные средства), предотвращение попадания в организм ядов, вызывающих симптоматическую гиперсаливацию (барбитураты, этиловый алкоголь, фосфорорганические соединения, дихлорэтан, мышьяк, грибной яд, ацетон, растительные яды, эндотоксины бактерий).
Лечение больных с проявлениями гипосаливации и ксеростомии представляет большие трудности, поскольку чаще всего этиология ее неизвестна.
Следует провести санацию, назначить средства, стимулирующие слюноотделение (галантамин), витамины, препараты, защищающие слизистую от раздражения.
Профилактика. Неприменение лекарств, вызывающих угнетение слюноотделения.
Неопухолевые болезни слюнных желез
Сиалоаденит (sialadenitis), воспаление слюнной железы
Частота встречаемости – 2–7% от общего числа стоматологических заболеваний. Повышение частоты возникновения воспалительных поражений челюстно-лицевой области объясняют повышением вирулентности микрофлоры и ее быстрой адаптацией к медикаментам.
Воспаление больших слюнных желез может быть инфекционным - вирусным, бактериальным, грибковым или же асептическим - травматическим, радиационным и, наконец, нередко - аутоаллергическим.
Среди этих причин преобладает вирусная инфекция, способная вызвать воспаление всех слюнных желез, но чаще - околоушной (эпидемический паротит - “свинка ”). Хотя многие вирусы (и вирус эпидемического паротита, и цитомегаловирус) могут стать причиною свинки, доминирует однако РНК-содержащий парамиксовирус свинки, родственный вирусам гриппа и парагриппа. Обычно возникает диффузное интерстициальное воспаление с отеком и мононуклеарно-клеточной инфильтрацией и иногда - с локальным некрозом. Хотя свинка у детей самоограничена и редко дает осложнения, свинка у подростков и, особенно у взрослых может сопровождаться панкреатитом и орхитом: последнее иногда приводит к стерильности. Вирус эпидемического паротита содержит пептиды, перекрестно реагирующие с антигенами В-клеток островков Лангерганса и считается вирусным диабетогенным фактором. Перенесенная (особенно - внутриутробно, в третьем триместре беременности) и в раннем детском возрасте свинка повышает у предрасположенных индивидов риск развития в последующей жизни аутоиммунного инсулита с исходом в инсулинозависимый сахарный диабет 1-го типа.
Предрасположенными являются носители гаплотипов ГКГС DR3 и DR4, иммунная система которых путает антигены вируса и аутоантигены В-клеток при презентации.
Бактериальную инфекцию слюнных желез могут вызвать пневмококки, стрептококки, актиномицеты, бледная трепонема, микобактерия туберкулеза. Бактериальные инфекции чаще всего вторичны по отношению к закупорке протоков формирующимися камнями (sialolithiasis), но могут возникать и в результате ретроградного поступления бактерий из ротовой полости в условиях выраженного обезвоживания (например, в постоперационном периоде). Больные с хронической патологией, нарушенной функцией иммунной системы или получающие лекарства, обусловливающие местное (в ротовой полости) или системное обезвоживание, в большей степени подвержены риску развития острого бактериального сиалоаденита. Будучи в большинстве своем интерстициальным, сиалоденит может стать причиной формирования фокального гнойного некроза и даже абсцесса.
Хронические сиалодениты возникают в условиях сниженного образования слюны с последующим развитием воспаления. Известен радиационный хронический сиалоаденит. Первично хроническими являются аутоиммунные сиалоадениты. Аутоаллергическая альтерация СЖ возникает наиболее часто, она почти безвариантно двусторонняя, что и имеет место при синдроме Гужеро - Шегрена.
Пути внедрения инфекции при сиалоаденитах
Инфекция проникает в железу гематогенно, лимфогенно, через раневой канал, из соседних областей, а может быть восходящей - из полости рта или через проток.
В норме протоки СЖ и сами СЖ не содержат микрофлору. Поэтому необходимы условия, чтобы патоген оказал свое воздействие. Среди факторов риска - застойные явления в протоках СЖ, оперативные вмешательства (особенно на органах брюшной полости), вторичный иммунодефицит при инфекционных и соматических болезнях, травматические повреждения СЖ, сдавление или сужение выводного протока, заболевания ЖКТ, истощающие функцию СЖ и обусловливающие развитие гипосаливации.
Патогенез сиалоаденита
Для вирусного и бактериального сиаладенита патогенез включает инкубационный период (локальное размножение возбудителя, накопление продуктов его метаболизма, нарушающих функцию СЖ, преиммунный ответ, продромальные симптомы), период разгара (генерализация процесса) - максимальное проявление клинических симптомов, которые обусловлены повреждающим действием микробов и их токсинов, нарушением микроциркуляции, эмиграцией лейкоцитов.
Объем повреждения может быть различным: часть, вся железа, обе пары желез, несколько пар СЖ. Для вирусного сиалоаденита характерен определенный период циркуляции возбудителя в жидких средах организма (кровь, спинномозговая жидкость, слюна). Морфологическим выражением инфекционного процесса в слюнной железе являются некробиотические изменения в клетках, известные под традиционным названием клеточных дегенераций или дистрофий (белковая, жировая, гидропическая). В строме железы развиваются экссудация, отек, эмиграция лейкоцитов. Сиалоаденит сопровождают общие реакции организма, связанные со стрессом и преиммунным ответом: интоксикация, лихорадка, тахикардия, увеличение СО'), диспротеинемия, умеренная артериальная гипотензия.
По клиническому течению сиалоадениты делят на острые и хронические.
Острые (серозные, гнойные, гангренозные) до конца протекают как острые и не переходят в хронические. Наиболее часто они встречаются среди пациентов инфекционных, хирургических, детских клиник и являются сопутствующими основной патологии.
Обычная локализация - околоушные СЖ (острые паротиты). Реже в процесс вовлекаются подчелюстные, подъязычные и малые слюнные железы. Это объясняется тем, что данные железы выделяют слюну, содержащую большое количество муцина, препятствующего проникновению микрофлоры т полости рта в выводные протоки СЖ. Считается, что инфекция (стафило-, стрепто-, дипло-, пневмококки) из полости рта проникает в железы стоматогенно, через устье выводного протока, и значительно реже - гемато- или лимфогенно. Фон, на котором развиваются острые бактериальные сиалоадениты - снижение иммунитета при инфекционных заболеваниях, при гипосаливации.
Хронические сиалоадениты - заболевания СЖ с невыясненной этиологией и мало изученным, чаще всего - аутоаллергическим, патогенезом.
В зависимости от локализации воспаления различают: интерстициальный, паренхиматозный, сиалодохит (поражение системы выводных протоков). Чаще хронический сиалоаденит локализуется в околоушных слюнных железах, реже - в нижнечелюстных, подъязычных, малых слюнных.
Течение его - первично хроническое (см. - аутоиммунный хронический сиалоаденит при синдроме Гужеро-Шегрена).
Воспаление малых слюнных желез рапространено, особенно у курильщиков. Под воздействием термического и токсического раздражения у больных часто встречается хронический гландулярный хейлит-палатинит. Клиническая картина: выраженная гиперемия и отек малых слюных желез с зиянием в виде красных точек их устьев. Кроме табакокурения, играет роль травматическое воздействие неровных поверхностей коронок зубов или протезов, особенно на фоне плохой гигиены полости рта. Также возможна аллергическая этиология этого заболевания.
Принципы лечения и профилактики
Основой принцип лечения острых сиалоаденитов - ликвидация воспаления и восстановление слюноотделения.
При гнойном — вскрытие абсцесса и дренирование раны.
При хронических сиалоаденитах следует устранить воспаление и провести массаж железы с последующем введением в проток железы раствора антибиотиков. Применение нашли новокаиновые блокады, гальванизация, глюкокортикоиды, препараты, повышающие слюноотделение.
При неэффективности терапии проводится хирургическое удаление пораженной железы.
Профилактика сиалоаденитов заключается в тщательном уходе за полостью рта, ротовую полость полощут подкисленной кипяченой водой или 1% р-ром лимонной кислоты. Пьют фруктовые соки, стимулирующие слюноотделение.
Для лечения и профилактики гландулярных хейлитов и палатинитов рекомендуется прекращение табакокурения, устранение травмы со стороны зубов или протезов.
При подозрении на аллергическую этиологию - проведение аллергологических проб, замена пломб или протезных материалов.
Сиалозы
Сиалозы - архаичное традиционное обозначение поражений СЖ без выраженных признаков воспаления, введенное Раушем в 1958 году. Он подразумевал под сиалозами реактивно-дистрофические изменения слюнных желез, для которых единственным симптомом является увеличение их размеров с последующим ослаблением секреции.
Строго говоря, многие сиалозы являются аутоиммунными поражениями СЖ с недеструктивными цитотоксическими аутоантителами, воздействующими на клеточные рецепторы, ростовые механизмы или аппарат секреции СЖ, но без цитолиза.
Различают четыре вида сиалозов:
1. Аллергические и аутоаллергические (фактически это сиалоадениты, сюда относятся также синдром Гужеро-Шегрена и другие, см. ниже), при которых в выводных протоках слюнных желез имеются эозинофильные пробки, а секрет железы стерилен. Механизм задержки секрета - сокращение (спазм) миоэпителиальных клеток мелких протоков и гладкомышечных клеток крупных протоков как проявление аллергических реакций. Со временем развивается системная гипертрофия всех слюнных желез (результат задержки выведения секрета).
2. Дизгормоналъные (при сахарном диабете, гипертирозе, патологии гонад, лечении гормональными препаратами, например, тестостероном), при которых развивается гипертрофия протоков слюнных желез. Имеется ряд особенностей диабетической формы сиалоза (см. табл. 8).
3. Нейрогенные (результат нарушения иннервации миоэпителиальных клеток протоков слюнных желез). Длительное употребление резерпина (изопротеринола) приводит к некробиозу ацинарных клеток, вплоть до некроза. Длительный прием адреномиметиков вызывает гипертрофию СЖ и гиперсаливацию.
4. Алиментарные (развиваются при голодании), когда возникает бессимптомное припухание околоушных СЖ (“ питательная свинка ”) - результат переполнения ацинарных клеток секретом в условиях отсутствия потребности в слюне.
Увеличение массы слюнных желез имеет место при опухолях ЖКТ, циррозе печени, нарушениях углеводного обмена, ожирении, уремии.
В патогенезе сиалозов решающую роль играют нарушения регуляции ростовых и функциональных процессов в СЖ, имеются различные проявления первичной альтерации и некробиоза клеток СЖ, но без выраженных признаков воспаления. Часто альтеративные изменения при “сиалозах” предшествуют классическим воспалительным. Дисрегуляторно-некробиотические процессы в СЖ проявляются нарушением выделительной и секреторной функций и увеличением массы СЖ.
Сиалостаз (sialostasis) - это ретенция слюны в ее выводном протоке.
Причинами сиалостаза могут стать камни в протоке (сиалолитиаз), инородные предметы - шелуха от семечек, ворсинка зубной щетки, сужение выводного протока, закрытие протока вследствие травмы или хронического сиалоаденита.
Патогенез сиалостаза можно представить в виде следующей цепочки: Задержка выделения секрета > расширение выводного протока и всех его разветвлений выше места затруднения оттока > сгущение секрета > изменение его консистенции до желеобразной, в составе этого секрета – цилиндрическийэпителий, макрофаги, нейтрофилы.
Застой секрета способствует возникновению альтерации и воспалительного процесса (сиалоаденита). Сужение или заращение протока приводит к постепенному угасанию функции железы.
Лечение сиалостаза сводится к ликвидации препятствия оттоку слюны.
Ксеростомия (xerostomia)
Ксеростомия ("сухой рот”) - синдром сухости во рту, обусловленный снижением или прекращением секреции слюнных желез. Термин введен в 1888 г. У.Б. Хэдденом. Ощущение сухости в полости рта связано со скоростью слюноотделения. Такое состояние возникает при нарушении более, чем одной СЖ, т. е. ксеростомия - мультигландулярная гипофункция.
Ддя каждого отдельного индивида есть свойственные ему особенности скорости слюноотделения. Минимальные значеия: 0,15 мл/мин -для нестимулированной (фоновой) и 0,5 мл/мин - для стимулированной секреции.
Сухость во рту при нормальной секреции СЖ появляется при затруднении носового дыхания (полипы, искривления носовой перегородки), когда приходится дышать ртом. Сухость во рту отмечается улиц пожилого возраста во время сна с открытым ртом, в ре зу льтате слабости мышц, поднимающих нижнюю челюсть.
Этиология ксеростомии
В основе ксеростомии могут лежать:
> нарушения центральных механизмов слюноотделения (“нейрогенная ксеростомия ” при неврозах, ушибах головного мозга, сухотке спинного мозга);
> патология слюнных желез;
> патология полости рта (аллергические стоматиты, вызванные зубными протезами);
> интенсивное курение;
> ротовое дыхание(возможно при искривлении носовой перегородки и др.);
> системные и органоспецифические аутоаллергические заболевания (СКВ, склеродермия, узелковый периартериит, тиротоксикоз, тироидит Хасимото) - см. последнюю главу;
> побочное действие лекарств или медицинского ионизирующего излучения;
> болезни ЖКТ (хронические гастрит, холецистит);
> иммунодефициты (например, ВИЧ-инфекция);
> депрессия.
Чаще всего ксеростомия возникает при курсовом лечении лекарствами, обладающими ксеростомогенными свойствами (см. выше). При отмене лекарства сухость в полости рта исчезает.
Среди тех, кто жалуется на ксеростомию, 70-80% - женщины. Всего не менее 40% (от лиц старше 50 лет) страдают ксеростомией.
Диагноз гипофункции СЖ основывается на жалобах, данных клинического осмотра, лабораторных тестах. При этом среди клинических признаков ксеростомии наблюдаются такие, как затрудненное глотание, сухость слизистой полости рта, необходимость пить воду во время еды, трудности с речью, трудности с ношением зубных протезов, потеря блеска и бледность слизистой, появление фиссур и долек на спинкеязыка, ангулярный хейлит, кандидоз (проявляется в виде гладких красных пятен или диффузных участков ярко-красного цвета - эритематозная или атрофическая форма, удаляемых бляшек от белого до серовато-бежевого цвета - псевдомембранозная форма, не удаляемых при поскабливании бляшек белого цвета - гиперпластическая форма.
При ксеростомии быстро (за недели и месяцы вместо нескольких лет) развиваются новые кариозные поражения на поверхностях зубов, обычно резистентных к поражению: на нижних резцах, вокруг недавно поставленных пломб, на пришеечных зонах и режущих краях зубов.
Изменяются свойства слюны - она становится вязкой и тягучей, трудно получить слюну из протоков.
Язык часто прилипает к мягким тканям. СЖ припухают.
Внеротовые симптомы - результат снижения экзокринной секреции в других органах и тканях организма. Вовлечение экзокринных желез приводит к ларингитам, фарингитам, хрипоте, сухому кашлю, ксерофтальмии.
Сухость носа приводит к образованию корок и носовым кровотечениям. Снижение образования слюны и снижение образования других секретов ЖКТ приводит к рефлюксэзофагитам и изжоге (см. выше - о гипосаливации).
Синдромология и лечение ксеростомии
Лечение ксеростомии сводится к устранению причины и стимуляции секреции йодистым калием, пилокарпином, галартамином.
Новокаиновые блокады, электрофорез с йодистым калием, вибрационный вакуум, компрессионный массаж околоушных и подчелюстных СЖ тоже бывают эффективными.
Синдромы ксеростомии (помимо синдрома Гужеро-Шегена):
> Вестфаля 2 синдром - семейный пароксизмальный паралич, возникающий во время сна, для которого характерна и ксеростомия. Патогенез: нарушение обмена калия, вызывающее дисфункцию нейронов в промежуточном мозге.
> Дегоса-Дюшона синдром - койлонихия, на красной кайме губ - трещины, сухость; сосочки языка сглажены (“ лакированный язык ”); снижение функции СЖ; нарушения со стороны органов пищеварения.
> Синдром ОГОП от “ ожирение, гипертермия, олигоменорея, паротит ”. При органическом поражении гипоталамуса развивается вторичное гипоталамическое ожирение типа адипозогенитальной дистрофии (синдром Пехкранца – Фрелиха– Бабинского, dystrophiaadiposogenitalis), ему сопутствуют центральная гипертермия и вторичная гипогонадотропная олигоменорея. По неизвестным причинам при адипозогенигалыюй дистрофии наблюдаются частые рецидивы паротита.
Сиалолитиаз
Сиалолитиаз (sialolithiasis) - хроническое воспаление СЖ, протекающее с образованием конкрементов (слюнных камней) в ее протоках. Сиалолитиаз - основная неопухолевая форма патологии СЖ.
Чаще поражается подчелюстная СЖ, реже - околоушная, еще реже - подъязычная.
Слюнные камни имеют массу от нескольких мг до нескольких десятков граммов. Чаще образуется один камень, но может быть множество камней. Слюнные камни состоят из минерального и органического компонентов: в центре всегда имеется ядро, состоящее из органического вещества (это, к примеру, может быть конгломерат из актиномицетов).
Основной минерал минеральной фазы – гидроксиапати, органическая часть - остатки клеток эпителия протоков, бактерии, грибы и другие органические компоненты слюны.
Состав камня: фосфат и карбонат кальция, следы калия, натрия, магния, железа. Слюнный камень имеет слоистое строение. Процесс его роста осуществляется периодически. Колеблется соотношение фаз отложения органических и минеральных компонентов, значительное содержание микроорганизмов и почти полное отсутствие в других.
Слюнные камни намного чаще встречаются в подчелюстныхСЖ и в их протоках. В околоушной железе слюнные камни встречаются редко, в подъязычной — не образуются. У мужчин сиалолитиаз обнаруживается в 2 раза чаще, чем у женщин, Чаще поражается одна правая железа.
Факторы риска
Среди факторов риска выделяют системные нарушения минералъного обмена (главным образом, кальция), гиповитаминоз А (сопровождается выраженным слущиванием эпителия выводных протоков и изменением pH слюны), наследственные энзимопатии, аномалии строения протоков СЖ, особенно в участках с большим числом миоэпителиальных клеток, что может обусловить сужения протоков и затруднения оттоки слюны Не исключено, что, подобно уронефролитиазу, этиологическую роль играют какие-то кальцифицирующие микроорганизмы.
Патогенез
Образование минеральных конкреций в СЖ - обычное явление. В ацинарных клетках микрокамни (25 мкм в диаметре) обнаруживаются в 80% случаев (эти камни состоят из остатков внутриклеточных мембран и ионов кальция). Обычно эти камни секретируются в протоки. При патологии протоков эти камни либо аутофагоцитируются, либо остаются внутри протоков и вызывают местную обструкцию. Кроме того, внутри ацинарных клеток (околоушная и подчелюстные СЖ) встречаются эозинофильные микротельца, которые не кальцифицированы и часто имеют слоистое строение. Их природа неизвестна (возможно, эти структуры представляют внутриклеточный гиалин). Они могут лежать в основе рентгенонеконтрастных сиалолитиазов, составляющих до 30% случаев. Помимо ацинусов, образование камней возможно непосредственно в протоках (до 70 мкм в диаметре), там, где идет воспалительный процесс. Подобно почечному эпителию, слюнные железы, вероятно, выделяют антикристализирующие факторы–аналоги белка Тамма-Хорсфолла; дефицит подобных факторов должен способствовать сиалолитиазу.
Клиника
В клинике слюннокаменной болезни различают три периода:
> локализация камня внутри железы (такие камни обнаруживаются попутно при рентгеновском обследовании соседних тканей и клинически не проявляются);
> перемещение камня по протоку (в этом случае изменяется слюноотделение, появляются фаза задержки слюноотделения и фаза опорожнения);
> частичная или полная закупорка протока.
Фаза задержки сопровождается слюнными коликами. Причина колик - рефлекс на закупорку протока камнем и растяжение протока слюной. Камни способны повреждать клетки протока, что обусловливает развитие серозного воспаления протока (сиалодохит). Застойные явления благоприятны для распространения инфекции восходящим путем из полости рта в проток и в паренхиму железы, воспаление которой нередко сопровождается прорывом очага и образованием свища.
Исход
Исходы:
> длительная закупорка протока железы приводит к атрофии паренхиматозных элементов;
> хроническое воспаление способствует разрастанию соединительной ткани, окружающей дольки железы и ее протоков. При обострении процесса развиваются синдромы, характерные для острого сиалоденита. Обострение часто приводит к развитию абсцесса, при вскрытии которого обнаруживают гной и камень;
> оперативное удаление камней способно частично или полностью восстановить функции железы.
Лечение
Суть лечения - удаление камня. Если это невозможно, следует удалить железу вместе с камнем.
Дифференциальный диагноз сиалолитиаза следует проводить с миоэпителиальным сиалоаденитом, для которого характерна интенсивная лимфоидная инфильтрация с включением в инфильтраты миоэпителиальных островков с камнями (кальцификаты). Дифференциальный диагноз очень важен, так как на фоне миоэпителиального лимфаденита нередко возникают злокачественные лимфомы.
Синдром Гужеро – Шегрена
Синдром описан в 1933 г. А.Э. Гужеро и Г.С.Ц.Шегреном как сочетание ксеростомии, ксерофтальмии, гипертрофии околоушной слюнной железы.
Вариантом этого синдрома, при котором поражаются только СЖ и слезные железы, является синдром сухости (syndromesicca). Синдром представляет собой аутоаллергическое расстройство.
Эпидемиология синдрома Гужеро-Шегрена:
> большинство больных - женщины в возрасте 40-60 лет;
> течение волнообразное, пожизненное;
> часто наблюдается в структуре других аутоаллергических болезней и синдромов, но может присутствовать изолированно.
Синдром характеризуется недостаточностью желез внешней секреции: потовых, слюнных, сальных, слезных, желудочных, перикарда, и являет собою яркий пример ксеростомии.
Характерны:
> сухость слизистых полости рта, глотки;
> недостаточность слюноотделения;
> снижение секреции поджелудочной железы;
> множественный кариес зубов;
> недостаточность секреции перикарда, шум трения перикарда;
> ксерофтальмия;
> сухость кожи;
> склеродермия;
> экзема;
> хронический полиартрит;
> гипохромная анемия;
> недостаточность пищеводных и желудочных желез, ведущая к снижению кислотности желудочного сока и эзофагиту, нарушению моторики пищевода, как при склеродермии;
> полиорганный аутоиммунный синдром (гастрит, тиропатии, генерализованная миастения, первичный билиарный псевдоцирроз, аутоиммунный гепатит, пневмофиброз, тубуло-интерстициальный нефрит и нефрогенный синдром несахарного диабета);
> может наблюдаться отдельно как атрофический сиалоаденит с сопутствующим поражением слёзных и даже потовых желез лица (“сухой синдром”), слизистых желёз вульвы и ануса, зудом. Иногда синдром сопровождает другие иммунопатологические болезни соединительной ткани с неорганоспецифическими аутоантителами (по старой терминологии - коллагенозы), часто наблюдается у тех, кто имеет системную красную волчанку или ревматоидный артрит, реже– при склеродермии;
> у беременных с синдромом Гужеро-Шегрена могут рождаться дети с трансплацентарным аутоиммунным поражением проводящей системы миокарда и врожденной атриовентрикулярной блокадой;
> отсутствие слюны обусловливает развитие язвенно-некротическогостоматита, хейлита, глоссита, множественного кариеса и периодонтита.
Этиология
Поражение слюнных желез вирусами (гепатит В, цитомегаловирус, вирус Эпштейна-Барр, а также - вирусы, обладающие тропностью к В-лимфоцитам, способные вызвать образование лимфом).
Патогенез
1. В слюнных железах образуются лимфопролифераты, содержащие В-лимфоциты в количестве 2-5%, что вызывает атрофию ацинарной ткани и в 40 раз более частое развитие злокачественных лимфом (рис. ниже).
2. Против железистых клеток начинают вырабатываться антитела (IgG, IgM), и развивается аутоиммунный сиалоаденит (альтерация по цитотоксическому механизму). Наряду е механизмом АТОИП работает механизм КОИП: CD4+ -киллеры стимулируют Fas-опосредованный апоптоз ацинарных клеток. Т8-киллеры разрушают клетки, используя апоптогепные и цитолитические цитокины - гранзим Б и перфорин.
Иммунопатологические признаки при синдроме Гужеро- Шегрена:
> увеличенная распространенность определенных DR/D аллелей: сцеплен с гаплотипами ГКГС D3/ D4 и В8, DRw52;
> индукция образования ГКГС DR/DQ белков в эпителиоцитах СЖ и слезных желез;
> инфильтрация желез CD4+ лимфоцитами, транскрибирующими ИЛ-2 и гамма-интерферон. Диагностично присутствие в биоптате лимфоидных скоплений с плотностью не менее 1 на4мм2 среза железы (рис.);
Слизистые
железы
Лифоциты
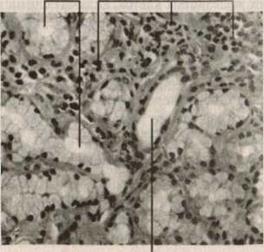 |
Проток
Рис. Биоптат губы при синдроме Гужера-Шегрена.
Лимфоидная инфильтрация слюнных желез.
(по Чандросоме П., Тейлору К., 1998).
> индукция гранзима Б и перфорина в С04+-лимфоцитах;
> продукция аутоантител против ядерных антигенов. IgG и IgM направлены против РНК-протеидных рибосомальных антигенов Ro (70-95%) и La (60-90%), в первом случае это коррелирует клинически с развитием гломерулонефрита. Аутоантитела вызывают против железистых клеток ГНТ (альтерация по цитотоксическому механизму). Параллельно следуют ГЗТ и лимфоидная инфильтрация желез. Положительная реакция на указанные выше аутоантитела - патогномоничный признак данного синдрома, анализ на их наличие обязательно проводят для диагностики;
> увеличение частоты В-лимфоцитарных неходжкинских лимфом, возникающих в легких или по месту поражения.
В развернутую стадию болезни проявляется тотальное поражение всех железистых клеток, включая слизистую ЖКТ.
Снижается секреция НС1, нарушаются пищеварение, всасывание железа, развивается гипохромная анемия.
Поражение синовиальных клеток внутри суставов приводит к их сухости и затем к артрозам.
Поражение потовых желез обусловливает сухость кожи.
Имеет место нарушение минерального обмена в зубах и костях, появляется пара- и гиперпротеинурия.
Характерны офтальмологические проявления, связанные с синдромом “сухого глаза”:
> тест Ширмерана на недостаточность слезоотделения положителен (менее 10 мм промокашки намокает за 5 мин при контакте с нижним веком);
> суправиталъная проба на окраску бенгальским розовым на точечный или нитевидный кератит.
Следует отметить, что ацинарные клетки больного с глубокой ксеростомией способны к нормальному ответу на секреторный стимул invitro (!). Т. е. гипофункция аденоцитов при синдроме Гужеро-Шегрена обусловлена не разрушением секреторных клеток, а обратимым ингибированием в них секреторного процесса.
Другие хронические поражения СЖ с лимфоидной инфильтрацией
Хотя прочие синдромы, связанные с поражением СЖ, изучены хуже, чем синдром Гужеро-Шегрена, наличие при них лимфоидной инфильтрации позволяет связать их патогенез с иммунопатологическими процессами.
Микулича синдром - описан Я. Микуличем-Радецки. Включает постепенное симметричное сочетанное и безболезненное увеличение слюнных и слезных (а часто - и всех других экзокринных желез) с понижением их секреторной функции. Часто в процесс вовлекаются малые СЖ щек и языка.
Этиология неизвестна. Наблюдается при лейкозе, лимфогранулематозе, туберкулезе, сифилисе, эндокринных заболеваниях.
Гипертрофия желез обусловлена возрастанием образования в междольковой соединительной ткани миоэпителиальных островков с интенсивной лимфоидной инфильтрацией. По мере нарастания процесса секреторные элементы подвергаются атрофии, а протоки сдавливаются лимфоидной тканью.
Синдром может осложниться воспалением и дать клинику поздней стадии хронического интерстициального сиалоаденита.
Хеерфорда синдром - описан Ч. Ф. Хеерфордом. Синонимы - увеопаротит или лихорадка увеопаротидная, нейроувеопаротит, увеоменингит.
Включает двусторонний паротит и увеит (воспаление увеального тракта - сосудистой оболочки глазного яблока), сопровождающиеся парезом лицевого нерва (реже - невритом зрительного нерва), а также диплопией. Поражения нервной системы могут протекать как полиневрит, энцефалит.
Этиология. Неизвестна. Некоторые авторы относят синдром к проявлениям саркоидоза. По мнению многих авторов, вызывается атипичной микобактерией, поскольку в тканях появляются лимфоидные гранулемы, но без некроза.
Патогенез. Продуктивное воспаление с образованием гранулем в слюнных и слезных железах. Возможно участие иммунокомплексных процессов.
Лечение. Кортикостероиды, обезболивающие, жаропонижающие.
Глава 21. Взаимодействие внутренних и стоматологических болезней и его механизмы
В современном цивилизованном мире нет практически ни одного человека, который хотя бы раз в жизни, буквально с раннего детства, не обратился бы к зубному врачу за лечебной или профилактической помощью. Следовательно, к услугам врача-стоматолога рано или поздно прибегает фактически вся человеческая популяция: и дети, и взрослые, и практически здоровые лица, и лица с самыми разнообразными заболеваниями, которые только существуют на нашей планете. И таких больных людей, нуждающихся еще и в стоматологической помощи, неизмеримо больше, чем здоровых. Поэтому одним и из первых диагностических звеньев медицины вообще по праву можно считать врачей-стоматологов, которые могут оказаться на переднем фронте диагностики, встречаясь у курируемою пациента с любой внутренней патологией, о которой сам пациент может не только не знать, но даже и не подозревать.
Это означает, что современному врачу-стоматологу необходимо обладать кругозором, который должен быть несравненно шире той ротовой полости, в которой он манипулирует. Ведь многие стоматологические симптомы, обнаруживаемые зубным врачом при первом осмотре пришедшего к нему пациента, могут быть обусловлены внутренними заболеваниями, о которых врачу следует знать или хотя бы иметь о них современное патофизиологическое представление.
Не следует думать, что все стоматологи лечат пациентов, удобно расположившихся в комфортабельном зубоврачебном кресле. Например, стоматологам, работающим в многопрофильных стационарах, приходится осматривать иногда крайне тяжелых постельных больных. Пациенты могут находиться в вынужденном, неудобном для их осмотра положении или даже и бессознательном состоянии, когда у них невозможно собрать подробный анамнез.
В этих случаях становятся доступными и ишь данные их осмотра, которые необходимо правильно истолковывать, от чего в значительной степени зависит успех в лечении.
Поэтому, чтобы получить правильное представление о страдании больного, следует пользоваться классическими методами его исследования, разработанными российскими учеными, корифеями мировой медицины. Так, по инициативе первого русского профессора-терапевта М.Я. Мудрова стали писать истории болезни. А выдающиеся российские медики С.П. Боткин и Г.А. Захарьин разработали стройную, последовательную и до сих пор непревзойденную методику исследонания больных - выяснение жалоб, анамнеза болезни и анамнеза жизни пациента, оценка данных его субъективного и объективного исследования, а также лабораторно-инструментальных показателей. В нашей стране каждый врач обязан придерживаться указанных методов обследования больного и заполнять на него соответствующую специальности врача историю болезни (Строев Ю.И., Строева С.Г., 1994). При изложении материала данной главы мы старались придерживаться этого общепринятого плана исследования также и в отношении стоматологических больных.
Первый метод исследования и ориентировки в диагнозе - это собирание анамнеза. Детальный и критический анализ фактов из истории заболевания, проведенный в хронологическом порядке, ведет по пути правильного диагноза орофациальных заболеваний. Расспрос больного следует начинать с главных жалоб, которые стали причиной обращения к зубному врачу. При сборе анамнеза надо обратить внимание на такие субъективные жалобы, как сухость во рту, повышенное отделение слюны, жжение, на изменения в челюстно-лицевой области и во рту и оценить, имеют ли они перевес над прочими жалобами больного, когда они возникли, какой был характер первых проявлений, проводилось ли лечение и какое. Если больные пришли к зубному врачу, то они не придают значения другим своим заболеваниям, а прошлые склонны забывать. При обнаружении патологических изменений на слизистой оболочке полости рта (СОПР) необходимо выяснить, нет ли у пациента подобных изменений на коже и на остальных слизистых, увеличено или уменьшено слезотечение, нет ли кератита, блефарита, не связаны ли эти изменения с полостью рта. Имелись ли ранее такие жалобы и когда? Нет ли их связи со временем года, с беременностью, месячными, с приемом пищи и лекарств, с профессией, не наблюдались ли подобные изменения у кровных родственников (Атанасова Е.П., Балчева Е.Н., 1979).
У здоровых людей, как правило, не бывает каких-либо неприятных субъективных ощущений, связанных с функционированием внутренних органов (Милькаманович В.К., 1994). При их заболевании всегда появляются разнообразные жалобы, которые могут касаться и ротовой полости, и зубов, в частности. Эти жалобы (с учетом анамнеза) следует пытаться правильно оценить, а уже затем приступить к осмотру пациента - общему и специальному.
Зубная и лицевая боль как проявление системных и местных заболеваний
Ведущей жалобой, которая чаще всего является причиной посещения врача-стоматолога, является зубная боль. Достаточно вспомнить юмористические рассказы А.П. Чехова “Лошадиная фамилия” и “Хирургия”, чтобы оценить значимость данной жалобы.
И недаром именно дантист Э. Мортон был первым врачом в евро-американской медицине, применившим общее обезболивание (закись азота) в медицинской практике.
Для адекватной диагностической оценки жалоб на боль в органах орофациальной области стоматолог должен помнить основные положения патофизиологии боли. Подробно эти вопросы излагаются нами в Учебнике (см. т. 1, гл. 18, раздел “Боль и ее роль”). В данной главе мы остановимся только на некоторых специальных вопросах патофизиологии орофациальной боли.
Напомним, что, по определению П.К. Анохина, боль - не просто ощущение раздражения ноцирецепторов, а “интегративная функция организма, которая мобилизует разнообразные функциональные системы для защиты организма от воздействия вредящего фактора и включает такие компоненты, как сознание, память, мотивации, эмоции, вегетативные, соматические и поведенческие реакции”.
По В.Г. Овсянникову, боль - типовой патологический процесс, “возникающий в организме при действии ноцицептивных факторов на соответствующие сенсоры или, при ослаблении антиноцицептивной системы, включающий перцептуальный, вегетативный, эмоциональный, поведенческий, двигательный и антиноцицептивный компоненты и направленный на защиту организма от повреждения и устранение боли”.
Болевую чувствительность принято делить на протопатичсскую и эпикритическую (Кассиль Г.Н., 1975, см. табл.).
 2017-11-30
2017-11-30 2004
2004