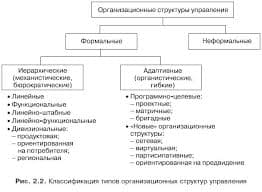
| Показатели | Риска развития сосудистых осложнений | ||
| Низкий риск | Риск макроангиопатии | Риск микроангиопатии | |
| HbА1c,% | 6,5 и менее | более 6,5 | более 7,5 |
| Глюкоза плазмы венозной крови натощак: | |||
| ммоль/л | 6,1 и менее | более 6,1 | 7,0 и более |
| мг/дл | 110 и менее | более 110 | 126 и более |
| Глюкоза капиллярной крови (самоконтроль) натощак: | |||
| ммоль/л | 5,5 и менее | более 5,5 | 6,1 и более |
| мг/дл | 100 и менее | более 100 | 135 и более |
| после еды: | |||
| ммоль/л | менее 7,5 | 7,5 и более | более 9,0 |
| мг/дл | менее 135 | 135 и более | более 160 |
Как известно, хроническая гипергликемия является причиной развития и прогрессирования осложнений заболевания, а макроангиопатические осложнения – основной причиной смерти пациентов с СД.
Результаты недавнего мета–анализа, проведенного Stettler и коллегами, подтвердили, что улучшение гликемического контроля значительно снижает частоту встречаемости макроангиопатических осложнений у пациентов с СД 1 или 2 типа. До недавнего времени доминирующий фокус терапии заключался в снижении уровней HbA1c с особым акцентом на показатели гликемии натощак. Однако, несмотря на то, что контроль гликемии натощак необходим, обычно его недостаточно для достижения оптимального гликемического контроля. В настоящее время получено достаточное количество данных, которые показывают, что снижение показателей постпрандиальной (после еды) глюкозы плазмы имеет ведущую роль и не менее важное значение для достижения целевых показателей гликированного гемоглобина (HbA1c).
Важность постпрандиальной регуляции стала одной из основных тем дискуссий во время 43-го ежегодного собрания Европейской Ассоциации по изучению диабета в сентябре 2007 года в Амстердаме. Широкой медицинской общественности было представлено «Руководство по ведению постпрандиальной гликемии», разработанное Международной федерацией диабета в 2007 г. при участии ученых с большим опытом в подобной деятельности и практических врачей, а также лиц с жизненным опытом СД. Важно отметить, что руководство создавалось с использованием основных принципов доказательной медицины, с опорой на обзоры, сделанные ранее, мета–анализы, клинические, когортные исследования, а также эпидемиологические исследования, исследования на животных и фундаментальные работы, основные положения и руководства. В итоге достоверно признано, что постпрандиальнаягипергликемия является независимым фактором риска развития макроангиопатических осложнений. Также с высокой степенью доказательности можно утверждать, что постпрандиальнаягликемия (ППГ) ассоциируется:
|
|
|
· с повышенным риском ретинопатии;
|
|
|
· с увеличением толщины intima–media сонных артерий;
· со снижением миокардиального объема крови и миокардиального кровотока;
· с увеличением риска развития рака;
· с нарушением когнитивной функции у лиц старшего возраста с СД 2 типа;
· приводит к развитию оксидативного стресса, воспаления и эндотелиальной дисфункции.
Таким образом, постпрандиальная гликемия вызывает серьезные осложнения, и ее необходимо контролировать.
Многочисленные исследования доказали, что применение препаратов, снижающих постпрандиальный уровень глюкозы плазмы, способствует и снижению частоты развития сосудистых осложнений. Таким образом, терапия, направленная на снижение показателей как гликемии натощак (ГКН), так и постпрандиальной гликемии, является стратегически важной для достижения оптимального гликемического контроля через призму профилактики диабетических осложнений. Становится ясно, что внедрение в практику стратегии, направленной на нормализацию показателей постпрандиальной гликемии, абсолютно необходимо.
 2015-01-07
2015-01-07 397
397