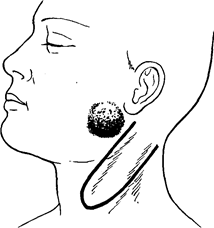
Рис. 59. Схема формирования нижней губы в модификации Сидорова.
а- сквозные разрезы тканей - сплошные линии. Пунктиром указана зона препаровки слизистой оболочки; б-лицо после восстановления.
соб) получила достаточное распространение и широко известна [Втю-рин Б.М.и др., 1981; Неробеев А. И., 1988]. Вместе с тем при распространении опухоли на околоносовые пазухи носа и выполнении расширенной деструктивной операции одномоментное замещение дефекта нецелесообразно по нескольким причинам. Во-первых, даже при абластичном удалении опухоли не исключена возможность рецидива ее, который, как правило, локализуется в глубжележащих тканях. Во-вторых, электрорезекция органа, осуществляемая при таких процессах, приводит к образованию в дальнейшем секвестрации участков кости, которая может происходить в течение 6- 8 мес. Замещение дефекта тканей во время операции нарушает контроль за операционной раной и в случае секвестрации участков кости приводит к воспалительным процессам, возникающим под трансплантатом, и последующей деформации сформированного органа. Наиболее оптимальным
здесь является применение эктопротезов. И лишь по прошествии 3-5 лет-сроков, в течение которых реализуются рецидивы, при настойчивом желании больного можно приступить к замещению дефекта по методике Хитрова. Мы специально подчеркиваем тезис о желании больного перенести отсроченную операцию по поводу указанного дефекта: большинство пациентов с подобными дефектами постоянно пользуются эктопротезами, не прибегая к восстановительным операциям.
Дефекты боковых отделов носа и крыла его возникают после лечения базалиом, реже плоскоклеточных раков кожи. Эта группа больных ранее, как правило, подвергается различным видам лечения (лучевая терапия, криодеструкция опухоли, реже,- иссечение ее). Невозможность выполнения перечисленных методов вызывает необходимость иссечения боковых отделов носа с образованием подобных дефектов. Наиболее приемлемая методика при этом-одном оментная пластика кожно-жировым лоскутом из носогубной складки. Этот вид пластики обеспечивает хороший косметический и функциональный эффект. В случае использования у больного этого вида пластики на более ранних этапах лечения и наличия рубцовых изменений в донорской зоне показана отсроченная пластика с использованием филатовского стебля,
При распространенных злокачественных опухолях верхнечелюстной пазухи и верхней челюсти после электрорезекции последней образуется дефект тканей, включающий верхнюю челюсть, боковые отделы носа, медиальные участки скуловой области, нижнее веко и мягкие ткани подглазничной области. Первичная пластика в этих случаях нецелесообразна по причинам, изложенным при описании дефектов наружного носа. Наиболее оптимальным является закрытие этих дефектов с помощью эндопротезов. Эти дефекты нередко совмещаются с дефектами твердого неба, которые также не требуют одпомоментной пластики и эффективно устраняются эндопро-тезами.
Значительные сложности возникают при сохранении глазного яблока в случае удаления нижней стенки глазницы. Это ведет к «подвешиванию» глазного яблока на сосудисто-нервном пучке и к последующим осложнениям. Для сохранения глазного яблока имеются два пути. Первый-восстановление дна глазницы по Кенигу, второй восстановление нижней стенки глазницы по методике Неробеева. При первом способе для опоры глазного яблока используют височную мышцу. После обнаружения переднего края нижней челюсти идентифицируют ее венечный отросток и место прикрепления к последнему височной мышцы. Обнажив с помощью распатора кость. щипцами Листона отсекают венечный отросток, после чего мобилизую! височную мышцу. Для мобилизации мышцы расслаивают сухожилия в толще ее. Волокна мышцы вместе с венечным отростком укладывают на место удаленного дна глазницы. Отсеченный венечный отросток скрепляют с остатками лобного отростка верхней челюсти или, при его удалении, с носовой частью лобной кости. В последующем рубцово-измененная мышца удерживает глазное яблоко, предотвращая провисание последнего.
При наличии указанного или меньшего дефекта тканей в случае сохранения мягких тканей подглазничной области остается значительная раневая поверхность, обращенная в сторону дефекта. Это приводит к мацерации. инфицированию клетчатки, а впоследствии и к рубцовой деформации подглазничной области. Во избежание подобных осложнений целесообразна пластика расщепленным кожным лоскутом тканей подглазничной области по методике, предложенной Н.М. Александровым (1978). Последняя заключается в следующем. Расщепленный кожный трансплантат укладыва-
ют на всю раневую поверхность подглазничного кожно-жирового лоскута, а в дистальном отделе раны-на мышечные ткани. Им укрывают также перемещенную на место нижней стенки глазницы височную мышцу. По краям раны производят подшивание этого трансплантата к подлежащим тканям таким образом, чтобы оставалась полоска раневой поверхности на подглазничном кожно-жировом трансплантате в тех отделах, которые будут прилегать к линии разреза вдоль нижнего века и по боковой поверхности носа. Рану туго тампонируют йодоформным тампоном, в результате чего кожный трансплантат прижимается к ране. Используя повязку по Микуличу, можно не накладывать матрацных швов. Удаление внутреннего тампона, смоченного в вазелиновом масле, производят на 7-8-е сутки, заменяя его на другой, более рыхлый тампон. Наружную салфетку повязки Микулича удаляют через 2 нед, после полного приживле-ния лоскута. Применение методики закрытия раневой поверхности этой области, предложенной нами [Ермолаев И. И., Матякин Е. Г., 1968], нецелесообразно по нескольким причинам. Во-первых, донорский участок располагается на шее и после закрытия дефекта приходится формировать оростому. Во-вторых, кожно-жировой трансплантат, будучи менее мобилен и меньших размеров, не всегда полностью закрывает раневую поверхность. И, наконец, образующийся рубец подчас настолько сильно выражен, что затрудняет последующее обследование больного и может прикрывать рецидив опухоли. Так было у одного из наших больных при возникновении рецидива остеогенной саркомы в подвисочной ямке.
В случае сквозного дефекта скуловой области при сохраненном глазном яблоке показано одномоментное формирование поддерживающего ложа по описанным выше методикам. При сквозном дефекте скуловой и подглазничной областей с отсутствием глазного яблока наиболее целесообразным является создание эктопротеза, фиксируемого на оправе для очков.
Дефекты тканей околоушной области чаще всего бывают при распространенных опухолях околоушной слюнной железы с поражением кожи, метастазах в околоушную область, рецидивных раках кожи этой области. Закрытие дефекта этой области не представляет значительных трудностей и выполняется одномоментно. Чаще всего используют кожно-жировой лоскут с боковой поверхности шеи.
На боковой поверхности шеи основанием к сосцевидному отростку выкраивают кожно-жировой лоскут шириной 5-7 см и длиной 10-12 см (рис. 60, 61). Проекция этого лоскута проводится по ходу грудино-ключич-но-сосцевидной мышцы. После выкраивания его и мобилизации до основания сохраняют ветви затылочной артерии. Учитывая особенности кровоснабжения, целесообразно включать в лоскут подкожную мышцу шеи. Лоскут поворачивают на 120-160° и укладывают на раневую поверхность околоушной области, а затем подшивают к краям раны. Указанная методика проста, атравматична и ненамного удлиняет оперативное вмешательство. Косметический результат, получаемый при этом, вполне удовлетворительный.
Однако применение данной методики целесообразно лишь при дефектах мягких тканей околоушной области. При одновременном удалении ветви нижней челюсти, скуловой кости деформация тканей этой области значительно увеличивается. Для замещения подобных дефектов целесообразно использовать кожно-мышечный лоскут с включением большой грудной мышцы.
Наиболее трудными для замещения являются дефекты тканей полости рта и ротоглотки. Это обусловлено сложным рельефом слизистой оболочки
12*
 |
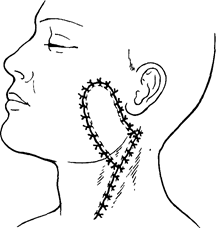 |
Рис. 60. Схема выкраивания кожного лоскута с шеи. Рис. 61. Возможность миграции лоскута.
полости рта, сращением мягких тканей и костных структур, наличие инфекции в полости рта, постоянным смачиванием раневой поверхност слюной, а также предшествующим облучением. Осложняет планирован» пластических операций и отсутствие так называемых стандартных дефе! тов. Практически в каждом отдельном случае имеются индивидуальны особенности деструктивных операций, которые влекут за собой разнообра:
ные дефекты. Вместе с тем и при хирургическом лечении рака полости рт следует стремиться к унификации дефекта.
Одним из немногих типичных дефектов этой зоны является отсутстви половины языка и дна полости рта после резекции их по поводу рака. Пр локализации первичной опухоли на нижней поверхности боковых отделе языка или в области дна полости рта производят резекцию слизисто оболочки альвеолярного отростка, а в некоторых случаях-плоскостную резекцию нижней челюсти. При этом остается обнаженным фрагмен нижней челюсти. Закрытие кости местными тканями, включая лоску с языка либо со слизистой оболочки щеки, малоэффективно. Эта попытк чаще всего при наличии известного натяжения тканей с измененной поел лучевой терапии васкуляризацией приводит к расхождению тканей и обна жению кости. В последующем наступает секвестрация участка кости с дли тельным отторжением секвестра. Применение в этих случаях пластик] значительно уменьшает вероятность подобных осложнений. Предложенна:
ранее для замещения подобного дефекта методика пластики кожно-жиро вым лоскутом с шеи [Ермолаев И. И., 1973; Матякин Е. Г., 1977] обладае-одним нед остатком - двухэтапностью. При пластике шейным лоскуто^ необходимо формирование оростомы с последующим закрытием ее поел' приживления трансплантата.
Наиболее оптимальной для замещения указанных дефектов является пластика кожно-мышечным лоскутом с включением подкожной мышць шеи. Указанная методика предложена.1. Ри1ге11 (1978), в дальнейше\ усовершенствована ]. Со1етап (1983), К. Соп1ге11 (1983), в отечественно! литературе опубликована нами совместно с А. А. Уваровым (1986). Под кожная мышца шеи берет начало у ключицы, идя далее по боковой
поверхности шеи вверх, где она оканчивается несколько выше края нижней челюсти, в боковых отделах нижней зоны лица, «вплетаясь» в мимические мышцы. Кровоснабжение этой тонкой мышцы осуществляется ветвями лицевой, верхней щитовидной артерий и щитошейного ствола. Последние две ветви пересекаются при формировании лоскута.
На 0,5см выше ключицы, а при длинной шее-на 3-5 см намечают границы кожного фрагмента лоскута, имеющего овоидную форму. После этого наносят линии разреза кожи (рис. 62). Кожу с подкожной жировой клетчаткой рассекают до подкожной мышцы, и после отсепаровки кожно-жировых лоскутов образуется автономный островок кожи размером 10 х х 3 см. При отсепаровке кожных лоскутов важно не нанести травму тонкой подкожной мышце, поэтому целесообразно оставлять на ней даже фрагменты клетчатки.
После надсечения у нижнего края кожного фрагмента и фиксации мышцы к последнему осуществляют мобилизацию лоскута по нижней поверхности подкожной мышцы до края нижней челюсти. Особое внимание следует уделять тщательному гемостазу на мышце, так как наличие гематомы является наиболее частой причиной гибели трансплантата. Лицевые артерию и вену перевязывают под трансплантатом, у места вхождения в поднижнечелюстную слюнную железу. Следует по возможности сохранить подподбородочную артерию и включить ее в основание трансплантата. Лоскут по окончании его формирования представляет собой кожно-жировой трансплантат с островным кожно-жировым фрагментом на мышечной ножке с основанием в мягких тканях нижней зоны лица (рис, 63).
После мобилизации данного лоскута его отводят вверх, а на шее выполняют радикальную операцию (фасциально-футлярное иссечение клетчатки шеи либо операция Крайла). После ушивания раны на шее производят операцию в полости рта необходимого объема. Затем через туннель в поднижнечелюстной области, созданный путем рассечения челюстно-подъязычной мышцы, трансплантат проводят в полость рта. При подведении лоскута к краям дефекта осуществляют ротацию его на 180°, после чего кожный фрагмент фиксируют к краям раны тонкими капроновыми швами. На шею накладывают легкую марлевую повязку, с тем чтобы не передавить основание лоскута. С этой целью больному в течение 2- 3 нед рекомендуется спать на противоположной стороне. Швы снимают на 10-е сутки после операции.
Указанная методика атравматична и при определенной хирургической технике несложна для выполнения. Противопоказанием для ее применения служит доза лучевой терапии свыше 40-45 Гр. В этих случаях почти всегда наступает некроз кожного фрагмента лоскута, хотя оставшаяся мышечная часть трансплантата прикрывает участок кости. Рана при этом заживает вторичным натяжением. Неблагоприятным фактором является также применение ее у женщин, подкожная мышца шеи у которых выражена незначительно. В этих случаях причиной некроза являются конституциональные особенности.
Наиболее трудным для замещения из всех отделов полости рта является тотальный дефект передних отделов языка, дна полости рта нижней челюсти. При удалении такого объема тканей без применения первичной пластики у больного отмечается выраженная деформация нижней зоны лица, так называемое птичье лицо. При данной локализации процесса с целью соблюдения принципов абластики, даже при небольшого размера опухолях дна полости рта, необходима резекция дна полости рта, нижней поверхности языка, нижней челюсти. При большем распространении про-
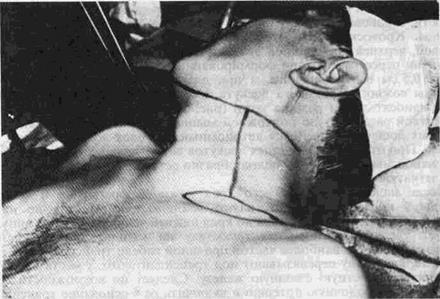
Рис. 62. Планируемые размеры лоскута с подкожной мышцей шеи.
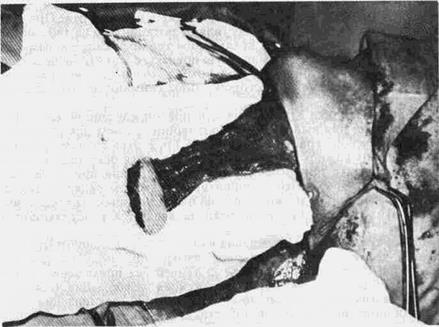
Рис. 63. Лоскут на мышечной ножке. 182
цесса резекции подлежат вся подвижная часть языка, дно полости рта и нижняя челюсть на уровне 616 либо углов ее. У больных после подобных вмешательств, помимо косметических, происходят значительные функциональные нарушения. Нарушается акт глотания, речи, западение языка вызывает затруднение дыхания, особенно в положении лежа, что приводит к длительному, а иногда и постоянному пользованию трахеотомической трубкой. Показания к первичной пластике у этих больных, не являясь абсолютно необходимыми, тем не менее крайне желательны.
Одномоментную пластику при этих дефектах осуществляют с помощью кожно-мышечных лоскутов, включающих грудино-ключично-сосцевидную, трапециевидную либо большую грудную мышцы. Собственный опыт в пластике анализируемых дефектов убеждает нас в целесообразности применения для этой цели двух видов лоскутов: включающих трапециевидную либо большую грудную мышцы. От использования лоскута с включением грудино-ключично-сосцевидной мышцы мы отказались по следующим причинам: 1) косметический и функциональный результат при замещении дефектов передних отделов дна полости рта этим трансплантатом менее эффективен вследствие меньших размеров мышечной ткани; 2) перегиб ножки грудино-ключично-сосцевидной мышцы при замещении этой зоны нередко приводит к частичному некрозу тканей в связи с нарушением питания; 3) выкраивание трансплантата на путях лимфооттока затрудняет последующее наблюдение за состоянием регионарных лимфатических узлов, вероятность поражения которых метастазами при раке передних отделов дна полости рта велика.
Применение лоскутов, включающих трапециевидную и большую грудную мышцы, дает хороший косметический и функциональный эффект и способствует быстрой реабилитации больных.
Сформированные передние отделы дна полости рта являются хорошим ложем для протезирования. Последнее возможно осуществить через 3-4 мес после операции.
Деформация тканей лица при дефектах переднебоковых или боковых отделов полости рта в функциональном отношении менее травматична, в то время как косметически достаточно выражена. Однако при невозможности осуществления одномоментной пластики, чаще всего вызываемой общим состоянием больного, может сформироваться значительная деформация тканей с образованием орофарингостомы. Использование одномоментной пластики у такого контингента больных, перенесших лучевую терапию, может предотвратить образование свища и значительно уменьшить деформацию тканей.
Тотальный дефект подбородочной области и передних отделов дна полости рта чаще всего возникает при распространенном рецидивном раке нижней губы с поражением нижней челюсти либо злокачественных опухолях дна полости рта, нижней челюсти, прорастающих кожу данной области. Замещение их производят с помощью нескольких методов пластики. Наиболее простым является использование дельтопекторального лоскута. Однако при его применении необходимо выполнить несколько этапов пластики. Одним из методов выбора является пластика фартучным лоскутом с передней поверхности шеи, описанная А. И. Неробеевым (1986). В нашей работе мы чаще используем сочетание двух видов лоскутов. С помощью кожно-мышечного лоскута, включающего большую грудную мышцу, формируем передние отделы дна полости рта и контуры подбородка, а с помощью кожно-жировых лоскутов с шей-замещаем дефект кожи подбородочной области.
При опухолях, исходящих из малых слюнных желез корня языка и ротоглотки (цистаденоидная карцинома, мукоэпидермоидная опухоль, ацинозно-клеточный рак), обладающих малой чувствительностью к ионизирующему облучению, наиболее оптимальным методом является оперативное вмешательство, чаще всего осуществляемое через боковую или срединную фаринготомию. Дефект тканей, образующийся при этом, имеет следующий объем: отсутствие половины, а иногда и ^з корня языка, боковой стенки глотки при сохранении подвижной части языка. Замещение подобных дефектов является необходимым, так как при удалении указанных образований между надгортанником и подвижной частью языка образуется обширный дефект тканей. Для замещения подобных дефектов лоскут с включением большой грудной мышцы является непригодным вследствие его обширных размеров. Трансплантат с включением трапециевидной мышцы более оптимален для замещения дефектов этой области, однако только у лиц, имеющих крупные размеры этих органов. У субтильных пациентов при применении этого, достаточно толстого, трансплантата в тесном пространстве, ограниченном углом нижней челюсти, подъязычной костью, надгортанником и подвижной частью языка, вследствие сдавления может наступить нарушение кровообращения, ведущее к гибели трансплантата.
Наиболее оптимальными для замещения дефектов этой области являются лоскуты с включением грудино-ключично-сосцевидной мышцы противоположной стороны и подкожной мышцы шеи с гомолатеральной стороны. Первый вид трансплантата применяют при более обширных дефектах, второй-при более ограниченных и преимущественно локализующихся на боковой поверхности глотки, в области передней небной дужки и задних отделов дна полости рта.
При местно-распространенных раках языка, когда опухолевый инфильтрат локализуется в мышцах языка, поражая большую часть его, перед врачом, определяющим план лечения, стоит сложная задача. Лучевая терапия в самостоятельном плане при таком распространении процесса неэффективна. Хирургическое вмешательство включает удаление всего подвижного отдела.языка и большей части корня его. Дефект тканей, образующийся при этом, достаточно труден для замещения. Поэтому чаще всего хирурги отказываются от операции при таком распространении процесса или, выполняя субтотальную резекцию языка, вынуждены удалять весь фрагмент тела нижней челюсти. Выживаемость больных при подобном распространении процесса, соответствующем Т4, низкая и не превышает 4-6% при сроках наблюдения один-два года.
Изолированное поражение языка встречается не часто. Опухолевая инфильтрация при таком распространении, как правило, захватывает собственные мышцы языка и мышцы, идущие к языку, поражая чаще те из них, которые идут от подъязычной кости. Поэтому при тотальной резекции подвижной части языка с субтотальным удалением корня его целесообразно отсечение челюстно-подъязычной и подъязычно-язычной мышц в месте отхождения их от подъязычной кости. Наиболее оптимальным доступом при этом является срединный, путем рассечения и разведения в стороны фрагментов нижней челюсти.
Этот подход дает широкий доступ к языку и осуществляется путем рассечения нижней челюсти по средней линии с последующим разведением фрагментов в стороны.
Дефект тканей, образующийся после субтотальной резекции языка, включает собственно язычные мышцы, а также те из них, которые вплета-
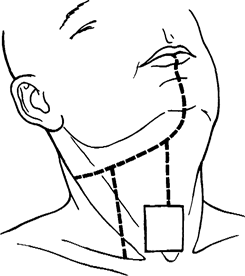 |
Рис. 64. Схема формирования лоскута на передней поверхности шеи. Объяснение в тексте.
ются в мышцы языка, отходя от других анатомических образований:
подбородочно-язычную, челюстно-подъязычную, подъязычно-язычную. При этом остается обнаженной нижняя челюсть, фрагменты которой после резекции сводятся вместе.
Замещение такого дефекта кож-но-мышечными лоскутами, включающими крупные мышцы (грудино-ключично-сосцевидную, трапециевидную, большую грудную), затруднительно, так как объем лоскутов такого типа не позволяет их разместить в пространстве, ограниченном дугой нижней челюсти. Применение кожно-жировых лоскутов также
трудновыполнимо, так как обязательно требует формирования оростомы, что в этих условиях крайне нежелательно. Вместе с тем имеется способ пластики, позволяющий заместить подобный дефект тканей без формирования оростомы.
В 1980 г. ^ап@ Нопе-8Ы и 5Ьеп.Пт-ЛУеп описали методику замещения дефектов челюстно-лицевой области с использованием кожно-мышечного лоскута с включением мышц, лежащих ниже подъязычной кости. У 3 больных ими была выполнена субтотальная резекция языка. В 1984 г. эти авторы сообщили о 112 случаях подобной пластики, выполненной с целью замещения дефектов различных отделов челюстно-лицевой области у 108 больных. Авторы моделировали кожно-мышечный лоскут размером 10 х х 6 см на передней поверхности шеи прямо над яремной вырезкой грудины. После отсечения грудино-подъязычной и щитоподъязычной мышц выделяли и изолировали артериальные и венозные стволы, питающие данный лоскут и отходящие от верхних щитовидных артерий и вены. Идентифицировали веточку нерва, идущую от петли подъязычного нерва. Выделение сосудов и нервов чаще всего осуществляли с двух сторон шеи. В верхнем отделе мышцы отсекали соответственно от подъязычной кости и щитовидного хряща, кожно-мышечный лоскут, автономно связанный с сосудисто-нервными пучками, переносили в полость рта. Верхние отделы его подшивали к остаткам корня языка, а нижние к передним отделам дна полости рта.
Авторы отметили хорошие функциональные результаты при применении данной методики.
Нами несколько модифицирована методика замещения субтотальных дефектов языка [Матякин Е. Г., 1988]. Производят разрез нижней губы по средней линии, который далее продолжается в подбородочную и поднижне-челюстную области (рис. 64). Второй разрез ведут перпендикулярно к первому до ключицы. Кожные лоскуты отсепаровывают в стороны. На стороне шеи, гомолатеральной поражению языка, выполняют фасциально-футляр-ное иссечение клетчатки шеи, а при показаниях операцию Крайла. При этом
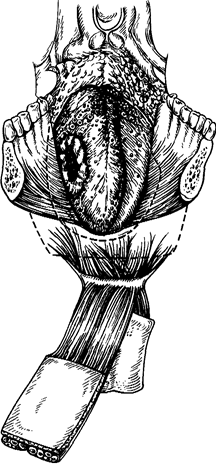 |
Рис. 65. Схема удаления языка с одномо-ментной пластикой. Резецирован подбородочный отдел нижней челюсти, пунктиром показано планируемое иссечение тканей языка, заготовлен кожно-мышечный лоскут.
перевязывают наружную сонную или изолированно язычную артерии. После выполнения этого этапа производят перевязку наружной сонной артерии на противоположной стороне шеи.
Методика выкраивания лоскута отличается от той, которую предложили китайские специалисты. На передней поверхности шеи сразу над яремной вырезкой грудины выкраивают кожный фрагмент размером 5х3 см, от верхнего полюса которого разрез продолжают к разрезу в подбородочной области. Далее над грудиной пересекают грудино-подъязычные мышцы и фрагмент кожи, лежащий над ними, подшивают к последним с тем, чтобы во время мобилизации не отслоить его от мышц. Мобилизуют кожно-мы-шечный лоскут до уровня подъязычной кости, при этом целесообразно по возможности сохранить артериальный и венозный сосуды, питающие эти мышцы, а также ветку нерва, отходящего от дуги подъязычного нерва. После мобилизации лоскута до подъязычной кости его на время укладывают на место.
Производят остеотомию нижней челюсти между 111 зубами. Фрагменты ее разводят в стороны и осуществляют резекцию языка и дна полости рта в границах, необходимых для абластичного удаления опухоли (рис. 65). В зависимости от поражения выполняют либо тотальное удаление языка вместе с корнем, либо чаще оставляют участок корня и задней трети языка со здоровой стороны, из которого формируют культю языка, играющую значительную роль в акте глотания. Слизистую оболочку дна полости рта иссекают в необходимых границах, так как кожно-мышечный лоскут можно подшивать и к слизистой оболочке альвеолярного отростка нижней челюсти. Иссекают обе подбородочно-язычные мышцы, а на стороне поражения-подбородочно-подъязычную, подъязычно-язычную и челюстно-подъ-язычную мышцы. Последнюю иссекают дважды: у • подъязычной кости и у места прикрепления к нижней челюсти, а затем она включается в блок удаляемых тканей.
После резекции тканей лоскут с передней поверхности шеи поворачивают по оси подъязычной кости на 180° и переносят в область дефекта полости рта. Верхнюю часть кожного фрагмента подшивают к остаткам корня языка, а при его отсутствии-к слизистой оболочке надгортанника или его ямкам. Боковые фрагменты подшивают к слизистой оболочке дна
полости рта или альвеолярного отростка нижней челюсти. После приведения фрагментов нижней челюсти в обычное положение накладывают костный шов в среднем отделе ее, осуществив который, подшивают нижний участок кожного лоскута к слизистой оболочке альвеолярного отростка передних отделов нижней челюсти. Этот этап операции наиболее труден и требует тщательного укрывания линии резекции с целью предупреждения остеомиелита нижней челюсти. Дефект кожи передней поверхности шеи, где выкраивался кожно-мышечный лоскут, восстанавливают сближением краев раны. Производят верхнюю трахеотомию. Для питания вводят носопище-вой зонд.
Следует отметить, что операции такого объема выполняют редко, так как при подобном распространении опухоли не часто можно встретить отсутствие поражения нижней челюсти или слизистой оболочки, покрывающей ее. Однако собственный опыт, включающий операции у 11 больных, позволяет рекомендовать подобные операции. Сохранение нижней челюсти не изменяет контуры лица больных. При прослеженности больных от 0,5 года до 3 лет рецидивов и метастазов не выявлено. Все они свободно питаются и разговаривают, в том числе и по телефону. Пятеро работают по прежней специальности. Частичные некрозы, имевшие место у 7 больных, не привели к остеомиелиту нижней челюсти, а также образованию свищей. Вместе с тем у 4 из них был остеомиелит нижней челюсти в подбородочной области, у места наложения костного шва. Однако он носил ограниченный характер и не вызвал деформацию лица. Подробное изложение данной методики объясняется тем, что она лишь недавно описана в литературе и не получила широкого распространения.
Сроки нахождения больных в стационаре после этих операций составили от 35 до 70 дней.
Изолированные дефекты твердого неба встречаются не часто и возникают после удаления опухолей малых слюнных желез, разрушающих небную пластику. Реже они являются следствием операций по поводу рака слизистой оболочки твердого неба. Однако наиболее часто эти дефекты охватывают половину твердого неба и сочетаются с отсутствием альвеолярного отростка, а также других отделов верхней челюсти. Тактика устранения этих видов дефектов изложена в начале главы. При ограниченном поражении твердого неба применение одномоментной пластики целесообразно. При невозможности проведения пластики местными тканями выполнение других видов восстановительных операций связано с техническими трудностями, обусловленными анатомическими особенностями расположения дефекта. Кроме того, восстановление твердого неба затрудняет контроль за участками верхнечелюстной пазухи и верхней челюсти, где чаще всего локализуется рецидив опухоли. Дефекты мягкого неба появляются крайне редко. Замещение их сложная задача, которая должна быть выполнена в максимально короткие сроки любыми доступными пластическими способами.
Зияющие дефекты глотки и шейной части пищевода, не входящие анатомически в челюстно-лицевую область, всегда были объектом внимания пластических хирургов. Достаточно вспомнить классические работы, посвященные этому вопросу, Ф.М.Хитрова (1963), И.М.Молчановой (1970). Способы закрытия этих дефектов с помощью филатовского стебля разработаны этими авторами достаточно подробно. У онкологических больных, подвергающихся облучению, закрытие фарингоэзофагостом с помощью филатовского стебля является нелегкой задачей. Здесь так же, как и в челюстно-лицевой области, наиболее тяжелым этапом является мигра-
ция ножки к краю дефекта, а затем и закрытие дефекта. Рубцово-изменен-ные ткани в области краев раны с нарушением питания после лучевой терапии являются значительной преградой на пути успешного завершения восстановительных операций. В этих условиях особенно важным является хорошее кровоснабжение донорского участка. Этим в полной мере обладают кожно-мышечные лоскуты, позволяющие заместить подобные дефекты в один этап.
 2015-10-16
2015-10-16 798
798