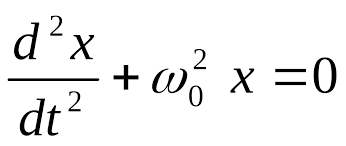2.1 Воспалительный синдром
2.2 Синдром повышенной секреторной активности желудка и 12-ти перстной кишки.
2.3 Синдром ферментативной недостаточности.
2.4 Синдром нарушения моторики желудка, кишечника. Данный синдром может протекать по типу рефлюкс-гастритов, рефлюкс-эзофагитов, атонии кишечника, приводящей к нарушению функции опорожнения и проявляющееся запорами и наоборот повышением моторики, результатом чего являются поносы.
Поэтому коррекция деятельности органов желудочно-кишечного тракта может быть достигнута препаратами с разными механизмами действия. В зависимости от локализации эффекта различают:
1. Средства, регулирующие секреторную функцию желудка и 12-перстной кишки, а также резистентность их слизистой оболочки.
2. Ферментные препараты и иные средства заместительной терапии.
3. Желчегонные средства и гепатопротекторы.
4. Рвотные и противорвотные препараты.
5. Слабительные средства.
3. Патогенез развития язвенной болезни желудка и 12-ти перстной кишки.
В подавляющем большинстве случаев первая группа препаратов используется для лечения таких распространенных заболеваний как язвенная болезнь, некоторые формы гастритов, эзофагитов. Их развитие обусловлено нарушением баланса между защитными механизмами, обеспечивающими целостность слизистой оболочки ЖКТ и агрессивными факторами.
К защитным факторам относятся: слизисто-бикарбонатный барьер; выработка простагландина Е1; регенерация клеток слизистой оболочки; нормальное функционирование микрососудистого русла.
К агрессивным факторам относятся: соляная кислота, пепсин, желчные кислоты; анаэробная бактерия Helicobacter pylori; некоторые лекарственные средства; вредные привычки (алкоголь, табакокурение), стресс, погрешности в питании.
4.Основные подходы к лечению. Точки приложения (фармакодинамика) лекарственных веществ, применяемых при данной патологии.
Поэтому обоснованы два направления фармакотерапии: ослабление агрессивных влияний и усиление резистентности гастродуоденальной слизистой оболочки с помощью протектирующих средств.
Уменьшить действие агрессивных факторов на слизистую можно с помощью:
1) Антацидных средств;
2) Антисекреторных средств:
- блокаторов Н2-гистаминовых рецепторов,
- селективных М1-холинолитиков,
- блокаторов протонной помпы (Н+К+-АТФазы),
3) Препаратов, подавляющих рост Н. pylori.
Усиление резистентности слизистой оболочки ЖКТ достигается цитопротекторами и пленкообразующими препаратами.
Антацидные средства нейтрализуют соляную кислоту и повышают интрагастральный рН до 4,0-4,5, при котором пепсин теряет свою активность. Основная цель антацидной терапии - уменьшение прямого раздражающего действия на слизистую желудка путем снижения протеолитических свойств желудочного сока. Антациды не влияют на объем желудочного сока и на выделение ионов Н+.
Системные антациды (всасывающиеся антациды) - растворимы в воде (гидрокарбонат натрия, кальция карбонат, магния карбонат, магния оксид) - быстро нейтрализуют соляную кислоту и снижают пептическую активность желудочного сока. Их эффект непродолжительный из-за низкой буферной емкости. Высвобождение значительного количества СО2 вызывает неприятные ощущения, отрыжку. Курсовое лечение этими препаратами недопустимо из-за опасности гипернатриемии, гипермагниемии, развития метаболического алкалоза. Экскреция бикарбонатов может приводить к фосфатному нефролитиазу. Из-за стимулирующего действия СО2 возможен симптом “рикошета”, т.е. восстановление гиперацидности. Системные антациды применяют только для купирования острой изжоги. В педиатрической и гериатрической практике их не назначают.
Несистемные антациды (невсасывающиеся антациды) - малорастворимы в воде, плохо абсорбируются, обладают высокой буферной емкостью, действие развивается медленно, но оно продолжительно. Эти препараты не изменяют кислотно - щелочного равновесия в крови. Основным компонентом в большинстве случаев является гидроокись алюминия (Al (OH)3). К препаратам данной группы относятся: альмагел, (оказывает антацидное, обволакивающее, адсорбирующее действие, обладает ветрогонным, желчегонным эффектом), фосфалюгель (обладает антацидным, адсорбирующим, обволакивающим действием, ослабляет болевые ощущения, действует более физиологично, чем альмагель, не влияет на метаболизм фосфора), маалокс (содержит гидроокись алюминия и магния в равных соотношениях, обладает не только нейтрализующим, но и цитопротективным действием: стимулирует защитный фактор слизистой - синтез простагландина Е1, гликопротеинов, связывает желчные кислоты, таким образом, стимулирует защитные и нейтрализует агрессивные факторы).
Антацидные средства являются важным компонентом комплексной фармакотерапии ЯБ. Они купируют болевой синдром и изжогу, хорошо комбинируются с Н2-гистаминовыми блокаторами, М1-холинолитиками, спазмолитиками. Несистемные антациды обладают мощным нейтрализующим действием и оказывают цитопротекторный эффект. Назначают их в соответствии с симптоматикой: при голодных болях - до еды, при изжоге - сразу после еды, при язвенной болезни желудка - через 1 час после еды (на высоте пищеварения) и обязательно - на ночь.
Н2-гистаминовые блокаторы высокоэффективны при лечении ЯБ с повышенной кислотностью. Механизм их действия связан с конкурентным ингибированием действия гистамина на Н2-рецепторы мембран париетальных клеток и последующим снижением секреции соляной кислоты и пепсина, уменьшением объема желудочной секреции, при этом в основном тормозится базальная, ночная, а не индуцированная секреция соляной кислоты. К Н2-блокаторам относятся циметидин (1-е поколение), ранитидин (2-е поколение), фамотидин (3-е поколение), низатидин (4-е поколение). Разработка и внедрение препаратов 2-4 поколений позволила существенно снизить частоту побочных эффектов, увеличить комфортность лечения. Благодаря их применению удалось многократно сократить число оперативных вмешательств при
язвенной болезни. Помимо избирательного действия на Н2-гистаминовые рецепторы препараты 3 и 4 поколения способны повышать резистентность слизистой оболочки желудка и 12-перстной кишки.
К побочному действию препаратов 1-го поколения относятся: диарея, потливость, слабость, сонливость, - при длительном применении оказывает антиандрогенное действие (гинекомастия, импотенция), вызывает депрессию микросомального окисления в печени, тормозит метаболизм многих лекарств, нарушает функцию почек, печени, возможны тромбоцитопения и нейтропения.
Необходимость применения М-холинолитических средств при ЯБ определяется важной ролью холинергической иннервации в регуляции желудочной секреции. Использование атропина, платифиллина, метацина ограничено высоким риском побочных эффектов (тахикардия, сухость слизистых, нарушение аккомодации) и противопоказаниями (глаукома, аденома предстательной железы). Это связано с неизбирательным действием классических М-холинолитиков на все М-холинорецепторы, независимо от их локализации и подтипа.
Селективным антагонистом М-холинорецепторов является пиренцепин (гастроцепин), блокирующий М1-холинорецепторы, расположенные на нейронах интрамуральных ганглиев. Благодаря высокой активности препарат снижает желудочную секрецию (соляную кислоту, пепсиноген) в дозах, которые не угнетают М-холинорецепторы слюнных желез, сердца, гладких мышц глаза и других органов.
Пиренцепин. Его отличают низкая частота побочных эффектов, возможность применения при различных сопутствующих заболеваниях, более мягкое действие на желудочную секрецию на фоне высокой противоязвенной эффективности. Он хорошо комбинируется с Н2-гистаминовыми блокаторами. Сроки лечения 4-8 недель.
Блокаторы протонной помпы омепразол (лосек, олиз, омепрол, осид) - наиболее мощный ингибитор желудочной секреции на сегодняшний день. Он тормозит поступление ионов Н+ в полость желудка, не влияет на образование пепсиногена. Особенно эффективен при ЯБ, резистентной к Н2-гистаминовым блокаторам. Механизм действия связан с торможением активности Н+К+-АТФазы периентальных клеток желудка и блокаде заключительной стадии секреции соляной кислоты. В результате на 24 часа и более снижается ее базальная и индуцируемая секреция, независимо от природы раздражителя. Препарат действует быстро, его эффект зависит от величины принятой дозы.
Он хорошо переносится больными, в редких случаях возможна тошнота, запоры, диаррея, боли в животе, головная боль, слабость, кожная сыпь. Еще одно преимущество омепразола - возможность приема 1 раз в сутки. Для пожилых больных и лиц с нарушением функции печени и почек специальный подбор доз не требуется. Продолжительность лечения 4-8 недель. Противопоказаний практически нет (беременным и детям не назначают из-за отсутствия достаточного опыта применения). Форма выпуска - капсулы по 0,02.
Антигеликобактерные средства. Helicobacter pylori обнаруживают в биоптатах слизистой большинства больных язвенной болезнью (ЯБ) желудка и 12-перстной кишки, некоторыми формами гастритов. ВОЗ признает инфекцию Н. pylori канцерогенной для человека. Факторы ее патогенности хорошо адаптированы к условиям паразитизма в желудке и обеспечивают выживание в кислой среде желудочного содержимого и колонизацию слизистой оболочки. H. pylori вырабатывает экзоферменты, агрессивные по отношению к клеточным элементам эпителия (уреаза, протеаза, фосфолипаза. глюкофосфатаза), к естественным факторам защиты (каталаза, супероксиддисмутаза), усиливают синтез соляной кислоты, индуцируют аутоимунные процессы в слизистой оболочке желудка. Хотя H. pylori и не являются единственной причиной возникновения ЯБ по современным представлениям, ее роль в патогенезе ЯБ 12-перстной кишки признана ведущей.
К средствам, подавляющим рост Н. pylori в слизистой оболочке желудка относятся:
- препараты, содержащие соли висмута;
-ингибиторы протонной помпы (омепразол, лансопразол, пантопразол);
-антибиотики: амоксициллин, метронидазол, тетрациклин, кларитромицин, азитромицин и их аналоги.
Катионы висмута губительны для H. pylory, поскольку угнетают энергетические процессы в мембранах бактерий и нарушают их целостность. Наиболее распространены препараты на основе цитрата, галлата, салицилата висмута. Их коллоидное состояние в полости желудка способствует образованию защитной нерастворимой пленки именно в месте повреждения и локальному уничтожению колоний бактерии. Помимо этого, Bi - пленкообразующие средства стимулируют синтез простагландина Е1 и секрецию бикарбонатов, то есть активизируют факторы защиты. Время действия препаратов 4-8 часов. Пленкообразование обеспечивается за счет возникновения ковалентных связей между солями висмута и белками в зоне воспаления или некроза. Это возможно только в кислой среде, поэтому препараты назначают за 1 час до еды и не сочетают их с антацидами.
Монотерапия препаратами не так эффективна, как в комбинации с антибактериальными средствами. Соли висмута назначают курсом 4-8 недель до полного рубцевания язвенного дефекта. Побочное действие препаратов иногда проявляется в виде тошноты, рвоты, диареи. Кал окрашивается в черный цвет. Неоправданно длительное применение может вызвать висмутовую энцефалопатию. На основе висмут-содержащих пленкообразующих средства разработаны 3-х, 4-х компонентные схемы лечения ЯБ, с комбинацией антибиотиками, ингибиторами протонной помпы, Н2 - гистаминовыми блокаторами.
Коллоидный субцитрат висмута (вентрисол, де-нол) назначают по 1 таблетке 3 раза в сутки за 0,5-1 час до еды на протяжении 1-2 месяцев. Форма выпуска: таблетки по 0,12 г.
Ингибиторы протонной помпы оказывают комплексное антигеликобактерное действие:
-ухудшают условия обитания колоний бактерии в слизистом и полслизистом слое;
-замедляют деление отдельных клеток;
-снижают адгезивные свойства бактерий, то есть способность “прилипать” к мембране эпителиальной клетки;
-ингибируют активность важнейшего экзофермента H.pylory уреазы.
Ингибиторы протонной помпы применяют в составе 3-х и 4-х компонентных схем лечения, комбинируя с антибиотиками и препаратами висмута.
Только применение антибиотиков позволяет добиться эрадикации микроорганизма из слизистого и подслизистого слоев гастро-дуоденальной зоны и длительной, более 3-х лет, ремиссии ЯБ.
Различают семидневные и десятидневные схемы лекарственных антигеликобактерных комбинаций (практическое занятие).
Цитопротективные средства повышают слизеобразование или сами образуют дополнительный защитный слой. Препараты позволяют купировать симптомы ЯБ без изменений секреции соляной кислоты и пепсина. В эту группу входят:
1. Синтетические производные простагландинов,
2. Лекарственные средства с местным защитным пленкообразующим действием (висмутсодержащие, см. антихеликобактерные средства – вентер, де-нол).
Цитопротективное действие синтетических производных простагландинов Е1 и Е2 заключается в стимуляции секретов слизи и гидрокарбонатов, усилении функции микроциркуляторного русла слизистой и ее трофики, уменьшении диффузии Н+ в ткани, увеличении скорости регенерации клеток слизистой оболочки и восстановлении целостности поврежденного слоя.
Мизопростол. Синтетический аналог простагландина Е1, по активности не уступает Н2-гистаминовым блокаторам. Способен заживлять язвы и оказывать протективный эффект при длительном лечении нестероидными противовоспалительными средствами, глюкокортикоидами.
5. Дисбактериоз кишечника. Причины развития. Подходы к диагностике и лечению.
Важнейшую роль в жизнедеятельности организма человека играет микробиоценоз – симбионтные микроорганизмы, активно участвующие в формировании иммунобиологической реактивности организма, в обмене веществ, в синтезе витаминов, необходимых аминокислот и целого ряда биологически активных соединений.
Дисбактериоз – качественное и количественное изменение бактериальной микрофлоры в сторону увеличения числа микроорганизмов – симбионтов, не присутствующих у здоровых людей или встречающиеся в незначительных количествах, при котором происходит срыв адаптации, нарушение защитных и компенсаторных механизмов.
Под нормальной микрофлорой кишечника понимают микрофлору, имеющуюся у здоровых людей. Микробы к-ка представляют главный компонент нормальной микрофлоры человека. Главным полигоном служит толстая к-ка. Двенадцатиперстная к-ка и проксимальный отдел тощей к-ки практически стерильны. По мере приближения к подвздошной к-ке. Число бактерий увеличивается, достигая 105 в 1 мл кишечного содержимого (преимущественно лактобациллы и энтерококки). В дистальных отделах подвздошной к-ки половина представлена анаэробами (бактероиды, бифидобактерии и др.) и половина факультативно анаэробными бактериями (кишечная палочка, лактобациллы энтерококки).
После баугиниевой заслонки, где начинается толстая к-ка, количество м/о возрастает до 1010-1012, а качественный состав усложняется до 400 и более видов.
У здорового человека состав нормальной микрофлоры достаточно стабилен. Выделяют облигатные наиболее постоянные и факультативные редко встречающиеся микробы. Определенное место занимают условно – патогенные микроорганизмы,которые в случае снижения резистентности макроорганизма могут выступать в качестве возбудителей заболевания. Относительное постоянство отражает собственный гомеостаз нормальной микрофлоры, который базируется на ее взаимоотношении с хозяином.
Среди постоянных обитателей толстого к-ка встречаются микробы представители различных семейств.
Таблица 1 – Основные представители микроорганизмов кишечника в норме.
(слайд 1)
| №п/п | Микроорганизмы | Функциональные особенности | Вид флоры |
| 1. | Бифидофлора | Строгие анаэробы | Основная |
| 2. | Бактероиды | Синергидная флора | |
| Молочнокислая палочка | |||
| Кишечная палочка | |||
| Энтерококки Стафилакокки Стрептококки | Оппортунистическая флора | Сопутствующая | |
| 3. | Клебсиеллы Протей Грибы Клостридии | Сапрофитная флора | Условно-патогенная флора |
| Кампилобактреии Синегнойная палочка | Случайная флора |
Бифидобактерии составляют 85-98%микрофлоры к-ка. Находятся в слизистом слое к-ка и влагалище женщин. В пожилом возрасте процентное содержание бифидобактерий уменьшается.
Бифидобактерии выполняют следующие функции организма:
- образуют органические кислоты, что приводит к снижению кислотности до 4,0-3.8. Создавая кислую среду, они препятствуют размножению патогенной, гнилостной и газообразующей микрофлоры кишечника, сдерживают рост и размножение;
- обладают антогонистическим действием в отношении условно-патогеной микрофлоры, сдерживают рост и размножение патогенной микрофлоры;
- способствуют процессам ферментативного переваривания пищевых инградиентов – усиливают гидролиз белков, сбраживают углеводы, омыляют жиры, растворяют клетчатку, стимулируют перистальтику кишечника, способствуя нормальной эвакуации кишечного содержимого;
- витаминно-образующая функция. Участвуют в синтезе и всасывании витаминов группы В, К, фолиевой и никотиновой кислот, способствуя синтезу незаменимых аминокислот, лучшему усвоению солей кальция, витамина Д;
- формирование иммунологической реактивности. Стимулируют лимфоидный аппарат, синтез иммуноглобулинов, увеличивают синтез пропердина и комплемента, повышают активность лизоцима, понижают проницаемость сосудистых тканевых барьеров для токсических продуктов патогенных и условно-патогенных бактерий, препятствуя развитию бактериемии и сепсиса.
Лактобактерии
грамположительные, неспорообразующие, анаэробные, неподвижные бактерии. Находятся в ротовой полости, кишечнике влагалище. Продуцируют молочную кислоту создают кислую среду, подавляя гнилостную, патогенную микрофлору, такую как синегнойная палочка, протей, сальмонеллы и стафилакокки.
Причины вызывающие дисбактериоз:
1. Бактериальные инфекции (шигеллез, сальмонеллез, иерсиниоз, кампилобактериоз и др.) пищевые токсикоинфекции (золотистый стафилакокк), паразиты и др.
2. Алиментарные нарушения возникают при однообразном или длительном парантеральном питании, употребление рафинированных или нетрадиционных продуктов питания, преимущественно углеводная пища (бродильная диспепсия),белковых продуктов (гнилостная диспепсия.
3. Антибактериальная терапия.
4. Гормонотерапия.
5. Стрессовые состояния.
6. Неблагоприятные условия окружающей среды.
7. Злоупотребление алкоголем, приводящее к нарушению функции органов ЖКТ.
8. Чрезмерное и неконтролируемое применение лекарственных препаратов различных фармакологических групп.
9. Возраст пациентов и связанные с этим изменения ферментативного состава.
10. Время года.
Диагностика дисбактериоза
1. Копрологическое исследование (йодофильная флора, внеклеточный крахмал).
2. Бактериологическое исследование кишечного содержимого и желчи.Для исследования берут фекалии и стерильным тампоном ч/з эндоскоп со слизистой оболочки 12-ти перстной к-ки. В норме дуоденальной содержимое стерильное. При дисбактериозе в 1 мл кишечного сока содержится более 10000 микробных тел.
3. Эндоскопическое исследование проводят при подозрении на органические процессы для исключения причин дисбактериоза.
4. Биохимическое исследование кишечного содержимого.Таблица3,4 (слайд).
Примеры формулировки диагноза
1. Затянувшаяся реконвалесценция после острой дизентерии. Дисбактериоз 4 ст. (ассоциированный протейный и стафилакокковый, декомпенсированный).
2. Поливалентная аллергия. Дискинезия толстой к-ки преимущественно по гипомоторному типу. Дисбактериоз 3 ст. (ассоциированный – коли – и клостридиальный), субкомпенсированный.
Стадии дисбактериоза
1 ст. – Снижение количества бифидум бактерий и (или) лактобактерий.
2 ст. – Значительное увеличение и в последующем преобладание колибактериальной флоры или ее резкое снижение, атипичные и ферментативно неполноценные E.coli.
3 ст. - Высокие титры ассоциации условно-патогенной микрофлоры.
4 ст. – Преобладают бактерии рода протея или синегнойной палочки в высоких титрах.
При дисбактериозе происходит не только качественное и количественное изменение микрофлоры, но и выход ее за пределы нормального обитания, например в проксимальный отдел тонкой к-ки.
Схема лечения при различных стадиях дисбактериоза.
1 ст. Назначают биопрепараты (бифидумбактерии) и препараты, нормализующие моторную функцию толстой кишки (спазмолитические, вяжущие, адсорбенты), поливитамины. При показаниях, проводят коррекцию иммунного статуса (противоаллегрические средства, иммуностимуляторы. Эубиотики не назначают (за искл. бактисубтила, целесообразность которого обсуждают при недостаточной эффективности проводимой терапии в течении 3-4 недель).
2 ст. - Добавляют колибактерин.при отсутствии эффекта через 3-4 недели назначают эубиотики (невиграмон, нитроксолин и др).
3-4 ст. - Назначение поливалентного бактериофага, после отмены которого применяют эубиотики. При отсутствии эффекта назначают антибиотики.Одновременно с анибактериальными препаратами используют биопрепараты. Колибактерин назначают только при эшерихиозах.
 2014-02-24
2014-02-24 991
991