Большинство лекарственных веществ в организме претерпевают биотрансформацию – подвергаются метаболизму. Из одного и того же вещества могут образовываться не один, а несколько метаболитов, иногда десятки, как это показано, например, для аминазина. Осуществляется биотрансформация лекарственных веществ, как правило, под контролем ферментов (хотя возможно и неферментное их превращение, например химическое - путем гидролиза). В основном метаболизирующие ферменты локализованы в печени, хотя немаловажную роль в метаболизме лекарственных веществ могут играть и ферменты легких, кишечника, почек, плаценты и других тканей. Регулируя такие фармацевтические факторы как вид лекарственной формы (суппозитории вместо таблеток, в/в инъекция вместо пероральных лекарственных форм), можно в значительной степени избежать на первых порах прохождения вещества через печень и, следовательно, регулировать биотрансформацию.
Образование токсических метаболитов можно, также, значительно уменьшить регуляцией фармацевтических факто ров. Например, при метаболизме амидопирина в печени, образуется канцерогенное вещество – диметилнитрозамин. После ректального введения соответствующих лекарственных форм этого вещества отмечается интенсивное всасывание, превосхо-дящее в 1,5 - 2,5 по интенсивности таковое при пероральном приеме, что позволяет снизить дозировку вещества при сохранении терапевтического эффекта и снижении уровня токсичного метаболита.
Биотрансформация обычно приводит к снижению или исчезновению биологической активности, к инакгивации лекарств. Однако с учетом фармацевтического фактора - простая химическая модификация, в ряде случаев можно достигать образования более активных или менее токсичных метаболитов. Так, противоопухолевый препарат фторафур в организме отщепляет гликозидный остаток, высвобождая активный противоопухолевый антиметаболит - фторурацил. Сложный эфир левомицетина и стеариновой кислоты безвкусен в отличие от горького левомицетина. В желудочно-кишечном тракте происходит ферментативный гидролиз неактивного эфира, а высвободившийся левомицетин всасывается в кровь. Плохо растворимый в воде левомицетин переводом в сложный эфир с янтарной кислотой (сукцинат) превращается в хорошо растворимую соль - новая химическая модификация, используемую уже и для в/м и в/в введения. В организме в результате гидролиза этого эфира, достаточно быстро отделяется сам левомицетин.
Для снижения токсичности и улучшения переносимости синтезирована простая химическая модификация изониазида - фтивазид (гидразон изониазида и ванилина). Постепенное высвобождение вследствие биотрансформации противотуберку-лезной активной части молекулы фтивазида – изониазида, уменьшает частоту и выраженность побочных эффектов, характерных при приеме чистого изониазида. То же характерно и для салюзида (гидразон изониазида, полученный конденса-цией его с 2-карбокси-3, 4- диметил бензальдегидом), который в отличие от изониазида можно вводить парентерально.
Экскреция (выведение) лекарственных веществ и их метаболитов
Основными путями экскреции лекарственных веществ и их метаболитов является выделения с мочой и калом, наряду с этим вещества могут выводиться из организма с выдыхаемым воздухом, с секретом молочных, потовых, слюнных и других желез.
Регулируя соответствующим образом фармацевтические факторы для ряда лекарственных веществ можно регулировать и процессы экскреции. Так, увеличивая рН мочи (одновременным введением с лекарственными веществами - слабыми кислотами - щелочнореагирующих компонентов, таких, как натрия гидрокарбонат и др. соответствующих вспомогательных веществ) можно существенно повысить выделение (экскрецию) почками ацетилсалициловой кислоты, фенобарбитала, пробени-цида. Для лекарственных веществ - слабых оснований (новокаин, амфетамин, кодеин, хинин, морфин и др.) имеет место обратная картина - слабые органические основания лучше ионизируются при низких значениях рН (кислой моче), при этом они в ионизированном состоянии плохо реабсорбируются канальцевым эпителием и быстро выделяются с мочой. Введение их вместе со вспомогательными веществами, понижающими рН мочи, (алюминия хлорид, например) способствует быстрому выделению их из организма.
Многие лекарственные вещества проникают из крови в паренхиматозные клетки печени. К этой группе веществ относится левомицетин, эритромицин, олеандомицин, сульфаниламиды, ряд противотуберкулезных веществ и др.
В клетках печени лекарственные вещества частично подвергаются биотрансформации и в неизменном виде или в виде метаболитов (в том числе и коньюгатов) выводятся с желчью или возвращается в кровь. Экскреция лекарственных веществ желчью зависит от ряда факторов, таких как молекулярная масса, совместное применение веществ усиливаю-щих экскрецию желчи - сульфат магния, питуитрин, или секреторную функцию печени - салицилаты, рибофлавин.
Другие пути выведения лекарственных веществ - с потом, слезами, молоком менее существенны для всего процесса выделения.
Исследования всасывания, распределения, биотрансформа-ции и выведения многих лекарственных веществ показали, что способность лекарственного вещества оказывать лечебное действие является лишь его потенциальным свойством, которое может значительно изменяться в зависимости от фармацевтических факторов.
Применяя различное исходное сырье, различные вспомога-тельные вещества, технологические операции и оборудование, можно менять не только скорость высвобождения лекарственного вещества из лекарственной формы, но и скорость и полноту его всасывания, особенности биотрансформации и выделения, а в конечном итоге его терапевтическую эффективность
Таким образом, на все отдельные звенья транспорта лекарственных веществ в организме оказывают влияние различные фармацевтические факторы. А так как терапевтическая эффективность и побочные эффекты лекарств зависят от концентрации всосавшегося лекарственного вещества в крови, органах и тканях, от длительности пребывания вещества там, от особенностей его биотрансформации и выделения, то тщательное изучение влияния фармацевтических факторов на эти процессы, профессиональное, научное регулирование этих факторов на всех стадиях создания и исследования лекарств будет способствовать оптимизации фармакотерапии – повышению ее эффективности и безвредности.
ЛЕКЦИЯ 5
ПОНЯТИЕ БИОЛОГИЧЕСКОЙ ДОСТУПНОСТИ ЛЕКАРСТВ. МЕТОДИКИ ЕЕ ИССЛЕДОВАНИЯ.
Биофармация наряду с тестом фармацевтической доступности предлагает устанавливать специфический критерий для оценки влияния фармацевтических факторов на всасывае-мость лекарственногосредства - биологическую доступность - степень, в которой лекарственное вещество всасывается из места введения в системный кровоток и скорость, с которой этот процесс происходит.
Первоначально критерием степени всасывания лекарствен-ного вещества был взят относительный уровень в крови, создающийся при введении вещества в изучаемой и стандартной форме. Сравнивали, как правило, максимальные концентрации лекарственного вещества. Однако такой подход к оценке всасывания веществ неадекватен по целому ряду причин.
Во-первых, потому что выраженность биологического действия многих лекарственных веществ обусловлена не только их максимальным уровнем, но и временем, в течение которого концентрация вещества превышает минимальный уровень, необходимый для реализации фармакологического эффекта. Во-вторых, эмпирическая оценка момента максимума концентрации вещества в крови может оказаться неверной. В-третьих, эта оценка может быть не точной из-за ошибок определения. Все это побудило исследователей характеризовать степень всасыва-ния не отдельными точками, а фармакокинетической кривой
С = f (t) в целом.
А так как интегральное представление о кривой проще получить, измеряя площадь, ограниченную этой кривой с осью абсцисс, то и было предложено характеризовать степень всасывания лекарственноговещества величиной площади под соответствующей фармакокинетической кривой.
Отношение площадей под кривыми, полученными при введении лекарственного вещества в изучаемой и стандартной формах получило название степени биологической доступности:
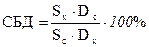 , где:
, где:
Sx - площадь под ФК-кривой для исследуемого вещества в изучаемой лекарственной форме;
Sc - площадь под ФК-кривой для этого же вещества в стандартной лекарственной форме;
Dc и Dx – соответственно дозы вещества в испытуемой и стандартной лекарственных формах.
Исследования биологической доступности проводятся в виде сравнительных экспериментов “in vivo”, в которых лекарство сравнивается со стандартной (наиболее доступной) лекарственной формой этого же активного вещества.
Различают абсолютную и относительную биологическую доступность. В качестве стандартной лекарственной формы, при определении «абсолютной» биологической доступности применяется раствор для внутривенного введения. Внутривенная инъекция дает наиболее четкие результаты, так как доза поступает в большой крут кровообращения и биологическая доступность препарата в этом случае является наиболее полной - практически стопроцентной.
Однако, более распространено и, возможно, более целесообразно определение относительной биологической доступности. При этом стандартной лекарственной формой, как правило, служит раствор для внутреннего употребления и лишь в случаях, когда вещество нерастворимо или неустойчиво в водном растворе может использоваться другая лекарственная форма для приема внутрь, которая хорошо охарактеризована и хорошо всасывается, например, суспензия микронизированного вещества или микронизованный препарат, заключенный в желатиновую капсулу.
Опыт биофармации показал, что характеристика всасыва-ния лекарственного вещества степенью, в которой оно всасывается, недостаточна. Дело в том, что даже при полном всасывании лекарственного вещества его концентрация в крови может не достигать минимального эффективного уровня, если скорость всасывания невелика по сравнению со скоростью выделения (элиминации) этого вещества из организма. На рис. (рис 5.1.) представлены некоторые из возможных ситуаций, возникающих при введении препаратов А, В, С, содержащих одинаковую дозу одного и того же лекарственного вещества, различающихся примененными в процессе их создания фармацевтическими факторами.
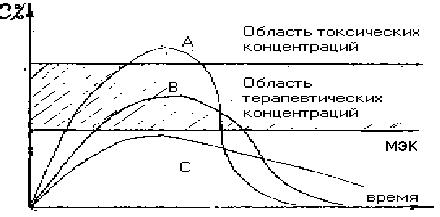
Рисунок 5.1
Изменение концентрации лекарственного вещества в биологической жидкости после введения лекарственных форм, различающиеся фармацевтическими факторами.
При введении препарата А и В концентрация лекарствен ного вещества в крови превышает минимальную эффективную концентрацию (МЭК) в первом случае больше, чем во втором, а при введении препарата С концентрация лекарственного вещества так и не достигает минимальной эффективной концентрации, хотя величины площадей под ФК-кривыми во всех 3-х случаях одинаковы. Таким образом, видимые различия в фармакокинетике лекарственного вещества после его введения в формах А, В, С обусловлены неодинаковой, скоростью всасывания. Вот почему при определении биологической доступности с 1972 г. (Riegelman L.) введено обязательное установление и скорости всасывания, т.е. скорости, с которой вещество поступает из места введения в системный кровоток.
Таким образом, в определении биологической доступности нашли свое отражение интегральный (степень всасывания) и кинетический (скорость всасывания) аспекты оценки процесса всасывания.
При определении биологической доступности производят последовательный забор проб необходимых жидкостей (крови, мочи, слюны, лимфы и др.) в течение строго обусловленного периода времени и определяют в них концентрацию вещества (см. учебник Муравьева И.А., I960 г., ч.1, стр.295, I и 2 абзацы - определение БД на здоровых добровольцах).
Пробы для определения биологической доступности берут из различных мест в зависимости от терапевтического применения лекарстенных веществ. Обычно для этого используют венозную и артериальную кровь или мочу. Имеются, однако, лекарства, биологическую доступность которых целесообразнее определять на месте фактического воздействия лекарстеного вещества. Например, лекарства, которые действуют в желудочно-кишечном тракте или лекарственные формы для нанесения на кожные покровы.
Полученные данные содержания веществ (или их метаболитов) в биожидкостях вносят в таблицы, на основании которых строят графики зависимости концентрации лекарственного вещества в биожидкостях от времени ее обнаружения - (ФК-кривые) C = f (t).
Таким образом, любая разница в биологической доступности сравниваемых лекарств отражена в кривой концентрации веществ в крови или в схеме его выделения с мочой. При этом надо учитывать, что на концентрацию лекарственного вещества в крови влияют и другие переменные факторы: физиологические, патологические (эндогенные) и экзогенные.
Поэтому, чтобы повысить точность исследований необходимо учитывать все переменные величины. Влияние таких факторов как возраст, пол, генетические различия в метаболизме лекарственных веществ, а также наличие патологических состояний, можно в значительной степени контролировать с помощью метода «перекрестного эксперимента».
Влияние факторов, которые непосредственно могут быть проконтролированы исследователем (прием пищи, одновременное введение или прием других лекарств, количество выпитой воды, рН мочи, физическая активность и др.) доводят до минимума путем строгой стандартизации условий эксперимента.
 2014-04-09
2014-04-09 2868
2868
