заключается в том, что внутренний лоскут апоневроза наружной косой мышцы живота вместе с краями внутренней косой и поперечной мышц живота подшивают к паховой связке одним рядом узловых шелковых швов (рис. 12). Затем наружный лоскут апоневроза подшивают поверх внутреннего.
12. Пластика пахового канала по способу С. И. Спасокукоцкого. Подшивание внутреннего лоскута апоневроза m. obliqui externi abdominis, m. obliquus internus abdominis и m. transversus abdominis к lig. inguinale.
Способ Жирара. Пластика пахового канала производится путем подшивания внутренней косой и поперечной мышц живота к пупартовой связке поверх семенного канатика. Затем к пупартовой же связке подшивают внутренний листок рассеченного апоневроза наружной косой мышцы живота. Поверх него пришивают наружный листок апоневроза, создавая таким образом апоневротическую дупликатуру. Формируют наружное отверстие пахового канала так, что бы оно пропускало кончик пальца (семенной канатик). Накладывают швы на кожу.
Способ Кимбаровского (швы Кимбаровского) является наи более часто применяемой в клинической практике модификацией операции Жирара-Спасокукоцкого (рис. 4). Суть модификации в использовании при пластике оригинальных швов, обеспечивающих сопоставление однородных тканей. Для этого первый вкол иглы делают, отступя 1 см от края верхнего листка апоневроза. Игла проходит через всю толщу подлежащих мышц и возвращается на переднюю поверхность апоневроза у самого его края. Затем этой же иглой захватывают паховую связку. Остальные швы накладывают таким же образом. При затягивании нитей верхний листок апоневроза подворачивается и прикрывает мышцы. В результате спереди от семенного канатика к паховой связке подшиваются края мышц, окутанных апоневрозом.
Способ Мартынова. Этапы операции такие же, как при способе Жирара. Пластику производят путем подшивания внутреннего листка апоневроза косой мышцы живота к пупартовой связке с последующим формированием дупликатуры из апоневроза.
8, Врожденные паховые грыжи и их хирургическое лечение.
Врожденные паховые грыжи тесно связаны с процессом опускания яичка. Известно, что формируется яичко на уровне 2~3 поясничных позвонков, примыкая к первичной почке. Брюшина покрывает его с трех сторон. Затем яичко с ростом эмбриона начинает опускаться вниз, следуя так называемому проводнику (gubernaculum testis). К 4-6-му месяцу внутриутробной жизни оно лежит уже у внутреннего пахового кольца, на протяжении 7-го месяца проходит паховый канал и на 9-м месяце опускается в мошонку, достигая ее дна к моменту рождения ребенка. Вместе с яичком и его придатком паховый канал проходит семявыносящий проток, артерии и вены яичка, образующие артериовенозное сплетение, лимфатические сосуды. К моменту рождения ребенка проводник яичка атрофируется.
Врожденные паховые грыжи часто сочетаются с водянкой яичка или семенного канатика. При этом возможны различные варианты: а) от влагалищного отростка отшнуровывается его часть, которая непосредственно прилежит к яичку (является полостью водянки), а верхняя часть отростка становится грыжевым мешком; б) влагалищный отросток, оставаясь незаращенным на уровне внутреннего пахового кольца, облитерируется на отдельных участках, что приводит к сочетанию грыжи с кистами семенного канатика и т.д.
9. Пластика пахового канала при прямых паховых грыжах: способы Бассини и Кукуджанова.
Способ Бассини. Это классический способ укрепления задней стенки пахового канала, имеющий множество модификаций. В оригинальном виде его выполняют следующим образом. Под семенным канатиком накладывают глубокие швы: 1) между краем прямой мышцы и её влагалищем и надкостницей лонного бугорка (здесь достаточно 1–2 швов); 2) между внутренней косой и поперечной мышцами, а также поперечной фасцией, с одной стороны, и паховой связкой с другой (эти 5-6 швов полностью ликвидируют паховый промежуток) (рис. 71). Таким образом, заднюю стенку пахового канала укрепляют поперечной фасцией и мышцами. Укладывают семенной канатик и поверх него сшивают края апоневроза наружной косой мышцы.
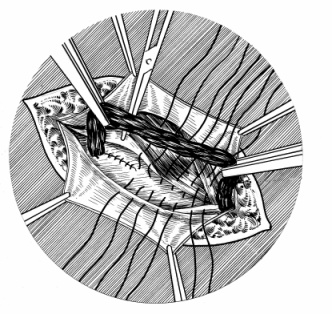
Рис. 71. Способ Бассини.
Способ Бассини широко используют зарубежные хирурги для лечения косых и прямых паховых грыж, однако в нашей стране применение его весьма ограничено – лишь при сложных грыжах. Этот способ несколько более сложен и травматичен, чем комплексный способ Жирара–Спасокукоцкого–Кимбаровского. Слабым местом операции следует считать также необходимость сопоставления швами разнородных тканей. Для устранения этого недостатка Nyhus предложил модификацию операции Бассини, суть которой сводится к следующему. После обнажения задней стенки пахового канала поперечную фасцию рассекают на всём протяжении до внутреннего отверстия пахового канала. Затем её верхний листок несколько отслаивают от предбрюшинной клетчатки. Это делают с той целью, чтобы швы на мышцы и мобилизованный листок поперечной фасции, с одной стороны, а паховую связку – с другой, накладывались таким образом, чтобы паховая связка соприкасалась с поперечной фасцией, а не с мышцами.
Мы, располагая большим клиническим опытом применения способа Бассини, считаем, что он надёжен в тех случаях, когда не разрушена поперечная фасция и сшивание верхней и нижней стенок пахового канала, а также влагалища прямой мышцы с надкостницей лонного бугорка можно произвести без значительного натяжения. В тех случаях, когда имеется высокий (более 4 см) паховый промежуток и сшивание краёв мышц с паховой связкой производят с большим натяжением, надёжного срастания не происходит. Края мышц, подвергаясь рубцеванию и дегенерации, постепенно отходят от паховой связки.
Способ Кукуджанова. Предложен в основном для прямых и сложных форм паховых грыж: больших косых с прямым каналом, рецидивных. После удаления грыжевого мешка и ушивания глубокого пахового кольца накладывают швы: а) между влагалищем прямой мышцы живота и связкой Купера; для этого применяют небольшую круглую обкалывающую иглу и синтетические нити; швы (3–4) накладывают на протяжении 3 см от лонного бугорка до фасциального футляра подвздошных сосудов, защищая их при этом лопаточкой и не сдавливая швами; в случае намечающегося натяжения до завязывания швов в самом медиальном отделе влагалища прямой мышцы делают чуть косой послабляющий разрез длиной 2–2,5 см (рис. 72); сшивание тканей с натяжением следует считать грубой технической ошибкой; описанный момент операции имеет большое значение, создавая крепкое дно пахового канала; б) между соединённым сухожилием, а также верхним краем рассечённой поперечной фасции и нижним краем поперечной фасции и паховой связкой. Самый последний шов накладывают у медиального края глубокого отверстия пахового канала. Операцию заканчивают созданием дубликатуры апоневроза наружной косой мышцы живота.
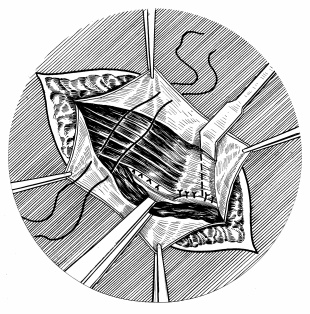
Рис. 72. Способ Кукуджанова. Укреплена задняя стенка пахового канала. Часть швов наложена для формирования передней стенки.
Операция Кукуджанова является модификацией способа Бассини. В конструктивном отношении она более сложна, однако использование для пластики куперовой связки, сшивание преимущественно однородных тканей без значительного натяжения, полноценное использование апоневроза наружной косой мышцы повышает радикализм и надёжность этой операции, которая может быть применена при всех без исключения сложных паховых грыжах. Основное противопоказание к операции – отсутствие полноценных тканей.
10, Операции при скользящих и ущемленных паховых грыжах.
скользящая паховая грыжа характеризуется тем, что в появлении грыжевого мешка присутствует как париетальная брюшина, так и висцеральная брюшина. Скользящая паховая грыжа является достаточно сложным для оперативного вмешательства видом грыжи и требует участия в операции высококвалифицированного хирурга;
ущемление паховой грыжи (сдавливание грыжи в отверстии, через которое она выходит);
При скользящих грыжах стенкой грыжевого мешка на большем или меньшем протяжении является орган, частично не покрытый брюшиной (слепая кишка, мочевой пузырь). Во избежание повреждения такого органа при выделении грыжевого мешка следует обращать внимание на толщину его стенок, особенно боковых.
При скользящих грыжах слепой кишки обнаруживают небольшое утолщение наружной стенки грыжевого мешка. Чтобы не ранить стенку слепой кишки, грыжевой мешок в таких случаях следует вскрывать по передне-внутренней поверхности. При скользящих грыжах мочевого пузыря обнаруживают утолщение внутренней стенки грыжевого мешка.
Выделять шейку грыжевого мешка при этом следует осторожно с медиальной и задней стороны, а вскрывать мешок необходимо по передне-наружной поверхности.
Когда грыжевой мешок выделен и вскрыт, осматривают его внутреннюю поверхность, чтобы установить границы и степень участия скользящего органа в образовании грыжевого мешка.
Максимально выделив брюшинную часть грыжевого мешка, подтягивают ее в рану и накладывают изнутри кисетный шелковый шов на расстоянии 1 см от места перехода брюшины на орган. Ниже кисетного шва мешок отсекают, а стенку органа, участвующего в образовании грыжевого мешка, вправляют в брюшную полость.
11, Оперативные доступы к органам брюшной полости. Виды разрезов передней брюшной стенки, их преимущества и недостатки.
Срединная лапаротомия имеет следующие преимущества: дает возможность хорошего обзора большинства органов брюшной полости; при рассечении тканей не повреждает мышцы; при выполнении срединной лапаротомии сохраняет в целости крупные сосуды и нервы; доступ технически прост – рассекаются практически три слоя:
1) кожа с подкожной клетчаткой;
2) белая линия живота с прилежащими к ней поверхностной фасцией;
3) париетальная брюшина. В случае необходимости верхняя срединная лапаротомия может быть продлена книзу, нижняя срединная лапаротомия может быть расширена кверху.
То есть специальный доступ может быть трансформирован в общий доступ. Тотальная срединная лапаротомия может быть дополнена поперечным разрезом или боковым разрезом под углом (такой доступ называется угловым).
К недостаткам срединной лапаротомии следует отнести сравнительно медленное срастание краев раны вследствие плохого кровоснабжения апоневрозов широких мышц живота по белой линии. В послеоперационном периоде линия швов испытывает сильную нагрузку из—за тяги краев раны в поперечном направлении. В ряде случаев это может привести к образованию неполноценного рубца и послеоперационным грыжам.
Широкий доступ к органам брюшной полости может быть обеспечен при выполнении поперечных разрезов Поперечный разрез брюшной стенки, проведенный на 3–4 см выше пупка от одной средней подмышечной линии до другой, позволяет осмотреть большинство органов брюшной полости. При этом особенно доступны органы, лежащие у боковых стенок живота (восходящая и нисходящая части ободочной кишки). Несколько труднее оперировать в верхних и нижних отделах (поддиафрагмальное пространство, органы таза). Однако при необходимости поперечный разрез может быть дополнен рассечением белой линии живота. Если нет необходимости полной ревизии органов, поперечная лапаротомия может быть более ограниченной как по протяженности разреза, так и по уровню его выполнения (верхняя поперечная или нижняя поперечная лапаротомия).
При поперечных разрезах выполняют расслоение (рассечение) щироких косых мышц живота, а также пересекают одну или обе прямые мышцы живота (доступ Черни). При некоторых способах поперечной лапаротомии прямые мышцы могут раздвигаться (надлобковый доступ Пфанненштиля).
Преимущества поперечных доступов: сохранение в целости межреберных сосудисто—нервных пучков, поскольку разрезы выполняются параллельно их ходу; доступы легко могут быть продлены в латеральную сторону практически до средней подмышечной линии; края раны хорошо срастаются, поскольку перпендикулярная длине раны тяга мышц сравнительно невелика.
Недостатки поперечных доступов:
1) относительная ограниченность обзора – доступ позволяет хорошо осмотреть органы только одного этажа (верхнего или нижнего);
2) трудоемкость при рассечении и последующем восстановлении прямых мышц живота.
12, Топографическая анатомия верхнего этажа брюшной полости. Ход брюшины. Сальниковая сумка, ее стенки и сообщения.
верхний этаж — ограничен сверху диафрагмой, снизу брыжейкой поперечной ободочной кишки, лат. mesocolon transversum. Верхней наружной границей живота спереди являются края реберных дуг и мечевидный отросток. Сзади верхняя граница живота соответствует нижним краям XII ребер и остистому отростку XII грудного позвонка. Нижней наружной границей живота являются гребни подвздошных костей, паховые связки и лонное сращение. Указанные костные образования легко прощупываются на всем протяжении.
Bursa omentalis, сальниковая сумка, представляет собой часть общей полости брюшины, лежащую позади желудка и малого сальника. В состав малого сальника, omentum minus, входят, как было указано, две связки брюшины: lig. hepatogastricum, идущая от висцеральной поверхности и ворот печени к малой кривизне желудка, и lig. hepatoduodenale, соединяющая ворота печени с pars superior duodeni. Между листками lig. hepatoduodenale проходят общий желчный проток (справа), общая печеночная артерия (слева) и воротная вена (кзади и между этими образованиями), а также лимфатические сосуды, узлы и нервы.
Полость сальниковой сумки сообщается с общей полостью брюшины только посредством сравнительно узкого foramen epipldicum. Foramen epiploicum ограничено сверху хвостатой долей печени, спереди — свободным краем lig. hepatoduodenale, снизу — верхней частью двенадцатиперстной кишки, сзади — листком брюшины, покрывающим проходящую здесь нижнюю полую вену, а более кнаружи — связкой, переходящей с заднего края печени на правую почку, lig. hepatorenale. Часть сальниковой сумки, непосредственно примыкающая к сальниковому отверстию и располагающаяся позади lig. hepatoduodenale, носит название преддверия — vestibulum bursae omentalis; сверху оно ограничено хвостатой долей печени, а снизу — duodenum и головкой pancreas. Верхней стенкой сальниковой сумки служит нижняя поверхность хвостатой доли печени, причем processus papillaris висит в самой сумке. Париетальный листок брюшины, образующий заднюю стенку сальниковой сумки, покрывает расположенные здесь аорту, нижнюю полую вену, поджелудочную железу, левую почку и надпочечник. По переднему краю pancreas париетальный листок брюшины отходит от pancreas и продолжается вперед и вниз в качестве переднего листка mesocolon transversum или, точнее, задней пластинки большого сальника, сращенной с mesocolon transversum, образуя нижнюю стенку сальниковой сумки.
13, Топография преджелудочной и печеночной сумок брюшины, их стенки и сообщения, практической значение.
печеночно-почечной, lig. hepatorenale, и снизу - почечно-двенадцатиперстной, lig. duodenorenale. Сальниковое отверстие имеет различные размеры; при этом нередко может быть закрыто спайками. В последнем случае сальниковая сумка оказывается полностью изолированной от свободной брюшной полости.
Форма сальниковой сумки весьма сложна и индивидуально различна, что отражает особенности процесса эмбриогенеза. В ней можно выделить переднюю, заднюю, нижнюю и левую стенки, а справа - преддверие сальниковой сумки.
Преддверие сальниковой сумки, vestibulum bursae omen-talis, самая правая ее часть, расположено позади печеночно-двенадцатиперстной связки и ограничено сверху хвостатой долей печени, снизу - двенадцатиперстной кишкой, сзади - париетальной брюшиной, покрывающей нижнюю полую вену.
Передней стенкой сальниковой сумки являются малый сальник, задняя стенка желудка и lig. gastrocolicum; задней стенкой - париетальный листок брюшины, покрывающий здесь поджелудочную железу, аорту, нижнюю полую вену и нервные сплетения верхнего этажа брюшной полости; верхней — хвостатая доля печени и частично диафрагма; нижней - брыжейка поперечной ободочной кишки; левой - селезенка и ее связки - ligg. gastrolienale et phrenicolienale.
На задней стенке сальниковой сумки наиболее выпуклая часть головки поджелудочной железы, tuber omentale, достигает нижней поверхности печени. От tuber omentale к малой кривизне желудка идут две короткие складки брюшины - plicae gastropancreatica dextra et sinistra. В последней проходит левая желудочная артерия — a. ga-strica sinistra.
Сальниковая сумка может быть также местом формирования гнойных процессов вследствие прободных язв желудка, гнойных заболеваний поджелудочной железы и др. В таких случаях воспалительный процесс ограничивается пределами сальниковой сумки, а при заращении спайками сальникового отверстия остается изолированным от свободной брюшной полости.
Оперативные доступы в сальниковую сумку осуществляются путем рассечения lig. gastrocolicum ближе к селезеночному углу толстой кишки, через mesocolon trans-versum и, значительно реже, через малый сальник.
https://www.studmed.ru/oxta/164.html
Правая печеночная сумка, bursa hepatica dextra, ограничена сверху и спереди диафрагмой, снизу — верхнезадней поверхностью правой доли печени, сзади — правой частью венечной и правой треугольной связками печени, слева — серповидной связкой печени.
В правой печеночной сумке могут возникать внутрибрюшинные так называемые поддиафрагмальные абсцессы, чаще всего развивающиеся как осложнения холецистита, прободных язв желудка, двенадцатиперстной кишки и др. Воспалительный экссудат попадает сюда чаще всего из подпеченочного углубления по наружному краю печени. Нередки случаи развития поддиафрагмальных абсцессов при гнойном аппендиците, когда гнойный экссудат поступает сюда по правой боковой борозде (каналу) из правой подвздошной ямки.
14, Топографическая анатомия желудка.
Ventriculus (gaster), желудок, представляет мешкообразное расширение пищеварительного тракта. В желудке происходит скопление пищи после прохождения ее через пищевод и протекают первые стадии переваривания, когда твердые составные части пищи переходят в жидкую или кашицеобразную смесь. В желудке различают переднюю стенку, paries anterior, и заднюю, paries posterior. Край желудка вогнутый, обращенный вверх и вправо, называется малой кривизной, curvatura ventriculi minor, край выпуклый, обращенный вниз и влево, — большой кривизной, curvatura ventriculi major. На малой кривизне, ближе к выходному концу желудка, чем к входному, заметна вырезка, incisura angularis, где два участка малой кривизны сходятся под острым углом, angulus ventriculi.
Желудок располагается в epigastrium; большая часть желудка (около 5/6) находится влево от срединной плоскости; большая кривизна желудка при его наполнении проецируется в regio umbilicalis. Своей длинной осью желудок направлен сверху вниз, слева направо и сзади наперед; при этом ostium cardiacum располагается слева от позвоночника позади хряща VII левого ребра, на расстоянии 2,5 — 3 см от края грудины; его проекция сзади соответствует XI грудному позвонку; оно значительно удалено от передней стенки живота. Свод желудка достигает нижнего края V ребра по lin. mamillaris sin. Привратник при пустом желудке лежит по средней линии или несколько вправо от нее против VIII правого реберного хряща, что соответствует уровню XII грудного или I поясничного позвонка. При наполненном состоянии желудок вверху соприкасается с нижней поверхностью левой доли печени и левым куполом диафрагмы, сзади — с верхним полюсом левой почки и надпочечником, с селезенкой, с передней поверхностью поджелудочной железы, далее внизу — с mesocolon и colon transversum, спереди — с брюшной стенкой между печенью справа и ребрами слева. Когда желудок пуст, он вследствие сокращения своих стенок уходит в глубину и освобождающееся пространство занимает поперечная ободочная кишка, так что она может лежать впереди желудка непосредственно под диафрагмой. Величина желудка сильно варьирует как индивидуально, так и в зависимости от его наполнения. При средней степени растяжения его длина около 21 — 25 см. Емкость желудка в значительной степени зависит от диетических привычек субъекта и может колебаться от одного до нескольких литров. Размеры желудка новорожденного очень невелики (длина равна 5 см).
15, Топографическая анатомия печени. Понятие о портальной и кавальной системах. Понятие о сегментарном строении печени.
Большая часть печени располагается в нижнем отделе правой стороны грудной клетки (правое подреберье), ее часть выходит в собственно эпигастральную область, и небольшой участок лежит позади ребер грудной клетки слева.
Особенности сосудов печени заключаются в том, что, кроме артериальной крови, она получает еще и венозную кровь. Через ворота в вещество печени входят a. hepatica propria и v. portae. Войдя в ворота печени, v. portae, несущая кровь от непарных органов брюшной полости, разветвляется на самые тонкие веточки, расположенные между дольками, — vv. interlobulares. Последние сопровождаются аа. interlobulares (ветвями a. hepatica propia) и ductuli interlobulares. В веществе самих долек печени из артерий и вен формируются капиллярные сети, из которых вся кровь собирается в центральные вены — vv. centrales. Vv. centrales, выйдя из долек печени, впадают в собирательные вены, которые, постепенно соединяясь между собой, образуют vv. hepaticae. Печеночные вены имеют сфинктеры в местах впадения в них центральных вен. Vv. hepaticae в количестве 3 — 4 крупных и нескольких мелких выходят из печени на ее задней поверхности и впадают в v. cava inferior.
Таким образом, в печени имеются две системы вен: 1) портальная, образованная разветвлениями v. portae, по которой кровь притекает в печень через ее ворота, и 2) кавальная, представляющая совокупность vv. hepatica e, несущих кровь из печени в v. cava inferior.
Сегмент печени — это пирамидальный участок ее паренхимы, прилегающий к так называемой печеночной триаде: ветвь воротной вены 2-го порядка, сопутствующая ей ветвь собственной печеночной артерии и соответствующая ветвь печеночного протока.
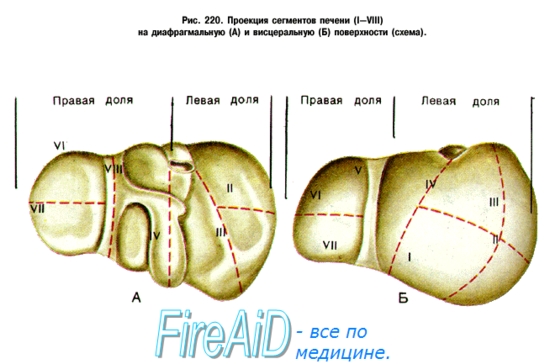
Сегменты, группируясь по радиусам вокруг ворот печени, входят в более крупные самостоятельные участки печени, называемые зонами, или секторами. Различают пять таких секторов.
1. Левый латеральный сектор соответствует II сегменту (моносегментарный сектор).
2. Левый парамедианный сектор образован III и IV сегментами.
3. Правый парамедианный сектор составляют V и VIII сегменты.
4. Правый латеральный сектор включает VI и VII сегменты.
5. Левый дорсальный сектор соответствует I сегменту (моносегментарный сектор).
Сегменты печени формируются уже в утробном периоде и ясно выражены к моменту рождения. Учение о сегментарном строении печени углубляет прежнее представление о делении ее только на доли и дольки.
16, Топографическая анатомия желчного пузыря и внепеченочных желчных протоков.
Желчный пузырь располагается на нижней поверхности печени между правой и квадратной долями. Проекция дна желчного - угол, образованный наружным краем правой прямой мышцы и реберной дугой на уровне слияния хрящей IX-X ребер; пересечение двух линий - правой парастернальной и линией, соединяющей концы X ребер; точка пересечения реберной дуги с линией, соединяющей правую подмышечную ямку с пупком. Желчный пузырь - резервуар желчи, грушевидной формы. Длина пузыря 7-8 см., ёмкость - 40-60 куб.см. Он имеет три отдела - дно, тело, и шейку. Дно - свободный отдел желчного пузыря, выступающий за нижний край печени. Противоположный узкий конец - шейка, а средняя часть - тело пузыря. Шейка пузыря продолжается в пузырный проток. Различают две стенки желчного пузыря - верхнюю, прилегающую к печени, и нижнюю, обращенную в брюшную полость. Брюшина покрывает дно, тело и шейку с трех сторон (мезоперитонеально). Дно и нижняя поверхность тела пузыря соприкасаются с поперечной ободочной кишкой, пилорическим отделом желудка и двенадцатиперстной кишкой. Формы положения желчного пузыря:
желчный пузырь со всех сторон покрыт брюшиной и имеет собственную брыжейку, мобильный и может перекручиваться, что приводит к его некрозу;
внутрипеченочное положение пузыря. Встречаются случаи удвоения пузыря или его дистопия.
Кровоснабжение осуществляется пузырной артерией, которая отдает ветви на верхнюю и нижнюю поверхность. Венозный отток происходит через пузырную вену в правую долевую воротную вену.
 2015-02-14
2015-02-14 1260
1260
