| Клиническая картина. | Эритематозная форма рожи | Маститоподобная форма рака молочной железы | Острый мастит |
| Возраст. | Любой. | Преимущественно старший. | Фертильный. |
| Особенности анамнеза | Контакт с больным со стрептококковой инфекцией | Нет. Может быть указание на наличие мастопатии, добро-качественной опухоли. | Как правило болеют женщины со стрептококковой инфекцией при нарушении выделения молока из отдельных долек молочной железы. Трещины сосков. |
| Начало заболевания. | Острое. Симптомы общей интоксикации (повышение t до высоких цифр, боль в суставах, мышцах, тошнота, рвота) выраженные в первые 12-24 часов заболевания. Они могут предшествовать появлению местного очага. | Постепенное. Интенсивность боли невелика. Повышение t тела, гиперемия кожи. | Острое. Симптомы общей интоксикации менее выражены в начале и усиливаются по мере прогрессирования процесса. |
| Боль в очаге воспаления | Жгучего характера. | Без характерных особенностей. | Постоянная, может быть пульсирующего характера. |
| Внешний вид местного очага. | Эритема с четкими в форме языков пламени краями, по периферии есть валик. Очаг четко отграничен от окружающей здоровой кожи. | Гиперемия кожи с нечеткими краями. Опухоль быстро прорастает все слои железы, грудные мышцы. | Гиперемия, максимально выраженная в центре очага, постепенно уменьшается к периферии. |
| Пальпация | Очаг воспаления, ограниченный собственно кожей. Кода при прикосновении резко болезненна, “горячая”. | Молочная железа увеличена, плотная, ограничено подвижна. | Пальпируется болезненный инфильтрат в толще железы, при абсцедировании отмечается флюктуация. |
В этой стадии (и только в этой!) есть шансы прервать воспалительный процесс, направить его по пути рассасывания, не доводя до нагноения. Для этого необходимо раньше начинать антибактериальную терапию (сульфаниламиды, антибиотики, препараты группы фторхинолонов), сочетать её с умелым сцеживанием молока из участка воспалительного инфильтрата, где всегда имеется лактостаз. Это – болезненная, но необходимая процедура, ибо “перегоревшее” молоко, которое остается в воспалительных участках, является отличной питательной средой для бактерий. Антибактериальная терапия должна сопровождаться назначением противогрибковых препаратов - нистатин, леворин и т.ин. Антимикотическая терапия проводится в интересах матери и ребенка, который с молоком получает препараты, которые обусловливают дисбактериоз и кандидоз. Для профилактики дисбактериоза назначают бактисубтил, колибактерин/
Дискуссионным остается вопрос - кормить или не кормить ребенка? Если кормить, то какой грудью? Когда кормление нужно запретить? Во время решения этого вопроса возникает коллизия между желательностью кормления ребенка. Желательность кормления в интересах матери связана с тем, что отсасывание молока ребенком – наиболее физиологичный и эффективный способ дренирование и опорожнения молочной железы. Желательность получения ребенком материного (материного, а не донорского) молока не требует комментариев. Все аргументы “за” и “против” кормления обоснованы, но однозначного решения дилеммы нет. Есть различные точки зрения, которые колеблются между безоговорочным разрешением кормления обеими молочными железами и кормлением только здоровой грудью. Аргумент категорического запрета: мать инфицирована, следовательно, гематогенным путем инфицируется и молоко “здоровой” груди. Мы разрешаем кормление обеими молочными железами вплоть до видимых клинических признаков абсцедирования или до появления примеси гноя к молоку (очевидный признак прорыва абсцесса в систему молочных протоков). Диагностика абсцесса влечёт за собой неотложную операцию и переход на кормление “здоровой” грудью. Многолетний опыт убеждает нас в правоте такой тактики.
Признаки абсцедирования - размягчение и зыбление инфильтрата, примесь гноя к молоку, сильные ознобы и высокая температура тела - являются абсолютными показаниями к операции. Цель хирургического вмешательства - широкий разрез гнойной полости, удаление секвестров некротической ткани, разрушение перемычек между «полостями», обеспечения оптимального дренирования и свободного оттока гноя. Цель может быть достигнута лишь при оптимальном выборе места и длины разреза. Женщины обычно просят, чтобы разрез был как можно меньшим. Парадокс в том, что короткий разрез дает худший косметический результат, чем разрез оптимальной длины, который обязательно должен выходить за границы инфильтрата и распространяться на 1-2 см в здоровой ткани. Такой разрез создает благоприятные условия оттока гноя, обеспечивает быстрое очищение и заживление раны. Маленький разрез не обеспечивает полноценного дренирования, рана долго очищается, выполняется избыточными грануляциями и заживает небольшим поверхностным, но грубым, втянутым, безобразным рубцом. В прошлом, когда не было антибактериальных препаратов, и единственным методом лечения абсцессов был разрез, хирурги говорили: “Рана должна быть подобной корыту, а не бутылке с узким горлом”. Появление антибиотиков не изменило природу человека и не отменило биологических закономерностей. Принцип Гиппократа “Ubi pus ibi evacuo” сохраняется. В задачи хирурга входит обеспечение оптимальных условий соблюдения этого принципа.
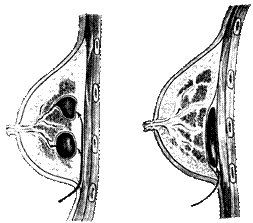
Рис..3. Разрезы для адекватного дренирования гнойника при глубокой их локализации.
Если по тем или другим причинам хирургическая операция задерживается, гной расплавляет ткани, а иногда распространяется вглубь молочной железы по фасции, покрывающей большую грудную мышцу. Это осложнённый вариант клинического течения. Оптимальным доступом к гнойнику в этих случаях является разрез по Барденгейеру (рис..3.), который проходит по нижней складке кожи на границе железы и подкожной жировой клетчатки. Этот разрез обычно соответствует нижнему полюсу гнойной полости и потому - по законам физики - обеспечивает самый лучший дренаж. Рубец после заживления раны оказывается прикрытым свисающей у взрослой женщины молочной железой, что обеспечивает хороший косметический результат.
На основе многолетнего опыта клиники, в составе которой работает отделение гнойно-септической хирургии, мы остаемся категорическими противниками пункционного способа лечения гнойных маститов. Этот способ в последнее время приобрел широкое распространение, главным образом среди амбулаторных хирургов. Пункционное лечение гнойных маститов состоит в том, что гнойник пунктируется тонкой иглой, гной аспирируется шприцем, и в полость абсцесса вводится антибактериальный препарат. Повторными пункциями с аспирацией гноя и введением антибиотиков у некоторых больных, действительно, удается достичь успеха. Но эти успехи дискредитируются большим количеством неудач и осложнений. Дело в том, что сегодня мастит в большинстве случаев развивается вследствие инвазии чрезвычайно вирулентного стафилококка в сочетании с неспорогеной анаэробной флорой. Это обусловливает тяжелое клиническое течение и макро морфологические особенности воспалительного процесса, которое протекает как многофокусное поражение с некрозом ткани и образованием большого количества полостей. Самой важной задачей хирургической операции является раскрытие всех полостей и карманов, разрушение перепонок, удаление некротических тканей и преобразования многокамерного образования в одну хорошо дренируемую полость. Понятно, что пункция этой задачи не решает. И как результат - потеря времени, прогрессирование воспалительного процесса, образование новых гнойных камер, угроза сепсиса. Мы наблюдали больных, которые долго и без успеха лечились пункциями. Все заканчивалось большим количеством разрезов, сквозь которые частично были удалены, частично иссекались и спонтанно выделялись с гноем секвестры расплавленной молочной железы. Во- вторых, у больных железа превращалась в гигантский карбункул, который поддерживал септическое состояние. Им по жизненным показаниям пришлось выполнить ампутацию молочной железы.
Введение в программу послеоперационного лечения антибактериальных препаратов широкого спектра действия разрешает в некоторых случаях завершить операцию полноценным дренирование и наложением первичных швов. После выполнения операции в полном объеме вводятся дренажи. Одни из них обеспечивают отток, другие служат для постоянной или прерывистой инстиляции антибактериальных препаратов. На рану накладываются первичные швы, которые значительно ускоряют заживление и улучшают косметический результат операции. Этим способом можно пользоваться лишь при условиях беспрерывного круглосуточного наблюдения за дренажами, которые требуют многократной коррекции.
Хронические воспалительные процессы - туберкулез, сифилис, актиномикоз - характеризуются плотными деревянистыми инфильтратами, которые осложняются свищами и язвами. Клинические проявления этих заболеваний требуют дифференцированной диагностики с карциномой молочной железы Т4. Дифференциальную диагностику необходимо проводить ех соnsilo с фтизиатром, венерологом и инфекционистом. Решающее значение в диагностике туберкулеза имеет жидкий серый крошкообразный гной, из которого высеивается туберкулезная палочка; анамнез и рентгенологическая характеристика легких, которые являются местом первичного туберкулезного поражения. Диагностика сифилитической гуммы основывается также на анамнезе, реакции Вассермана и гистологическом исследовании инфильтрата. Следует помнить, что у женщин первичный сифилис может протекать незаметно, и анамнестические сведения могут дезинформировать. При актиномикозе верификация обеспечивается выявлением актиномикотических друз в гнойном отделяемом из свища. Диагностические ошибки при специфических воспалительных процессах в молочной железе обусловлены редкостью этих поражений. Врачи забывают об их существовании и на диагностическом этапе не учитывают.
Дисгормональные дисплазии и доброкачественные опухоли молочной железы объединены в одну группу, ибо и те, и другие представляют собой реакцию молочной железы на гормональный дисбаланс. Вероятно, правильнее было бы группу дисгормональных дисплазий разделить на две подгруппы, две формы - диффузную и локальную (узловую). Тогда к диффузной форме можно отнести все виды так называемых мастопатий, а к локальной (узловой) - доброкачественные опухоли. Разделение дисгормональных дисплазий на диффузную и узловую формы имеет практическое значение: диффузные формы лечатся консервативно, узловые формы требуют хирургического вмешательства.
Диффузные формы дисгормональных дисплазий молочной железы часто называют мастопатией. Это неудачное название укоренилось в литературе и получило широкое распространение среди практических врачей и больных, хотя оно неинформативна, так как в переводе означает “патологическая (ненормальная) молочная железа”. Никаких указаний на этиопатогенетическую, морфологическую или функциональную сущность патологии оно не несет. Все же этот термин принят, и нам придется им пользоваться.
Мастопатией называют диффузное изменение структуры одной или обеих молочных желез, которое проявляется зернистостью, потерей гомогенности ткани железы, неадекватной болезненностью во время мягкой пальпации (рис..4), болями в молочных железах в предменструальные дни, иногда выделениями из сосков вне периода лактации.
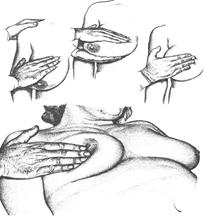
Рис..4. Приёмы пальпации молочной железы.
Патологоанатомической сутью мастопатии оказывается пролиферация железистой эпителиальной ткани с образованием кист, аденом; разрастание соединительной ткани, которая формирует фибромы или участки диффузного фиброза. Иногда пролиферация эпителиальной ткани приводит к образованию внутрипротоковых папиллом. В зависимости от преимущества тех или иных процессов мастопатии называют аденоматозными, фиброзными, кистозными, кистофиброзными, аденокистозными и т.д. Выделение из сосков могут быть связаны с поликистозом, при котором некоторые кисты открываются и опорожняются в молочные протоки, или с внутрипротоковыми папилломами, которые кровоточат при давлении извне. Прозрачная, бесцветная, иногда мутная, иногда бурая капля, которая появляется из соска во время сдавления окружающей ткани, характерна для сообщающихся спротоками кист. Кровь характерна для внутрипротоковых папиллом.
Локальные, узловые формы дисгормональных дисплазий представляют собой доброкачественные опухоли - аденомы, фибромы, фиброаденомы, кисты. Доброкачественные опухоли развиваются или в здоровой, гомогенной ткани молочной железы, или проявляются на фоне зернистой или тяжистой диффузной мастопатии. Так или иначе, доброкачественная опухоль представляет
В
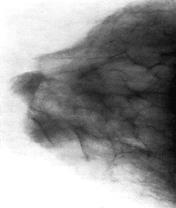
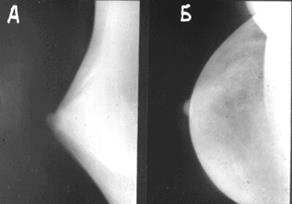
Рис..4 и.5 А, Б, В. Мамограммы при доброкачественных поражениях молочной железы.
собой цельный узел. Киста отличается эластичной консистенцией, а значительные опухоли – плотностью. Распознавательной особенностью всех доброкачественных опухолей является чёткая граница с окружающей тканью, подвижность относительно прилегающей ткани. Эти признаки определяются пальпацией, на мягкой рентгенограмме молочной железы (мамограмме) (рис..4;.5.), при ультразвуковом исследовании.
Решающее значение для выбора метода лечение имеет дифференциальная диагностика, которая определяет доброкачественную или злокачественную природу опухолевого узла.
Консервативное лечение мастопатии основывается на понимании этиопатогенеза заболевания, связанного с гормональным дисбалансом. Решающее значение имеет соотношение эстрогены/прогестины. При увеличении состава эстрогенов преобладают пролиферативные процессы в железистой эпителиальной ткани, которые обусловливают развитие аденом и кист. Доминирование прогестинов стимулирует разрастание соединительной ткани, развитие фиброза. Во время обследования больной с дисгормональными дисплазиями молочной железы следует определить состояние гормонально активных и гормонально зависимых органов. В первую очередь, необходимо обследовать гениталии. Выявление патологии яичников, матки направляет лечебную программу на коррекцию генитального аппарата. Известна зависимость между функциональной активностью щитовидной железы и эстрогеннообразовательной функцией яичников, которая угнетается при гипертиреозе. Гормон щитовидной железы угнетает также активность коры надпочечных желез. Поэтому выявление патологии щитовидной железы определяет программу лечения. Объектом лечения фиброзной мастопатии, которая развилась на фоне гипертиреоза, должна быть щитовидная железа. Важное значение имеет функциональное состояние печени, которое у многих больных оказывается нарушенным. Причиной функциональных нарушений печени может быть перенесенный в прошлом вирусный гепатит, малярия и злоупотребление алкоголем, что приводит, в конце концов, к хроническому гепатиту и циррозу. Выявление патологии печени у больной мастопатией диктует необходимость гепатотропной терапии.
Гормональный дисбаланс, который является основным этиопатогенетическим фактором диффузной мастопатии, определяет обоснованность корригирующей терапии. При кистозно-аденоматозной форме мастопатии, которая обусловлена излишком эстрогенов, рекомендуется применение андрогенов в первые 14 дней менструального цикла и прогестинов, начиная с 15-го дня. При фиброзной форме мастопатии, которая связана с недостаточностью эстрогенов, назначают эстрогены с 1 по 14 день цикла и прогестины, начиная с 15-го дня.
Теоретически гормональная терапия четко аргументирована. Наша клиника относится к числу противников гормонального лечения мастопатии по следующим соображениям. Отутствие лабораторного контроля за лечением гормонами приводит к тому, что дозы и режим подбирают эмпирически, что приводит к ошибкам. Даже при строгом лабораторном контроле возможны осложнения, которые могут оказаться значительно опаснее, чем заболевание, которое стало объектом лечения. К таким осложнениям гормональной терапии относятся провокации сахарного диабета, гипертонических кризов, прогрессирующее течение атеросклероза. К более легким осложнениям относят поражения кожи (acne vulgaris) и психосексуальные расстройства, которые иногда приводят пациенток в «беспокойное» отделение психиатрической больницы. Исходя из принципа «Primum non nocere!”» мы исключили лечение гормонами из арсенала способов терапии диффузных форм мастопатии.
Чем же лечить диффузные мастопатии? Мы получаем удовлетворительные результаты от применения биогенных стимуляторов - пелоидодестилата, торфота, ФиБСа. Назначение этих препаратов по 1,0 мл ежедневно подкожно или внутримышечно на протяжении 30 дней приводит к стиханию болей, уменьшению болезненности, размягчению зернистых и тяжистых образований. Хорошие результаты дает лечение ферментным препаратом Wobe Mugos, который проявляет эффективное рассасывающее действие. При кистозной форме мастопатии показано применения 5%-10% раствора Magnesium sulfuricum по 1 ст. ложке во время приема пищи. Эффект действия сернокислой магнезии связан с тем, что осмотический послабляющий эффект, привлекая воду к кишечнику, отвлекает ее от кист, которые становятся дряблыми, безболезненными. Ни один из рекомендованных способов не излечивает мастопатию, но дает временное улучшение.
Отдельного рассмотрения заслуживает вопрос, который часто задают больные: можно ли беременеть и рожать при мастопатии? Вопрос этот возникает в связи с тем, что больным, которые перенесли рак молочной железы, категорически противопоказана беременность, которая может провоцировать рецидив и метастазы даже после успешного лечения и продолжительного благоприятного периода. Больным мастопатией можно беременеть. Больше того, беременность и нормальные роды желательны. Известно, что мастопатия у женщин, которые не рожали, встречается чаще, чем у тех, что рожали. Роды и кормление, нормализуя гормональный баланс, как правило, уменьшают субъективные и объективные проявления мастопатии.
Узловые формы дисгормональных дисплазий - кисты, фиброаденомы, локализованные адено- или кистофиброзы - требуют хирургического лечения. Оперативное вмешательство выполняется в объёме секторальной резекции или квадрантэктомии /теперь эта операция называется лампэктомией/, и опухоль удаляется вместе со здоровой тканью. В связи с тем, что хирург до операции никогда не имеет достоверных доказательств доброкачественной природы опухоли, нельзя выполнять энуклеацию, вылущивая опухоль на границе со здоровой тканью. В случае верификации злокачественной природы удаленной опухоли окажется, что были нарушены требования абластики, и риск послеоперационного рецидива или метастазирования резко возрастает. Операция по поводу опухоли молочной железы должна быть обеспечена немедленным морфологическим (гистологическим или цитологическим) исследованием операционного препарата, результат которого определяет оптимальный объем вмешательства и программу послеоперационного лечения. Если ответ благоприятен, признаков перехода в злокачественный рост нет, то вмешательство ограничивается лампэктомией. Если в удаленной опухоли оказываются признаки злокачественного роста, объем операции, как правило, увеличивается и выполняется один из вариантов мастэктомии с региональной лимфаденэктомией.
Рак молочной железы занимает первое место по частоте среди злокачественных опухолей у женщин. Заболеваемость раком молочной железы в Украине превышает 50 на 100000 женского населения. Это значит, что ежегодно в стране регистрируется 14-15 тысяч заболевших. Считается, что одной из причин высокой заболеваемости является низкая рождаемость. В странах с высокой рождаемостью (Япония, Китай, Узбекистан) заболеваемость низкая, в странах с низкой
рождаемостью (Англия, Бельгия, Эстония) - высокая. Однако высокая заболеваемость регистрируется и в США, стране с высокой рождаемостью. Минимальный риск отмечается у женщин, которые родили до 30 лет. Максимальным риском характеризуются женщины с ранним (до 12 лет) началом менструаций, поздним (после 50 лет) наступлением менопаузы. Аборты существенным образом повышают вероятность заболевания.
В Украине в 1997 году зарегистрировано 14691 больная раком молочной железы (53,7 на 100000 женского населения). А в Одесской области заболеваемость оказалась самой высокой в Украине (84,2 на 100000 женского населения).
Одной из причин высокой заболеваемости считают низкую рождаемость. Более того, подразумевается зависимость между репродуктивной и сексуальной активностью с одной стороны и риском развития рака молочной железы - с другой: те, кто рожали много раз, болеют реже, чем, рожавшие мало, те кто рожали - реже, чем нерожавшие; жившие половой жизнью - реже, чем девственницы или женщины, которые не имеют регулярных половых контактов. Это будто бы подтверждается данными статистики: в странах с высокой рождаемостью (Япония, Узбекистан) заболеваемость раком молочной железы низкая, а в Швейцарии и Англии, странах с низкой рождаемостью, заболеваемость высока. Однако, в США, стране с высокой рождаемостью заболеваемость раком молочной железы высокая. Следовательно, все не так просто. Заболеваемость зависит от множества факторов. Минимальным риск заболевания оказывается у женщин, которые родили несколько детей до 25 лет. Аборты, которые грубо нарушают гормональный гомеостаз, резко повышают риск заболевания. Перспективной альтернативой абортам могут стать гормональные контрацептивы. Но они требуют четкого лабораторного контроля.
Клиническая картина рака молочной железы зависит от формы заболевания, имеющего 3 варианта 1) узловая форма; 2) диффузно-инфильтративная; 3) болезнь Педжета. Узловая форма встречается в 90% наблюдений рака молочной железы. Она характеризуется хрестоматийными признаками, которые переходят из учебника к учебнику, из пособия к пособию. Опухоль имеет нечёткие границы, твердую консистенцию, ограниченно подвижна относительно окружающих тканей. Прорастая в окружающую ткань, опухоль деформирует контуры молочной железы, втягивает сосок и кожу (симптом «умбиликации»). Инфильтрируя кожу, блокируя лимфооток, злокачественная опухоль будто выявляет макроструктуру кожи, углубляет волосяные мешочки, в связи с чем, кожа приобретает сходство с лимонной или апельсиновой коркой (рис.6. Региональное распространение опухоли обусловливает метастазы в подмышечные лимфоузлы, которые прощупываются в виде плотных узлов, иногда подвижных, иногда связанных между собой или с окружающей тканью.
Диффузно-ифильтративная форма рака молочной железы характеризуется отсутствием узла, то есть того, что мы традиционно называем опухолью. Раковая инфильтрация распространяет-
ся на значительную часть, а иногда - на всю молочную железу. Железа становится плотной, отечной, болезненной.

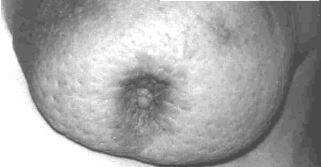
a б в
Рис..6. Инфильтративная форма рака молочной железы
а) симптом “лимонной корки”, б) втянутость соска, в) метастаз в коже
О каких-либо границах опухоли по визуальным или пальпаторным критериям говорить не приходится. Кожа обычно становится гиперемированной, горячей. Как правило, к злокачественной инфильтрации присоединяется воспалительный компонент. В подмышечной области прощупываются болезненные лимфоузлы. Клиническая картина напоминает мастит, в связи с чем, эта форма получила название маститоподобного или рожеподобного рака. Эта форма рака молочной железы обусловливает наибольшее число ошибок. На доклиническом этапе ее считают маститом и направляют в отделение гнойно-септической хирургии, где дежурные хирурги нередко усложняют ситуацию. Не распознав за маской мастита рак молочной железы, хирурги оперируют таких больных ургентно и, лишь сделав разрез, они обнаруживают диагностическую и тактическую ошибку. В таких случаях необходимо получить морфологическую или гистологическую верификацию диагноза и направить дальнейшее лечение в русло онкологических проблем.
Болезнь Педжета встречается в 2-3% случаев рака молочной железы. Это злокачественная опухоль, которая развилась из эпителия молочного протока и распространилась на сосок и ареолу, где появляются поверхностные язвы, мокнутие кожи, корочки. Очаг поражения кожи напоминает экзему. Поэтому больные часто обращаются к дерматологу. Диагностическая задача решается приготовлением мазка-отпечатка, при микроскопическом исследования которого определяются признаки злокачественного роста.
Клиническая картина рака молочной железы зависит также от стадии заболевания, которую определяет распространенность опухоли. Соответственно 6-ой редакции ТNМ-классификации злокачественных опухолей категории Т, N и М характеризуются таким образом.
 2015-06-04
2015-06-04 1142
1142
