Нарушения сердечного ритма называются аритмиями. Под этим подразумевается изменение частоты, последовательности или силы сокращений сердца, а также нарушение последовательности возбуждения и сокращения предсердий и желудочков. Происхождение большинства аритмий связано с изменением функциональной способности или анатомическим повреждением проводниковой системы сердца.
В нормальных условиях наиболее высоким автоматизмом обладает синусно-предсердный (синусный) узел, поэтому он является водителем сердечного ритма Импульсы в синусно-предсердном узле вырабатываются через равные промежутки времени — 60—70 раз в минуту От синусно-предсердного узла импульс проводится через проводниковые межузловые пути (пучки Бахмана, Венкебаха, Торела) к предсердно-желудочковому узлу со скоростью 0,8—1,0 м/с В области пред-сердно-желудочкового узла скорость распространения возбуждения резко снижается (до 0,05 м/с), вследствие чего систола предсердий успевает закончиться раньше, чем возбуждение распространится на миокард желудочков и вызовет их сокращение. От предсердно-желудочкового узла по предсердно-желудочковому пучку (пучку Гиса) импульс распространяется значительно быстрее (1,0—1,5 м/с), а скорость распространения возбуждения в волокнах Пуркинье достигает 3—4 м/с. Возбуждение является пусковым механизмом для сокращения сердца. Во время сокращения сердца и сразу же после систолы сердечная мышца невозбудима, т. е. находится в состоянии абсолютной рефрактерное™. Постепенно ее возбудимость восстанавливается.
Автоматизм присущ всей проводящей системе сердца, но в нормальных условиях он подавлен высокой активностью синусно-предсердного узла, который является центром автоматии первого порядка. При поражении синусно-предсердного узла или нарушении проведения возбуждения к предсердно-желудочковому узлу водителем ритма становится область предсердно-желудочкового соединения (так называемый центр автоматии второго порядка). В нем импульсы к сокращению сердца вырабатываются с меньшей частотой — от 40 до 50 в минуту. Если имеется поражение предсердно-желудочкового пучка, импульсы к сокращению могут возникать в волокнах Пуркинье (центр автоматии третьего порядка), но частота сердечного ритма при этом будет еще меньше — 20—30 в минуту.
Расстройства сердечного ритма могут возникать в следующих случаях:
1) при изменении автоматизма синусно-предсердного узла, когда меняется темп или последовательность в выработке импульсов;
2) при возникновении в каком-либо участке миокарда очага с повышенной активностью, способного вырабатывать импульсы к сокращению сердца, помимо синусно-предсердного узла (эктопические аритмии);
3) при нарушении проводимости импульсов от предсердий к желудочкам или внутри самих желудочков. Иногда расстройства ритма обусловлены нарушением сократимости миокарда. Нередко в патогенезе аритмий играет роль изменение нескольких функций сердца — автоматизма, возбудимости, проводимости, сократимости.
Аритмии, связанные с нарушением автоматизма синусно-предсердного (синусного) узла (синусовые аритмии). При нарушении автоматизма синусного узла может меняться темп выработки импульсов в сторону как учащения (синусовая тахикардия), так и урежения (синусовая брадикардия) либо нарушаться последовательность в выработке импульсов, и они возникают через неравные промежутки времени (синусовая аритмия).
Синусовая тахикардия связана с непосредственным воздействием на синусный узел биологически активных веществ, повышающих его возбудимость, или зависит от изменения тонуса вегетативной нервной системы; ритм учащается при усилении влияния симпатической нервной системы либо при ослаблении влияния парасимпатической нервной системы. Число сердечных сокращений при синусовой тахикардии обычно колеблется в пределах 90— 120, иногда достигая 150—160 в минуту.
Синусовая тахикардия появляется при приеме пищи, физических и эмоциональных напряжениях. При повышении температуры тела число сердечных сокращений увеличивается на 8—10 в минуту на каждый градус выше 37 "С. Синусовая тахикардия — частый симптом при миокардитах, пороках сердца, инфаркте миокарда и других заболеваниях. При сердечной недостаточности она возникает рефлекторно, в ответ на повышение давления в устьях полых вен (рефлекс Бейнбриджа). Тахикардия часто появляется при неврозах, анемии, гипотензии, при многих инфекционных заболеваниях и интоксикациях, под воздействием ряда фармакологических средств (адреналин, кофеин, атропин и др.), при тиреотоксикозе; иногда она бывает врожденной.
Клинически тахикардия чаще проявляется ощущением сердцебиения. Характерно усиление звучности тонов сердца, учащение пульса. ЭКГ при синусовой тахикардии изменяется мало, поскольку импульсы к сокращению вырабатываются в синусовом узле и возбуждение сердца происходит обычным поряд-
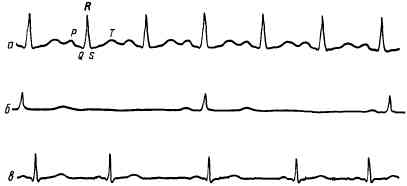
Рис. 64. Нарушение синусового ритма.
а —синусовая тахикардия (110 сокращений в минуту); б —резкая синусовая брадикардия (34 сокращения в минуту); в —синусовая аритмия. Отмечается различная продолжительность сердечных комплексов (0,70 с; 0,94 с; 0,82 с; 0,68 с).
ком. Отмечается лишь укорочение интервала Т — Р (рис. 64, а), причем зубец Р может накладываться на зубец Т.
Синусовая брадикардия связана с понижением возбудимости синусного узла, которое в первую очередь зависит от усиления влияния на сердце парасимпатической нервной системы или уменьшения влияния симпатической. Автоматизм синусного узла понижается при развитии склеротических процессов в миокарде, под воздействием холода, некоторых токсинов, лекарственных средств, продуктов обмена. Число сердечных сокращений при синусовой бра-дикардии уменьшается до 50—40 (изредка до 30) в минуту. Брадикардия может встречаться у совершенно здоровых людей, хорошо тренированных спортсменов. Она непостоянна — при физической нагрузке ритм сердца учащается. Этим синусовая брадикардия отличается от брадикардии при атриовентрику-лярной блокаде (см. далее), при которой и после нагрузки ритм сердца остается замедленным.
При резком понижении автоматизма синусного узла (синдром слабости синусного узла) функция водителя сердечного ритма может переходить к центрам второго или третьего порядка, т.е. появляются эктопические аритмии (см. далее).
Синусовая брадикардия наблюдается при повышении внутричерепного давления (при опухоли и отеке мозга, менингите, кровоизлиянии в мозг), при мик-седеме (за счет уменьшения выработки симпатикотропного гормона тироксина), при брюшном тифе, желтухе, голодании, отравлении свинцом или никотином, под воздействием хинидина и препаратов наперстянки. Она может возникать рефлекторно при раздражении барорецепторов каротидных синусов и дуги аорты при гипертензии, при надавливании на глазные яблоки (рефлекс Да-ньини — Ашнера), при раздражении рецепторов брюшины, брыжейки и внутренних органов.
Нерезкая брадикардия не сопровождается никакими субъективными расстройствами и не влияет на кровообращение. Резкая брадикардия (менее 40 сокращений в минуту) может вызвать головокружение, потерю сознания вследствие анемии мозга. При объективном исследовании отмечается редкий пульс. На ЭКГ при синусовой брадикардии (см. рис. 64, 6) предсердные и желудочковые комплексы не изменены, возрастает лишь интервал Т — Р, отражающийудлинение электрической диастолы сердца. Иногда при синусовой брадикар-дии наблюдается нерезкое увеличение продолжительности интервала P—Q (до 0,20-0,21 с).
Синусовая аритмия выражается в изменении регулярности выработки импульсов, что обусловлено колебаниями тонуса блуждающего нерва. Наиболее часто синусовая аритмия связана с фазами дыхания (дыхательная аритмия): на вдохе ритм сердца учащается, на выдохе — урежается. Синусовая аритмия наблюдается в детском и юношеском возрасте («юношеская аритмия»), у выздоравливающих после инфекционных заболеваний и при некоторых болезнях центральной нервной системы. Как патологический признак она привлекает внимание лишь в тех редких случаях, когда аритмия не связана с дыханием, либо появляется у пожилых людей при обычном дыхании.
Клинически синусовая аритмия не сопровождается никакими субъективными расстройствами. Отмечается лишь меняющаяся частота сердечного ритма в зависимости от фаз дыхания. На ЭКГ (см. рис. 64, в) сохраняется нормальная продолжительность и форма зубцов и меняется лишь продолжительность интервалов между сердечными комплексами (интервал R—R).
Эктопическая аритмия. В любом участке миокарда в проводящей системе (в предсердиях, желудочках, предсердно-желудочковой области) могут возникать добавочные (гетеротопные, или эктопические) очаги возбуждения. Импульсы из этих очагов способны вызывать преждевременное сокращение сердца еще до окончания нормальной диастолической паузы. Такое внеочередное сокращение сердца называют экстрасистолой, а нарушение сердечного ритма при этом — экстрасистолической аритмией.
При очень большой активности эктопического очага он может на какое-то время стать водителем ритма, и все импульсы к сокращению сердца будут исходить только из этого очага. Появляется очень частый сердечный ритм, называемый пароксизмальной тахикардией.
Другим механизмом развития эктопических аритмий может стать возвратное возбуждение (re-entry). Если импульс, распространяясь по приводящим путям, встречает на каком-то участке препятствие (местное нарушение проводимости), то волна возбуждения от этого участка может вернуться и снова вызвать возбуждение миокарда еще до очередного синусового импульса.
Экстрасистолическая аритмия. Экстрасистола обычно появляется на фоне нормальных сокращений сердца, идущих из синусового узла (номо-топные сокращения). Эктопические очаги возбуждения могут возникать в любом участке проводниковой системы, чаще в желудочках, реже в предсердиях и предсердно-желудочковом соединении, синусовом узле (синусовая экстра-систолия).
После экстрасистолического сокращения следующее номотопное сокращение сердца происходит через более продолжительный, чем в норме, отрезок времени. Это объясняется следующим образом. При предсердной экстрасистоле возбуждение из эктопического очага, распространяясь к синусовому узлу, как бы «разряжает» его. Поэтому следующий импульс возникает в синусовом узле только через такой отрезок времени, который требуется для «разрядки» узла и для формирования в нем последующего импульса.
При желудочковой экстрасистоле отрезок времени между экстрасистолическим сокращением и следующим номотопным еще длиннее. Импульс из гетеротопного очага, локализующегося в желудочках, распространяется только по миокарду желудочков; на предсердия через предсердно-желудочковый узел он, как правило, не распространяется. В синусовом же узле импульс возникает в обычное время, но на желудочки он не распространяется, так как после экстрасистолического возбуждения они находятся в состоянии рефрактерности. Только следую-щий очередной импульс из синусового узла вызовет возбуждение и сокращение предсердий и желудочков, поэтому после желудочковой экстрасистолы до следующего номотопного сокращения будет длинная пауза (компенсаторная пауза).
Экстрасистолия — одна из наиболее часто встречающихся сердечных аритмий. Она может наблюдаться у практически здоровых людей в результате перевозбуждения участков проводниковой системы сердца, под воздействием нервной системы при злоупотреблении курением, крепким чаем, кофе, экстрасистолия возникает рефлекторно при заболеваниях органов брюшной полости. Часто экстрасистолия появляется при различных заболеваниях сердечно-сосудистой системы в результате воспалительного или дистрофического поражения миокарда, нарушения кровоснабжения сердечной мышцы; при гормональных расстройствах (тиреотоксикоз, климакс), при нарушении электролитного обмена, особенно при обеднении миокарда калием, и др.
Больные при экстрасистолии могут ощущать перебои в области сердца или остановку его с последующим сильным ударом. Во время аускультации сердца отмечается преждевременное его сокращение, для которого характерен громкий I тон (за счет малого диастолического наполнения желудочков). При исследовании пульса экстрасистолу нетрудно распознать по преждевременному появлению более слабой пульсовой волны и последующей длинной паузе. Если экстрасистола возникает быстро вслед за обычным сокращением, кровенаполнение левого желудочка может быть настолько малым и давление в нем настолько низким, что при экстрасистолическом сокращении аортальный клапан не откроется, кровь не поступит в аорту и тогда пульсовая волна на лучевой артерии не будет определяться. В таких случаях говорят о дефиците пульса.
Уточнить место возникновения экстрасистолы можно с помощью электрокардиографии. На ЭКГ для всех экстрасистол характерны следующие признаки: 1) преждевременное появление сердечного комплекса; 2) удлинение паузы между экстрасистолическим и последующим нормальным сокращением1.
По месту возникновения экстрасистолы делятся на предсердные и атрио-вентрикулярные (или узловые), которые объединяются общим названием — суправентрикулярные, а также желудочковые (левожелудочковые и правоже-лудочковые; рис. 65).
При предсердной экстрасистоле изменяется только процесс возбуждения предсердий, поскольку импульс возникает не в синусовом узле, а возбуждение желудочков происходит обычным путем. Поэтому на ЭКГ предсердная экстрасистола характеризуется следующими признаками (см. рис. 65, а):
1. Преждевременным появлением сердечного комплекса.
2. Сохранением предсердного зубца Р, который может несколько деформироваться и наслаиваться на предыдущий зубец Т, что зависит от нарушения нормального хода возбуждения предсердий при гетеротопном происхождении импульса.
3. Нормальной формой желудочкового комплекса.
4. Нерезко выраженным удлинением диастолической паузы (интервал Г— Р) после экстрасистолического сокращения.
При экстрасистолах из предсердно-желудочкового соединения (узловых) процесс возбуждения предсердий изменяется значительнее, чем при предсердной экстрасистолии, поскольку импульс распространяется на предсердия ретро-
'Исключение составляют так называемые интерполированные, или вставочные, экстрасистолы. Они наблюдаются при редком синусовом ритме, когда во время длинной диастолы эктопический импульс вызывает сокращение сердца, а следующий синусовый импульс застает его уже вышедшим из состояния рефрактерное™.
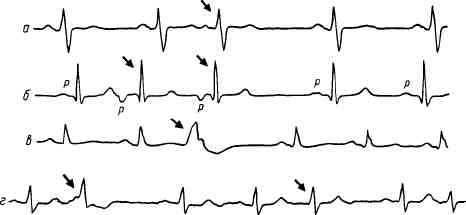
Рис. 65. Экстрасистол ия.
а — предсердная; б — узловая; в — желудочковая; г — политопная. Экстрасистолы обозначены стрелками (объяснение в тексте).
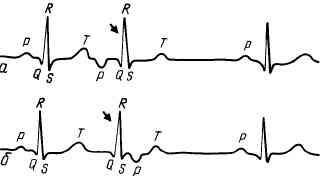
Рис. 66. Узловые экстрасистолы, исходящие из предсердно-желудочкового узла. а — из верхней части; б — из нижней части.
градно, снизу вверх. Возбуждение желудочков при узловой экстрасистолии, как и предсердной, происходит обычным путем. На ЭКГ для этой экстрасистолии характерны следующие признаки (рис. 65, б; 66):
1. Преждевременное появление сердечного комплекса.
2. Изменение зубца Р, который становится отрицательным, отражая ретроградный путь возбуждения предсердий. В некоторых случаях зубец Р на ЭКГ не регистрируется.
3. Изменение расположения зубца Р по отношению к желудочковому комплексу, что зависит от скорости распространения волны возбуждения на предсердия и желудочки.
Если возбуждение предсердий предшествует возбуждению желудочков, то отрицательный зубец Р регистрируется перед комплексом QRS, если же раньше возбуждаются желудочки, то отрицательный зубец Р следует за комплексом QRS; при одновременном возбуждении и предсердий, и желудочков зубец Р не регистрируется отдельно, а сливается с QRS, что может несколько изменить форму последнего (см. рис. 66). В других случаях форма желудочкового ком-
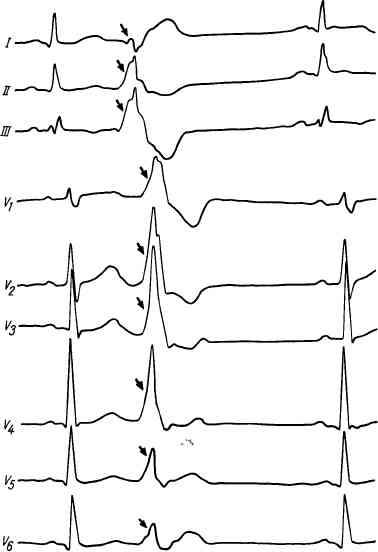
Рис. 67. Левожелудочковая экстрасистола.
плекса при узловых экстрасистолах, как правило, не изменяется; диастоличе-ская пауза удлинена так же, как это наблюдается при предсердной экстрасистоле.
При желудочковой экстрасистоле последовательность возбуждения сердца резко изменяется. Во-первых, возникший в желудочках импульс обычно не распространяется ретроградно через предсердно-желудочковый узел и, следовательно, при желудочковой экстрасистоле предсердия не возбуждаются. Во-вторых, возбуждение желудочков происходит не одновременно, как в норме, а поочередно: сначала возбуждается тот желудочек, где локализуется эктопический очаг, а затем другой желудочек, поэтому увеличивается время возбуждения желудочкови расширяется комплекс QRS. На ЭКГ это характеризуется следующими признаками:
1. Преждевременным появлением желудочкового комплекса.
2. Отсутствием предсердного зубца Р.
3. Деформацией комплекса QRS, возрастанием его вольтажа и увеличением продолжительности (см. рис. 65, в).
4. Изменением формы и величины зубца Т (поскольку при желудочковой экстрасистоле меняется и последовательность угасания возбуждения в желудочках). Как правило, зубец Т увеличивается в размерах и имеет направление, противоположное максимальному зубцу комплекса QRS (зубец Т отрицателен при высоком зубце R и положителен при глубоком зубце S).
После желудочковой экстрасистолы следует длинная (полная) компенсаторная пауза (за исключением интерполированных экстрасистол). Как уже указывалось, следующий за экстрасистолой синусовый импульс вызывает только возбуждение предсердий, так как желудочки в этот период находятся в состоянии рефрактерности. Соответствующий возбуждению предсердий зубец Р теряется в деформированном экстрасистолическом желудочковом комплексе. Лишь следующий (второй после экстрасистолы) синусовый импульс вызывает возбуждение и предсердий, и желудочков, а на ЭКГ появляется нормальный сердечный комплекс.
При желудочковой экстрасистолии в ряде случаев по форме желудочкового комплекса в различных отведениях ЭКГ удается определить, в каком желудочке локализуется эктопический очаг. Чаще встречаются левожелудочковые экстрасистолы. Для них характерен высокий зубец R в III стандартном отведении и глубокий зубец S в I отведении (рис. 67). При правожелудочковой экстрасистолии в I отведении регистрируется экстрасистолический комплекс с высоким зубцом R, в III отведении — с глубоким зубцом S (рис. 68).
В топической диагностике желудочковой экстрасистолии большое значение имеют грудные отведения. Так, для левожелудочковой экстрасистолы характерно появление в правых грудных отведениях экстрасистолического комплекса с высоким зубцом R, а в левых — с широким или глубоким зубцом S. При правожелудочковой экстрасистоле, наоборот, в правых грудных отведениях регистрируется глубокий зубец S, а в левых — высокий R.
При большой возбудимости миокарда может существовать не один, а несколько эктопических очагов возбуждения, и тогда на ЭКГ появляются экстрасистолы, исходящие из разных отделов сердца и имеющие различную форму сердечных комплексов — политопная экстрасистолия.
При любой локализации эктопического очага импульсы из него могут исходить, чередуясь в определенном порядке с нормальными импульсами из синусового узла. Это явление называется аллоритмией. Экстрасистола может чередоваться с каждым синусовым импульсом (бигеминия; рис. 69) или появляться после двух нормальных импульсов (тригеминия; рис. 70), после трех нормальных импульсов (квадригеминия) и т. п. При еще большей активности гетеро-топного очага вслед за нормальным сокращением может появиться подряд несколько экстрасистол; такое явление называется групповой экстрасистолией (рис. 71). Последняя иногда предшествует приступу пароксизмальной тахикардии.
Пароксизмальная тахикардия — внезапное резкое учащение сердечного ритма, при которой число сердечных сокращений может достигать 180—240 в минуту. Приступ пароксизмальной тахикардии может продолжаться от нескольких секунд до нескольких дней и обрываться также внезапно, как и начался. Во время такого приступа все импульсы к сокращению исходят из гетеротопного очага, поскольку высокая активность его совершенно подав-
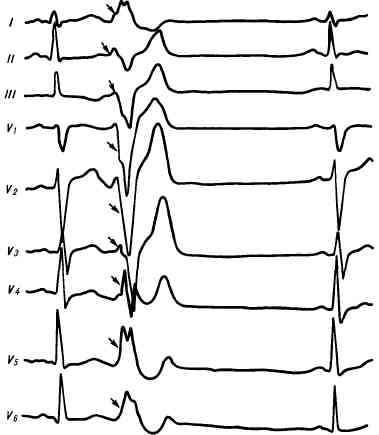
Рис. 68. Правожелудочковая экстрасистола.

Рис. 69. Желудочковая бигеминия.

Рис. 70. Желудочковая тригеминия.
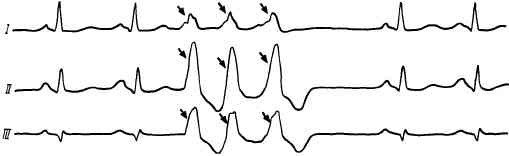
Рис. 71. Групповая экстрасистолия. После двух нормальных комплексов QRST на ЭКГ регистрируются три желудочковые экстрасистолы.
ляет деятельность синусового узла. Пароксизмальная тахикардия, как и экстрасистолия, может встречаться у лиц с повышенной нервной возбудимостью при отсутствии выраженного поражения сердечной мышцы и может возникать на фоне тяжелого заболевания сердца (инфаркт миокарда, пороки сердца, кардиосклероз и др.).
Больные во время приступа пароксизмальной тахикардии ощущают резкое сердцебиение, чувство стеснения в груди, одышку, слабость. Кожные покровы бледны, при длительном приступе появляется цианоз. При резкой тахикардии обращают на себя внимание набухание и пульсация шейных вен. Они связаны с тем, что при учащении ритма до 180—200 в минуту сокращение предсердий начинается раньше, чем заканчивается систола желудочков. При этом кровь из предсердий изгоняется назад в вены, вызывая пульсацию яремных вен.
Выслушивая сердце во время приступа, отмечают уменьшение диастоличе-ской паузы, которая по длительности приближается к систолической, поэтому ритм сердца приобретает маятникообразный характер (эмбриокардия). Звучность I тона усиливается из-за малого диастолического наполнения желудочков. Пульс ритмичен, чрезвычайно част и мал. Артериальное давление может понижаться. При затянувшемся приступе пароксизмальной тахикардии, особенно возникшей на фоне заболевания сердца, появляются симптомы сердечной недостаточности.
При пароксизмальной тахикардии, как и при экстрасистолии, гетеротопный очаг может располагаться в предсердиях, предсердно-желудочковом соединении и желудочках. Определить это можно лишь с помощью ЭКГ, на которой во время приступа регистрируется как бы серия экстрасистол, идущих с правильным и очень частым ритмом. На рис. 72 приведена ЭКГ при суправентрикулярной пароксизмальной тахикардии (из-за резкого учащения сердечного ритма выявить зубец Р не удается, форма желудочкового комплекса не изменена). Ниже на том же рисунке приводится ЭКГ при желудочковой тахикардии. На ЭКГ зарегистрирована серия деформированных и расширенных желудочковых комплексов, таких как при желудочковой экстрасистолии.
Аритмии, связанные с нарушением функции проводимости миокарда. Нарушение проведения импульса, вырабатывающегося в синусно-предсердном узле, — блокада, может возникать в любом участке проводящей системы сердца. По локализации препятствия, вызывающего нарушение проводимости, различают следующие типы сердечных блокад:
1. Синоатриальную, при которой периодически в синусно-предсердном узле возникает задержка импульса и он не распространяется на предсердия и желудочки.
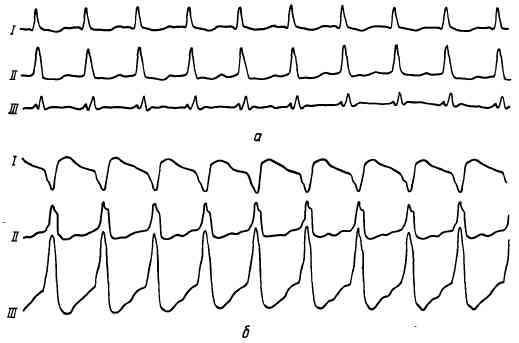
Рис. 72. Пароксизмальная тахикардия.
а — суправентрикулярная пароксизмальная тахикардия (170 сокращений в минуту); б —желудочковая пароксизмальная тахикардия (170 сокращений в минуту).
2. Внутрипредсердную, при которой нарушается распространение возбуждения по миокарду предсердий.
3. Предсердно-желудочковую (атриовентрикулярную), выражающуюся в нарушении проведения импульса от предсердий к желудочкам.
4. Внутрижелудочковую, при которой нарушается проведение импульса по предсердно-желудочковому пучку (пучку Гиса) и его разветвлениям.
Блокада может возникать при воспалительных, дистрофических и склеротических процессах в миокарде (миокардиты, ишемическая болезнь сердца, кардиосклероз, кардиомиопатия, сифилис и др.). При этом проводниковая система может повреждаться гранулемами, гуммами, рубцовой тканью, подвергаться действию токсинов и т. п. Расстройства проводимости часто наблюдаются при нарушении коронарного кровообращения, особенно при инфарктах миокарда, когда в процесс вовлекается межжелудочковая перегородка. Они могут возникать и при повышении тонуса блуждающего нерва, оказывающего тормозящее влияние на проводимость.
Блокада сердца может быть стойкой или временной, преходящей. Первая, как правило, связана с анатомическим повреждением проводниковой системы; преходящая блокада во многом зависит от функционального состояния пред-сердно-желудочкового узла и предсердно-желудочкового пучка и часто связана с усилением влияния парасимпатической нервной системы. В таких случаях введение атропина может восстановить проводимость.
Клинические проявления блокады зависят от места ее возникновения. Си-ноаурикулярная блокада проявляется лишь периодическим выпадением сердечного сокращения и пульсового удара. На ЭКГ (рис. 73) на фоне правильного синусового ритма отмечаются периодически выпадения сердечного комплекса

Рис. 73. Синоаурикулярная блокада.
После третьего сердечного комплекса наблюдается пауза, равная двум предыдущим интервалам
R—R.
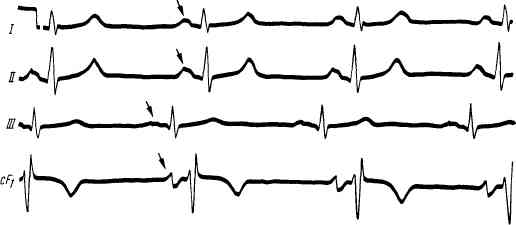
Рис. 74. Внутрипредсердная блокада.
Зубцы Р расширены (продолжительность Р равна 0,14 с); зазубрены; в I грудном отведении зубец
Р двухфазный.
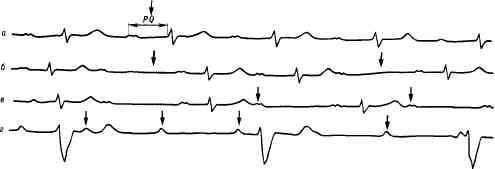
Рис. 75. Атриовентрикулярная блокада.
а — I степень: удлинение интервала Р — Q во всех комплексах на ЭКГ (0,40 с); б — II степень с периодами Самойлова—Венкебаха (обозначены стрелкой); в первом сердечном комплексе интервал Р — Q равен 0,36 с, затем идет зубец Р, после которого желудочковый комплекс не регистрируется; следующий интервал Р — Q равен 0,28 с, затем 0,38 с; после следующего зубца Р снова регистрируется период Самойлова — Венкебаха; в — блокада Пб степени с соотношением 2:1; ритм предсердий 84 в минуту, ритм желудочков 42 в минуту; г — полная поперечная блокада сердца; ритм предсердий 85 в минуту; ритм желудочков 20 в минуту.(не регистрируется ни зубец Р, ни комплекс QRST), продолжительность диастолы удваивается.
Внутрипредсердная блокада обнаруживается только электрокардиографически, никакими клиническими симптомами она не проявляется. На ЭКГ (рис. 74) появляется изменение зубцов Р: они деформируются, их продолжительность превышает нормальную проводимость до 0,1 с, поскольку возрастает время возбуждения предсердий.
В клинике наибольшее значение имеет атриовентрикулярная блокада, которая по тяжести разделяется на 3 степени (рис. 75).
Степень I блокады выявляется только электрокардиографически по удлинению интервала P—Q (больше 0,2 с, до 0,3—0,4 с и более; см. рис. 75, а). Клинически такая блокада не улавливается; лишь иногда можно отметить расщепление I тона сердца при аускультации за счет отщепления предсердного компонента.
Степень II атриовентрикулярной блокады может проявляться двояким образом. Первый тип (Мобитца I) характеризуется ухудшением проводимости предсердно-желудочкового узла и предсердно-желудочкового пучка с каждым импульсом, проведенным от предсердий к желудочкам, что на ЭКГ отражается постепенным увеличением интервала P—Q. Через несколько сокращений наступает момент, когда один из импульсов вообще не доходит до желудочков, поэтому сокращение их выпадает и на ЭКГ комплекс QRS не регистрируется (см. рис. 75, б). За время появляющейся при этом длинной диастолы проводящая способность предсердно-желудочковой системы восстанавливается, и последующие импульсы вновь станут проводиться, но опять с постепенным замедлением, т. е. в каждом последующем комплексе продолжительность интервала P—Q снова увеличивается. Длинная диастола, обусловленная выпадением желудочкового комплекса, называется периодом Самойлова—Венкебаха. Клинически при этом типе блокады периодически наблюдаются выпадения сокращения желудочков, а следовательно, и пульса, которые соответствуют периодам Самойлова—Венкебаха.
Второй тип блокады — тип Мобитца II появляется при еще большем ухудшении проводимости. При нем продолжительность интервала P—Q остается постоянной, но к желудочкам проводятся только каждый второй либо третий, либо четвертый импульс. Поэтому на ЭКГ число зубцов Р соответственно больше, чем желудочковых комплексов (см. рис. 75, в). В таких случаях говорят о неполной сердечной блокаде с соотношением 2: 1, 3: 1 и т. д.
Атриовентрикулярная блокада типа Мобитца II клинически характеризуется значительным урежением ритма желудочков. Пульс становится редким, особенно при блокаде 2:1, при выпадении каждого третьего или четвертого удара пульс неритмичен и напоминает тригеминию или квадригеминию при ранних экстрасистолах с дефицитом пульса. При резком замедлении сердечного ритма у больных могут появляться головокружение, потемнение в глазах, кратковременная потеря сознания вследствие анемии мозга.
Степень III атриовентрикулярной блокады называется также полной поперечной блокадой сердца. При ней ни один импульс от предсердий не доходит к желудочкам, и синусно-предсердный узел остается водителем ритма только для предсердий. Желудочки сокращаются за счет собственного автоматизма в центрах второго—третьего порядка. Чем ниже в проводниковой системе располагается водитель ритма, тем реже сокращения желудочков. Частота их сокращений при полной блокаде обычно находится в пределах 30—40 в минуту, иногда ритм замедляется до 20—10; реже учащается до 50 в минуту.
На ЭКГ при полной поперечной блокаде характерны следующие признаки (см. рис. 75, г):
1. Предсердные зубцы Р и желудочковые комплексы регистрируются на ЭКГкаждый в своем ритме и независимо друг от друга. Часть зубцов Р может накладываться на комплекс QRS и на ЭКГ не выявляется.
2. Число желудочковых комплексов на ЭКГ, как правило, намного меньше числа предсердных зубцов.
3. Если водитель ритма исходит из предсердно-желудочкового соединения или ствола предсердно-желудочкового пучка, форма желудочкового комплекса существенно не изменяется. При более низком расположении в проводниковой системе водителя ритма комплексы QRST будут деформированными, так как при этом нарушается процесс возбуждения желудочков.
Иногда при полной поперечной блокаде деятельность предсердий не регистрируется, зубец Р отсутствует, и на ЭКГ регистрируются только желудочковые комплексы. В этих случаях говорят об идиовентрикулярном ритме.
Стойкая поперечная блокада при достаточном числе сокращений желудочков (40—50 в минуту) может длительно не проявляться никакими субъективными ощущениями. При обследовании таких больных обращает на себя внимание редкий ритмичный пульс, большой по величине. Из-за диастолическо-го переполнения сердца кровью размеры его увеличены. Тоны сердца приглушены, но периодически может определяться громкий I тон («пушечный тон» Стражеско), который появлялся при совпадении сокращений предсердий с сокращением желудочков. При резком замедлении ритма желудочков (до 20 и меньше) либо при временной остановке сердца, когда неполная блокада сменяется полной, т. е. импульсы от предсердий не доходят до желудочков, а их собственный автоматизм еще не проявился, могут возникать припадки (синдром Морганьи—Адамса—Стокса). Они обусловлены нарушением кровоснабжения различных органов, в первую очередь центральной нервной системы. Во время этого припадка больной теряет сознание, падает, у него появляются общие эпилептиформные судороги, глубокое дыхание, кожные покровы резко бледнеют, пульс очень редкий или не определяется. При восстановлении желудочкового автоматизма больной приходит в сознание, и все явления этого синдрома исчезают. Если же автоматизм длительно не восстанавливается, возможен летальный исход.
Внутрижелудочковая блокада наиболее часто встречается в виде блокады ножки предсердно-желудочкового пучка, правой или левой. Левая ножка почти сразу же у ствола делится на две ветви — переднюю и заднюю, поэтому блокироваться могут и обе ветви или только одна из них; могут встречаться сочетания блокады правой ножки с ветвями левой. При полной блокаде одной из ножек импульс из синусно-предсердного узла нормально проводится через предсердно-желудочковый узел и ствол предсердно-желудочкового пучка и встречает препятствие при распространении в том желудочке, ножка которого повреждена, поэтому возбуждение сначала охватывает желудочек с неповрежденной ножкой, а уже затем распространяется на желудочек, ножка которого блокирована. Следовательно, возбуждение желудочков происходит медленнее и необычным путем.
На ЭКГ блокада ножки проявляется следующими признаками (рис. 76, 77):
1. Зубец Рис изменяется.
2. Желудочки сокращаются ритмично под влиянием импульса из синусно-предсердного узла, но поскольку нарушен ход возбуждения желудочков, регистрируются значительно деформированные и расширенные комплексы QRS, напоминающие комплексы при желудочковой экстрасистолии, время внутри-желудочковой проводимости (ширина QRS) возрастает до 0,12—0,18 с и более.
Форма желудочковых комплексов зависит от того, какая ножка блокирована. При блокаде левой ножки предсердно-желудочкового пучка отстает его возбуждение, и тогда желудочковые комплексы напоминают форму комплексов
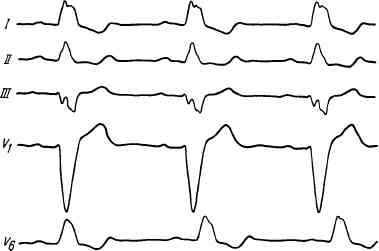
Рис. 76. Блокада левой ножки предсердно-желудочкового пучка (время внутрижелудоч-ковой проводимости 0,17 с).
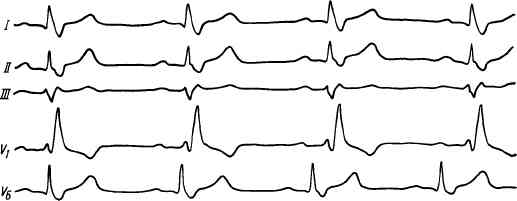
Рис. 77. Блокада правой ножки предсердно-желудочкового пучка (время внутрижелу-дочковой проводимости 0,15 с)
при правожелудочковой экстрасистолии (см. рис. 76), т. е. отмечаются расширение и деформация комплекса QRS, смещение интервала S— Т и изменение направления зубца Т, которые становятся противоположными максимальному зубцу комплекса QRS. При блокаде правой ножки форма желудочковых комплексов напоминает левожелудочковую экстрасистолу (см. рис. 77).
Блокада ножки предсердно-желудочкового пучка выявляется только электрокардиографически; никакими субъективными симптомами она не выражается. Нередко при аускультации сердца наблюдается расщепление или раздвоение тонов, обусловленное асинхронизмом в деятельности желудочков.
Мерцание и трепетание предсердий и желудочков. Мерцательная аритмия (мерцание предсердий) иначе называется полной, или абсолютной, аритмией.
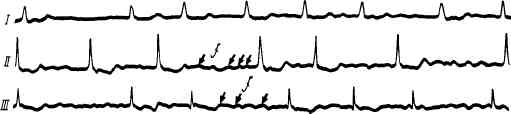
Рис. 78. Мерцательная аритмия.
Желудочковые комплексы регистрируются на ЭКГ через неравные промежутки времени; зубцы Р отсутствуют; вместо них регистрируются мелкие волны (/).
Она возникает при резком повышении возбудимости миокарда и одновременном нарушении проводимости в нем. При этом синусно-предсердный узел теряет свою функцию водителя ритма, а в миокарде предсердий возникает масса эктопических очагов возбуждения, вырабатывающих импульсы с частотой до 600—800 в минуту, что возможно только при резком укорочении рефрактерного периода. Поскольку проведение этих импульсов затруднено, они не распространяются на предсердия в целом, а каждый из них вызывает лишь возбуждение и сокращение отдельных мышечных волокон; в результате появляются мельчайшие фибриллярные сокращения (мерцание предсердий) вместо их полноценной систолы. К желудочкам через предсердно-желудочковый узел проводится лишь часть импульсов. Так как нет никакой закономерности в проведении предсердных импульсов, желудочки сокращаются через неравные промежутки времени, что и обусловливает полную аритмию пульса.
В зависимости от проводящей способности предсердно-желудочкового узла различают три формы мерцательной аритмии: тахиаритмическую, при которой желудочки сокращаются с частотой ритма 120—160 в минуту; брадиаритмиче-скую, при которой частота сердечного ритма не превышает 60 в минуту; нор-мосистолическую, при которой желудочки сокращаются 60—80 раз в минуту.
Мерцательная аритмия возникает, как правило, при поражении миокарда предсердий; она наблюдается при митральных пороках сердца (особенно при митральном стенозе), коронарном атеросклерозе, тиреотоксикозе и др. Мерцательная аритмия может существовать постоянно либо возникать в виде приступов (пароксизмов) тахиаритмии.
Клинически мерцательная аритмия, протекающая в виде брадиаритмии, может не вызывать никаких субъективных ощущений. Тахиаритмия обычно сопровождается ощущением сердцебиения. При исследовании сердца обнаруживается полная неправильность в последовательности сердечных сокращений. Так как различная продолжительность диастолы сказывается на наполнении желудочков и, следовательно, на звучности тонов, тоны при мерцательной аритмии различной громкости; при тахиаритмии I тон усиливается. Пульс неритмичен, пульсовые волны различны по величине (неравномерный пульс), что также обусловлено неодинаковой продолжительностью диастолы и разным количеством крови, выбрасываемым в аорту. При частых сокращениях сердца нередко появляется дефицит пульса.
На ЭКГ при мерцательной аритмии отмечаются следующие изменения (рис. 78):
1. Исчезает зубец Р.
2. Мерцание (фибрилляция) предсердий отражается появлением множественных мелких волн, обозначаемых буквой/3. Желудочковые комплексы регистрируются через различные промежутки времени, их форма обычно существенно не изменяется.
Трепетание предсердий — нарушение сердечного ритма, по патогенезу приближающееся к мерцательной аритмии. В отличие от нее при трепетании число импульсов, возникающих в предсердиях, обычно не превышает 250—300 в минуту, и проводимость их через предсердно-желудочковый узел чаще происходит ритмично. Как правило, к желудочкам проводятся не все предсердные импульсы, а лишь каждый второй, третий или четвертый, поскольку одновременно развивается частичная предсердно-желудочковая блокада. Таким образом, частота сокращений желудочков зависит от проводимости предсердно-желудочкового узла. Если его проводимость все время меняется, проводится то каждый второй импульс, то каждый третий, тогда и сокращения желудочков происходят неритмично.
Трепетание предсердий, как и мерцательная аритмия, наблюдается при митральных пороках сердца, коронарном атеросклерозе, тиреотоксикозе; оно возникает при интоксикации хинидином, дигиталисом.
При частых сердечных сокращениях, которые наблюдаются при высокой проводимости предсердно-желудочкового узла, больные жалуются на сердцебиение. При исследовании отмечается тахикардия, не зависящая от положения больного, физического и психического напряжения, поскольку водителем ритма при трепетании предсердий является не синусно-предсердный узел, подчиняющийся регуляции экстракардиальных нервов. При меняющейся проводимости предсердно-желудочкового узла сокращения сердца неритмичны. На ЭКГ регистрируются вместо нормального предсердного зубца Р высокие волны (рис. 79), число которых перед каждым желудочковым комплексом зависит от коэффициента проводимости предсердно-желудочкового узла.
Трепетание и мерцание желудочков относятся к грозным расстройствам сердечного ритма. Отсутствие полноценной систолы желудочков, сокращение их отдельными мышечными участками вызывают резкое нарушение гемодинамики и быстро приводят к смерти. Трепетание и мерцание желудочков наблюдаются при тяжелом поражении сердечной мышцы, обширных инфарктах миокарда и др. При этих аритмиях больной теряет сознание, резко бледнеет, пульс и артериальное давление не определяются. На ЭКГ регистрируются беспорядочные деформированные комплексы, на которых трудно различить отдельные зубцы (рис. 80).
Лечение при нарушениях сердечного ритма предусматривает:
1. Лечение заболевания, на фоне которого возникла аритмия — миокардита, ишемической болезни сердца, гипертиреоза и др.
2. Применение средств, восстанавливающих ионное равновесие в миокарде и улучшающих обмен веществ — солей калия, витаминов, АТФ и др.
3. При повышенной возбудимости миокарда и эктопических аритмиях применяют хинидин, новокаинамид, лидокаин, этацизин, бета-адреноблокаторы, кордарон, пропафенон, верапамил и др.
4. При развитии фибрилляции желудочков показана электрическая дефибрилляция, т. е. применение короткого (0,01 с) одиночного разряда электрического тока напряжением в 5000—7000 В. Пропускаемый через грудную клетку электрический ток вызывает одномоментное возбуждение всех участков миокарда и восстанавливает нормальный сердечный ритм.
Дефибрилляцию осуществляют специальным прибором — дефибриллятором, два электрода которого накладывают на грудную клетку (один — под левую лопатку, другой — на область сердца либо один — под правой ключицей, второй — в области верхушки сердца).
5. Электроимпульсное лечение применяют также для лечения постоянной
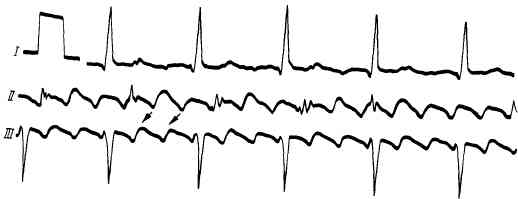
Рис. 79. Трепетание предсердий. На ЭКГ хорошо видны крупные предсердные волны.
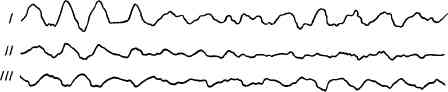
Рис. 80. Трепетание и мерцание желудочков.
формы мерцательной аритмии или неэффективности лекарственной терапии пароксизмальной тахикардии.
6. При остановке сердца, при резкой брадикардии у больных с полной ат-риовентрикулярной блокадой показана электрическая стимуляция сердца, т. е. применение искусственных водителей ритма.
 2015-07-03
2015-07-03 9300
9300
