Блокада ножек и ветвей пучка Гиса - это замедление или полное прекращение проведения возбуждения по одной, двум или трем ветвям пучка Гиса. При полном прекращении проведения возбуждения по той или иной ветви или ножке пучка Гиса говорят о полной блокаде. Частичное замедление проводимости свидетельствует о неполной блокаде ножки.
2.4.1. Блокада правой ножки пучка Гиса.
Блокада правой ножки пучка Гиса - это замедление или полное прекращение проведения импульса по правой ножке пучка Гиса.
2.4.1.1. Неполная блокада правой ножки пучка Гиса.
Неполная блокада правой ножки пучка Гиса - это замедление проведения импульса по правой ножке пучка Гиса.
ЭКГ признаки:
- наличие в отведении V1 комплекса QRS типа rSr" или rsR";
- наличие в левых грудных отведениях (V5,V6) и в отведении I слегка уширенного зубца S;
- время внутреннего отклонения в отведении V1 не более 0,06 с;
- длительность желудочкового комплекса QRS менее 0,12 с;
- сегмент S-T и зубец T в правых грудных отведениях V1, V2 как правило не изменяются.
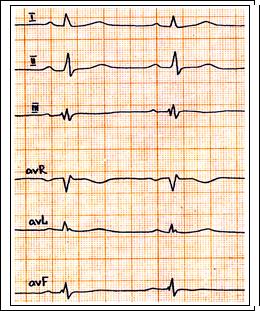
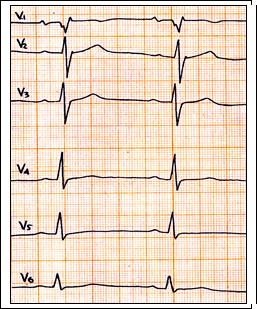
Рис. 58. Неполная блокада правой ножки п. Гиса: QRS = 0,10 c., PQ = 0,16 c. Поздний зубец r в отведение V1-2, зубец S в отведение V5-6.
2.4.1.2. Полная блокада правой ножки пучка Гиса.
Полная блокада правой ножки пучка Гиса - это прекращение проведения импульса по правой ножке пучка Гиса.
ЭКГ признаки:
- наличие в правых грудных отведениях V1,2 комплексов QRS rSR" или rsR", имеющих М-образный вид, причем R">r;
- наличие в левых грудных отведениях (V5, V6) и в отведениях I, aVL уширенного, нередко зазубренного зубца S;
- увеличение времени внутреннего отклонения в правых грудных отведениях (V1, V2) более или равно 0,06 с;
- увеличение длительности желудочкового комплекса QRS более или равно 0,12 с;
- наличие в отведении V1 депрессии сегмента S-T и отрицательного или двухфазного (- +) асимметричного зубца Т.
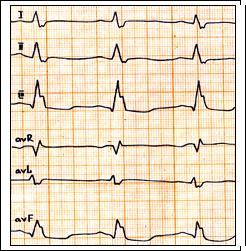
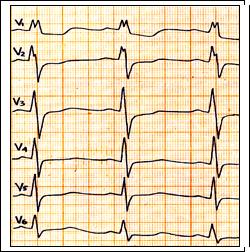
Рис. 59. Полная блокада правой ножки п. Гиса: ритм синусовый, ЧСС = 98 в 1 мин., PQ = 0,14 c., QRS = 0,12 c. Комплекс типа М в отведении V1, зубец S в отведении V5-6.
2.4.2. Блокада левой ножки пучка Гиса.
Блокада левой ножки пучка Гиса - это замедление или полное прекращение проведения импульса по левой ножке пучка Гиса.
2.4.2.1. Неполная блокада левой ножки пучка Гиса.
Неполная блокада левой ножки пучка Гиса - это замедление проведения импульса по левой ножке пучка Гиса.
ЭКГ признаки:
- наличие в отведениях I, aVL, V5,6 высоких уширенных, иногда расщепленных зубцов R (зубец qV6 отсутствует);
- наличие в отведениях III, aVF, V1, V2 уширенных и углубленных комплексов типа QS или rS, иногда с начальным расщеплением зубца S;
- время внутреннего отклонения в отведениях V5,6 0,05-0,08с;
- общая продолжительность комплекса QRS 0,10 - 0,11 с;
- отсутствие qV5-6
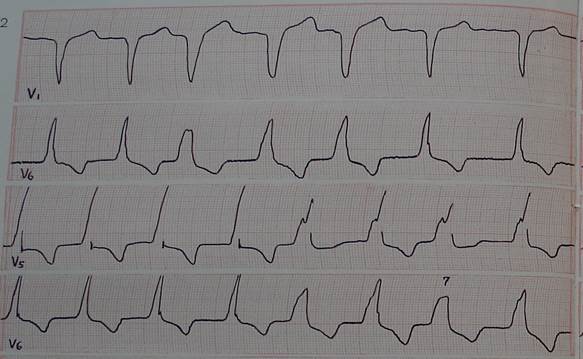
Рис. 60. Преходящая блокада левой ножки п. Гиса у больного с фибрилляцией предсердий. Продолжительность комплексов QRS варьирует от 0,09 до 0,14 сек. Все комплексы QRS имеют признаки блокады левой ножки п. Гиса различной степени выраженности. Нблюдаются различные варианты неполной блокады левой ножки п. Гиса.
2.4.2.2. Полная блокада левой ножки пучка Гиса.
Полная блокада левой ножки пучка Гиса - это прекращение проведения импульса по левой ножке пучка Гиса.
ЭКГ признаки:
- наличие в левых грудных отведениях (V5, V6), I, aVl уширенных деформированных желудочковых комплексов, типа R с расщепленной или широкой вершиной;
- наличие в отведениях V1, V2, III, aVF уширенных деформированных желудочковых комплексов, имеющих вид QS или rS с расщепленной или широкой вершиной зубца S;
- время внутреннего отклонения в отведениях V5,6 более или равно 0,08 с;
- увеличение общей продолжительности комплекса QRS более или равно 0,12 с;
- наличие в отведениях V5,6, I, aVL дискордантного по отношению к QRS смещения сегмента R(S)-T и отрицательных или двухфазных (- +) ассиметричных зубцов Т;
- отсутствие qI,aVL,V5-6
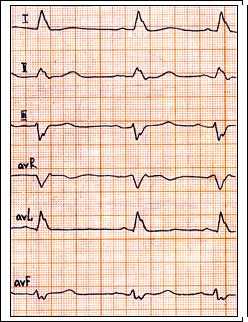
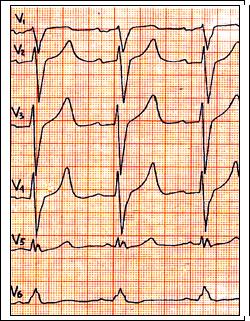
Рис. 61. Полная блокада левой ножки п. Гиса: QRS = 0,14 c., PQ = 0,13 c. Комплекс QRS уширен и деформирован в I, II, avL, V5-6 отведениях.
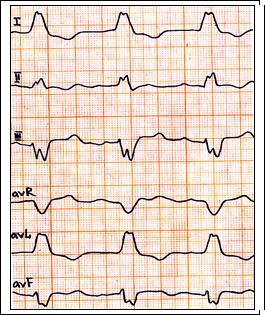
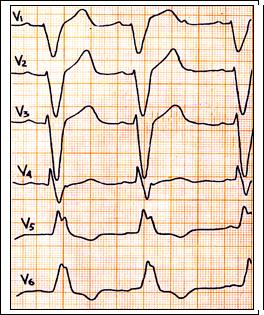
Рис. 62. Полная блокада левой ножки п. Гиса: комплекс QRS в отведениях I, II, avL, V5-6 типа уширенного, деформированного зубца R, в этих же отведениях косонисходящая депрессия сегмента S – T с ассиметричным зубцом Т.
2.4.2.3. Блокада передне-верхнего разветвления
В связи с тем, что левая ножка разделяется на два разветвления: передне-верхнюю и задне-нижнюю выделяют блокады передней и задней ветвей левой ножки пучка Гиса.
При блокаде передне-верхней ветви левой ножки пучка Гиса нарушено проведение возбуждения к передней стенке левого желудочка. Возбуждение миокарда левого желудочка протекает как бы в два этапа: вначале возбуждаются межжелудочковая перегородка и нижние отделы задней стенки, а затем передне-боковая стенка левого желудочка.
ЭКГ признаки:
- резкое отклонение электрической оси сердца влево (угол альфа меньше или равен -300о)
- QRS в отведениях I, aVL типа qR, в III, aVF типа rS;
- общая длительность комплекса QRS 0,08-0,011 с.
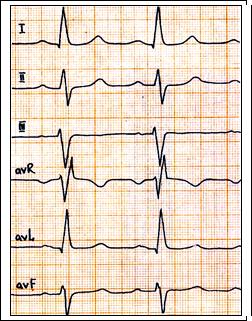
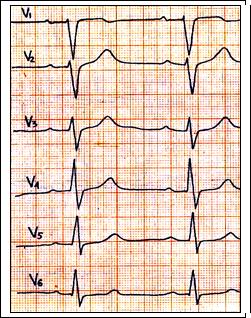
Рис. 63. Блокада передней ветви левой ножки п. Гиса: отклонение ЭОС влево – угол альфа = - 30 град., глубокие зубцы S в отведениях V4-6.
2.4.2.4. Блокада задне-нижнего разветвления
При блокаде левой задней ветви пучка Гиса изменяется последовательность охвата возбуждением миокарда левого желудочка. Возбуждение беспрепятственно проводится вначале по левой передней ветви пучка Гиса, быстро охватывает миокард передней стенки и только после этого по анастамозам волокон Пуркинье распространяется на миокард задне-нижних отделов левого желудочка.
ЭКГ признаки:
- резкое отклонение электрической оси сердца вправо (угол альфа ≥ 1200о)
- форма комплекса QRS в отведениях I и aVL типа rS, а в отведениях III, aVF - типа qR;
- продолжительность комплекса QRS в пределах 0,08-0,11.
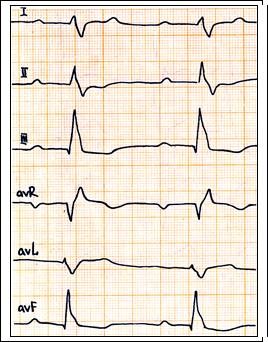
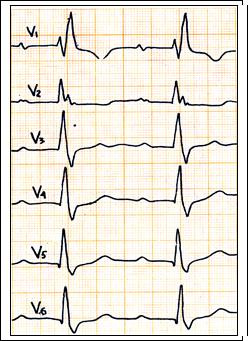
Рис. 64. Ритм синусовый, ЧСС = 66 в 1 мин., PQ = 0,26 c., QRS = 0,14 c., Отклонение ЭОС вправо > + 120 градусов. Блокада задней ветви левой ножки п. Гиса и полная блокада правой ножки п. Гиса. Удлинение интервала PQ характерно для замедления проведения по оставшейся неблокированной передней ветви левой ножки п. Гиса. Вероятна гипертрофия миокарда правого желудочка – поздний R в V1 больше 12 мм
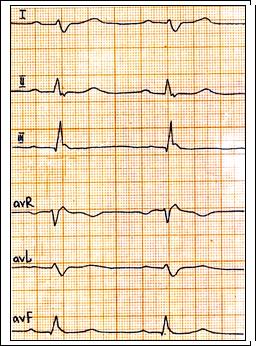
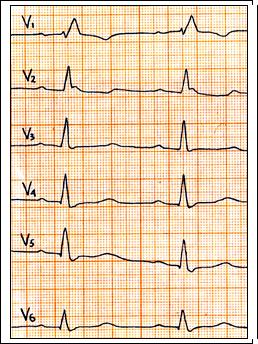
Рис.65. Бифасцикулярная внутрижелудочковая блокада: ритм синусовый, ЧСС = 75 в 1 мин., PQ = 0,18 c., QRS = 0,12 c., отклонение ЭОС вправо. Полная блокада правой ножки п. Гиса, блокада задней ветви левой ножки п. Гиса.
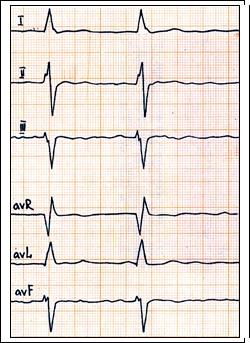
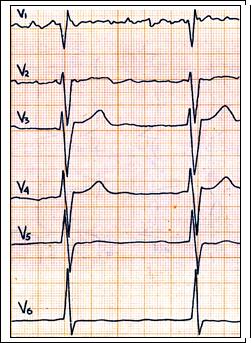
Рис. 66. Бифасцикулярная внутрижелудочковая блокада: на фоне мерцания предсердий – угол альфа = - 60 градусов, поздний зубец R в отведение V1, глубокий зубец S в отведениях V4-6. Блокада правой ножки п. Гиса и передней ветви левой ножки п. Гиса.
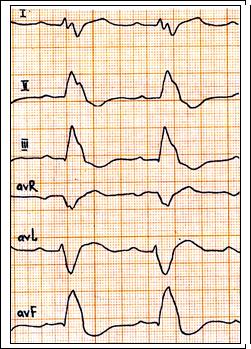
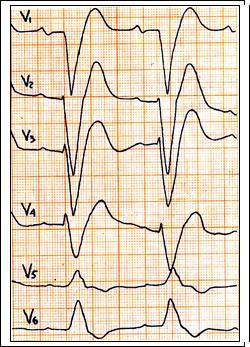
Рис. 67. Ритм синусовый, ЧСС = 85 в 1 мин. PQ = 0,18., QRS = 0,16 c. Отклонение ЭОС вправо. Полная блокада левой ножки п. Гиса и возможно её задней ветви.
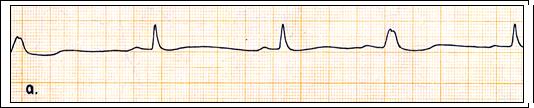
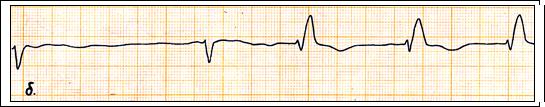
Рис. 68. Преходящие внутрижелудочковые блокады: а) - перемежающаяся блокада левой ножки п. Гиса у больного с миокардитом. 1 и 4 –й комплексы очередные, изменены по типу блокады левой ножки п. Гиса; б) – транзиторная блокада правой ножки п. Гиса: блокада возникает при учащении проведения через А – В соединение у больного с ИБС и мерцательной аритмией.
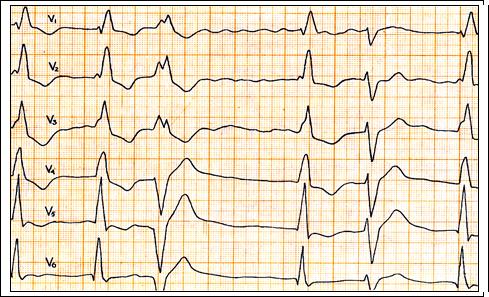
Рис. 69. Сочетанное нарушение функций возбуждения, проведения и автоматизма. На ЭКГ (грудные отведения) б –го У., д – з: ИБС, мерцание предсердий. При этом проведение импульсов по системе Гиса разное: нормальное (5 – й комплекс) чередуется с блокадой правой ножки п. Гиса. 3 – й комплекс – желудочковая экстрасистола, после которой следует постэкстрасистолический интервал
Сердце способно выполнять свою важную функцию по перекачке крови только при синхронизированном действии волокон сердечных мышц. Быстрое распространение потенциалов действия по поверхности предсердий заставляет эти две камеры сердца одновременно сокращаться и выталкивать кровь через два предсердно-желудочковых клапана в желудочки. Мощные желудочковые мышцы синхронно возбуждаются и прокачивают кровь через большой и малый круги кровообращения. Нарушения синхронности называются фибрилляцией. Во время фибрилляции вместо нормальных ритмических сокращений предсердий или желудочков появляются быстрые нерегулярные судорожные подергивания мышечных стенок. При предсердной фибрилляции желудочки еще могут функционировать относительно нормально, но они откликаются на несинхронизированную электрическую стимуляцию из предсердий неправильным ритмом. Таким образом, при предсердной фибрилляции циркуляция крови сохраняется, несмотря на отсутствие регулярной систолы предсердий.
Желудочковая фибрилляция значительно более опасна, так как при этом состоянии желудочки становятся неспособными перекачивать кровь, и если фибрилляция не устраняется, то через несколько минут наступает смерть. Поэтому пациент, у которого есть риск развития фибрилляции желудочков, должен находиться под непрерывным наблюдением медицинского персонала. Возможность возникновения фибрилляции является одной из причин применения кардиомониторов.
До конца 1950-х годов лечение фибрилляции сердца осуществлялось только механическими методами (непрямой массаж сердца) или медикаментозно. Пауль Золь (англ.) первым предложил в 1956 году использовать электрический ток для воздействия на сердечную мышцу в случае фибрилляции, продемонстрировал первый успешный опыт при операции на открытом сердце и с применением переменного тока напряжением 110 Вольт непосредственно к сердечной мышце. В 1959 году, на основании его публикации, Бернард Лоун поставил задачу добиться более эффективного и менее травмирующего воздействия электрическим током, для чего стал ставить эксперименты на животных. Результатом его исследований стала форма одиночного импульса, в дальнейшем известная как «Lown waveform» (англ.) - одиночный синусоидальный импульс с полупериодом около 5 миллисекунд. В серийном устройстве импульс генерировался разрядом предварительно заряженных до 1000 Вольт конденсаторов через индуктивную катушку и электроды. Продолжая исследования, Лоун привлёк к сотрудничеству инженера Беркович Баро (англ.), который по представленным Лоуном спецификациям и разработал первый прототип дефибриллятора, под названием «кардиовертер» (англ. cardioverter). Этот первый аппарат, весивший 27 килограмм, обеспечивал импульс энергией 100 Джоулей для применения на открытом сердце и регулируемый импульс 200—400 Джоулей для наружного трансгрудного применения.
Дефибрилля́тор (defibrillator) — прибор, использующийся в медицине для электроимпульсной терапии нарушений сердечного ритма. В основе дефибриллятора используется способность конденсатора заряжаться и разряжаться. Электрическая энергия накапливается в конденсаторе (на одной пластине создается избыток, а на другой дефицит электронов). К торсу пациента прикладываются пластины или электроды (как правило, это металлические пластинки с изолированными ручками), которые вместе с торсом пациента (тело является проводником 2 рода) и проводами образуют замкнутую электрическую цепь. При замыкании переключателя через тело пациента проходит ток. Электрическая энергия быстро передается от дефибриллятора к пациенту, тем самым осуществляя терапевтическое воздействие.
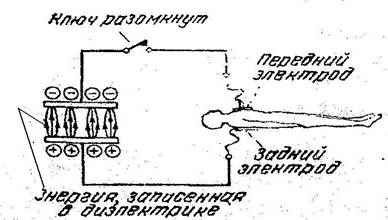
Рис. 70. На рисунке представлен схематически заряженный конденсатор дефибриллятора
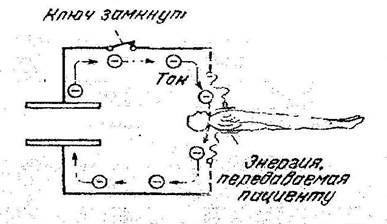
Рис. 71. Разряд конденсатора через тело пациента
Основные показания к дефибрилляции: фибрилляция желудочков, аритмии. Первая попытка дефибрилляции должна быть начата с 4000 В, при последующих попытках заряд увеличивается до 5000-7000 В. Электроды должны быть увлажнены и во время разряда плотно прижаты к грудной клетке. Во время проведения разряда нужно соблюдать технику безопасности, отсоединять регистрирующие устройства и аппараты искусственной вентиляции лёгких. Дефибрилляция еще известна, как кардиоверсия.

Рис.72. Современный переносной дефибриллятор ДФР-02 (Россия).
В окошке монитора можно наблюдать за эффективностью кардиоверсии. Кроме того на передней панели есть ручки установки необходимой величины заряда для проведения процедуры дефибрилляции.
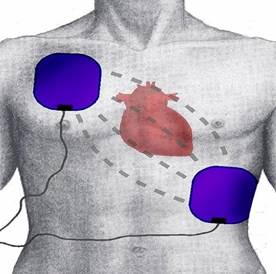
Рис. 73. Одна из возможных позиций электродов для проведения дефибрилляции.
Другим вариантом является наложение электродов на переднюю поверхность грудной клетки и на спину. Этот метод позволяет лечить аритмии, которые возникают вследствие нарушения деятельности предсердий.
Дефибрилляторы используются также для перевода других потенциально опасных аритмий в нормальный сердечный ритм или в такой ритм, которым легко управлять. Разряд дефибриллятор можно использовать для преобразования тахикардии в нормальный ритм. В отличие от ЭКГ при желудочковой фибрилляции, ЭК при тахикардии содержит комплекс QRS. Чтобы избежать возможности возникновения желудочковой фибрилляции из-за подачи импульса постоянного тока при кардиоверсии, разряд должен быть синхронизирован с ЭКГ. Оптимальными для разряда являются моменты времени в течение или сразу после спадающего фронта зубца R, когда сердце находится в абсолютном рефрактерном периоде. Такая синхронизация гарантирует, что электрический разряд не наступит во время, соответствующее средине зубца Т, которое называется периодом уязвимости миокарда. В течение этого времени, так как сердце находится в относительно рефрактерном периоде, оно может быть подвержено желудочковой фибрилляции при проведении искусственной стимуляции. В современных дефибрилляторах предусмотрены средства синхронизации разрядного импульса с ЭКГ пациента. Сигнал ЭКГ подводится к усилителю либо от монитора для наблюдения за пациентом, либо от кабеля ЭКГ. При применении соответствующих программ дефибриллятор будет разряжаться только в необходимых участках электрокардиографической кривой. Включение переключателя приведет к разряду дефибриллятора при последующем появлении зубца R.
Электрокардиостимулятор (ЭКС) (иску́сственный води́тель ри́тма (ИВР) — медицинский прибор, позволяющий генерировать искусственные стимулирующие импульсы, предназначенные для воздействия на ритм сердца. Основной задачей кардиостимулятора (водителя ритма) является поддержание или навязывание частоты сердечных сокращений пациенту, у которого или сердце бьётся недостаточно часто, или имеется электрофизиологическое разобщение между предсердиями и желудочками (атриовентрикулярная блокада). Также имеются специальные (диагностические) наружные кардиостимуляторы для проведения нагрузочных функциональных проб.

Рис. 74. Первый в мире имплантированный кардиостимулятор фирмы Siemens Elema
Впервые способность импульсов электрического тока вызвать сокращения мышцы заметил итальянец Алессандро Вольта. Позднее российские физиологи Ю. М. Чаговец и Н. Е. Введенский изучили особенности воздействия электрического импульса на сердце и предположили возможность использования их для лечения некоторых заболеваний сердца. В 1927 году Hyman G. создал первый в мире наружный электрокардиостимулятор и применил его в клинике для лечения больного, страдающего редким пульсом и потерями сознания. Это сочетание известно как приступ Морганьи-Эдемса-Стокса (МЭС).
В 1951 году американские кардиохирурги Callaghan и Bigelow использовали кардиостимулятор для лечения больной после операции, так как у неё развилась полная поперечная блокада сердца с редким ритмом и приступами МЭС. Однако у данного прибора имелся большой недостаток — он находился вне тела пациента, и импульсы к сердцу проводились по проводам через кожу.
В 1958 году шведские ученые (в частности Руне Элмквист) создали имплантируемый, то есть полностью находящийся под кожей, кардиостимулятор. (Siemens-Elema). Первые стимуляторы были недолговечными: их срок службы составлял от 12 до 24 месяцев.
В России история кардиостимуляции ведет отсчет с 1960 года, когда академик А. Н. Бакулев обратился к ведущим конструкторам страны с предложением о разработке медицинских аппаратов. И тогда в конструкторском бюро точного машиностроения (КБТМ), ведущем предприятии оборонной отрасли, возглавляемом А. Э. Нудельманом, начались первые разработки имплантируемых ЭКС (А. А. Рихтер, В. Е. Бельгов). В декабре 1961 года первый российский стимулятор, ЭКС-2 («Москит»), был имплантирован академиком А. Н. Бакулевым больной с полной атриовентрикулярной блокадой. ЭКС-2 был на вооружении врачей более 15 лет, спас жизнь тысячам больных и зарекомендовал себя как один из наиболее надежных и миниатюрных стимуляторов того периода в мире.
 2015-07-04
2015-07-04 7099
7099
