| Оцениваемый параметр | Баллы | |||
| Ширина цервикального канала,см | закрыт | 1 -2 | 3-4 | 5 и более |
| Сглаживание шейки матки,% | 0-30 | 40-50 | 60-70 | 80 и более |
| Высота стояния головки плода | -3 | -2 | -1-0 | +1,+2 |
| Консистенция шейки матки | плотная | частично размягчена | мягкая | мягкая |
| Отношение оси шейки матки к проводной оси таза матери | кзади | промежуточное | по проводной оси таза («центрирована») | по проводной оси таза («центрирована») |
На какие периоды делится родовой акт?
Родовой акт делится на три периода: первый - период раскрытия, второй - период изгнания плода, третий - последовый период.
Как называется беременная, у которой начались роды?
В родах беременная называется роженицей.
Что такое первый период родов?
Это та часть родов, которая начинается с появления схваток и заканчивается полным раскрытием маточного зева.
Что такое схватки?
Схватки - это непроизвольные ритмичные сокращения мышц матки с частотой не реже одной через 10 мин.
Какими свойствами характеризуются схватки?
Схватки характеризуются четырьмя свойствами: частотой, продолжительностью, силой и болезненностью.
Какова частота схваток?
В начале родов схватки наступают через каждые 10 мин, а в дальнейшем паузы постепенно сокращаются до 1—2 мин.
Какова продолжительность схваток?
Продолжительность схваток в начале родов 10-15 с, в середине родов - 30^0 с. в конце родов - 50-60 с.
Какой силы бывают схватки?
Схватки бывают слабые, средней силы и сильные.
От чего зависит болезненность схваток?
Болезненность схваток зависит от их силы, состояния центральной нервной системы, а также от качества подготовки беременной к родам.
Вследствие чего осуществляется раскрытие маточного зева?
Раскрытие маточного зева осуществляется вследствие сокращения (контракции) и перемещения по отношению друг к другу (ретракции) мышечных волокон тела матки и растяжения (дистракции) шейки и нижнего сегмента матки,
Что такое нижний сегмент матки?
Нижний сегмент матки - часть перешеечной области тела матки, формирующая родовой канал в первом периоде родов в результате процессов ретракции и дистракции. По мере формирования родового канала на границе верхнего и нижнего сегментов матки образуется борозда, называемая контракционным кольцом.
Как происходит сглаживание шейки матки и раскрытие маточного зева у первородящих?
У первородящих к началу родов наружный и внутренний зев закрыты. Раскрытие шейки начинается сверху. Сначала раскрывается внутренний зев, шейка матки и шеечный канал несколько укорачиваются. В дальнейшем шейка матки продолжает все больше укорачиваться, а затем и совсем сглаживается, и только ее наружный зев остается закрытым. Затем края наружного зева истончаются, и он начинает раскрываться до тех пор, пока не произойдет его полное раскрытие. В этом случае он определяется как узкая кайма в родовом канале, образовавшемся из слившихся воедино полостей влагалища и матки (рис. 7.1).
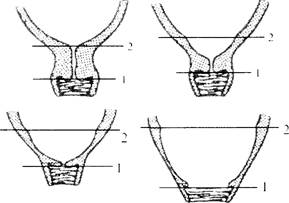
Рис. 7.1. Раскрытие шейки матки у первородящих:
1 - наружный зев; 2 - внутренний зев
Как происходит сглаживание шейки матки и раскрытие маточного зева у повторнородящих?
У повторнородящих в конце беременности весь шеечный канал проходим для одного- двух пальцев (как результат его растяжения при предыдущих родах). Поэтому сглаживание и раскрытие шейки матки на всем протяжении первого периода родов происходит одновременно (рис. 7.2).
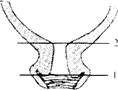
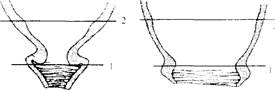
Рис. 7.2, Раскрытие шейки матки у повторнородящих:
1 - наружный зев; 2 - внутренний зев
До каких пор происходит раскрытие маточного зева?
Раскрытие маточного зева происходит до полного открытия, что соответствует 10 см.
Когда происходит отхождение околоплодных вод?
Отхождение околоплодных вод должно происходить при близком к полному открытии маточного зева.
Что такое «досрочное излитие околоплодных вод»?
Излитие околоплодных вод в первом периоде родов до раскрытия 6-7 см называется ранним. Излитие околоплодных вод до начала регулярной родовой деятельности называется преждевременным.
Какие фазы выделяют в течении первого периода родов?
В течении первого периода родов выделяют две фазы: латентная - от начала схваток до раскрытия маточного зева до 4 см, активная - от 4 см полного открытия. В свою очередь, в активной фазе выделяют время акцелерации. максимальной скорости и ее замедления (децелерации) (рис. 7.3).
Какое темп раскрытия маточного зева?
Темп раскрытия маточного зева является важным показателем правильного течения родов. Скорость раскрытия шейки матки в начале родов (латентная фаза) составляет 0,35 см/ч, в активной фазе - 1,5-2 см/ч у первородящих и 2-2,5 см/ч - у повторнородящих. Раскрытие маточного зева от 8 до 10 см (фаза замедления) проходит более медленно - 1-1,5 см/ч. Темпы раскрытия маточного зева зависят от сократительной способности миометрия, резистентности шейки матки и их комбинации.
Какова продолжительность первого периода родов?
Продолжительность первого периода родов у первородящих составляет в среднем от 10 до 14 ч. а у повторнородящих - в два раза меньше.
За чем должен наблюдать врач в первом периоде родов?
В первом периоде родов врач должен наблюдать за общим состоянием роженицы, динамикой родов и сердцебиением плода.
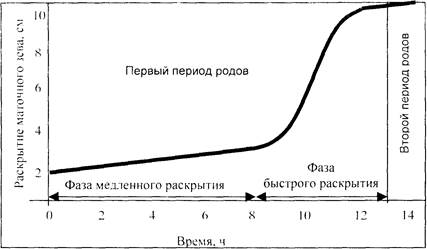
Рис. 7.3. Фазы первого периода родов (динамика раскрытия маточного зева у первородящей)
На что нужно обращать особое внимание, оценивая общее состояние роженицы?
Особое внимание должно быть обращено на состояние сердечно-сосудистой системы роженицы (окраска кожных покровов, пульс, регулярное измерение артериального давления на обеих руках), необходимо справляться о самочувствии роженицы (усталость, головная боль, головокружение, расстройство зрения, боли в эпигастральной области).
Как наблюдать за динамикой родовой деятельности?
Для наблюдения за динамикой родовой деятельности применяются наружное акушерское исследование и влагалищное исследование.
В настоящее время широкое распространение получили фетальные мониторы, которые одновременно регистрируют сокращения гладкой мускулатуры матки и основные параметры сердечной деятельности плода (рис. 7.4).
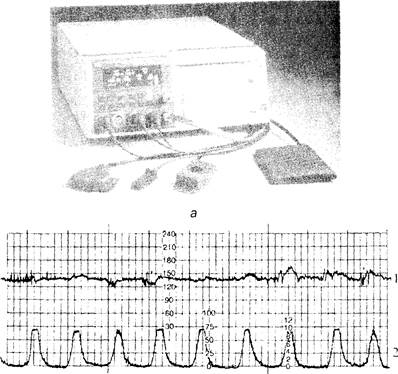
Рис. 7.4. Фатальный монитор (а) и одновременная запись (б)
сокращений матки и сердцебиения плода (кардиотокограмма):
1 -частота сердцебиений плода; 2- активность матки
Как часто должно проводиться наружное акушерское исследование?
Наружное акушерское исследование в периоде раскрытия должно проводиться многократно и систематически. Записи в медицинских документах должны производиться не реже чем каждые 2 ч.
На что нужно обращать внимание при наружном акушерском исследовании?
При наружном акушерском исследовании необходимо обращать внимание на форму матки и ее консистенцию во время и вне схватки, на высоту стояния дна матки, состояние контракционного кольца.
Силу и продолжительность схваток можно определять рукой, расположенной на области дна матки, а степень ее расслабления посредством пальпации. Матка после схватки должна хорошо расслабиться.
Контракционное кольцо при нормальных родах определяется в виде поперечно идущей борозды, которая по мере раскрытия шейки матки поднимается вверх. По высоте стояния контракционного кольца можно предположительно судить о степени раскрытия, а именно: на сколько сантиметров над лоном находится контракционное кольцо, на столько же открыт маточный зев. В конце периода раскрытия контракционное кольцо расположено на 10 см
выше лона (признак Шатца—Унтербергера).
Необходимо также определять положение, позицию, вид и предлежание плода и отношение предлежащей части ко входу в малый таз. Следует убедиться, имеется ли клиническое соответствие между размерами головки и таза (признак Вастена).
Однако одним наружным акушерским исследованием не всегда возможно получить полное представление о течении родов, поэтому необходимо производить и влагалищное исследование.
Когда производят влагалищное исследование в родах?
Влагалищное исследование в родах должно быть произведено при поступлении роженицы в стационар, сразу же после отхождения вод, а также по показаниям.
Как проводится подготовка к влагалищному исследованию?
Подготовка к влагалищному исследованию требует опорожнения мочевого пузыря и создания асептических условий.
Как производится влагалищное исследование?
Влагалищное исследование производится двумя пальцами — указательным и средним. Безымянный палец и мизинец согнуты и прижаты к ладони, а большой палец разогнут и максимально отведен в сторону. Другой рукой акушер широко раздвигает большие и малые половые губы, обнажая преддверие влагалища. Сначала во влагалище вводят средний палец, надавливают им на заднюю стенку влагалища, а затем вводят указательный палец.
На что нужно обращать внимание при влагалищном исследовании?
При влагалищном исследовании определяют:
1) состояние наружных половых органов и промежности (рубцы, старые разрывы, варикозное расширение вен);
2) состояние влагалища (широкое или узкое, длинное или короткое, нет ли рубцов, перегородок, опухолей) и мышц тазового дна;
3) состояние шейки матки (сохранена, укорочена, сглажена, толщина и податливость ее краев, степень открытия);
4) состояние плодного пузыря - цел, отсутствует; если цел, то выясняют степень его наполнения и напряжения во время и вне схваток;
5) состояние предлежащей части плода, ее положение в малом тазу, швы, роднички и ведущую точку:
6) состояние рельефа костей малого таза (форма мыса и лонного сочленения, выраженность крестцовой ямки. Подвижность крестцово-копчикового сочленения и др.), измеряют диагональную конъюгату.
Что такое сегменты головки?
Сегменты головки - понятие условное, так как эти плоскости существуют лишь в воображении, и относительное, поскольку определяется при каждом вставлении плода.
Что такое большой сегмент головки?
Большой сегмент головки - это наибольшая ее часть, которая проходит через вход в таз при данном предлежании. При затылочном предлежании головки граница большого ее сегмента будет проходить по линии малого косого размера (рис. 7.5); при переднеголовном предлежании - по линии прямого ее размера (рис. 7.6);
при лобном предлежании — по линии большого косого размера (рис. 7.7); при лицевом предлежании - по линии вертикального размера (рис. 7.8).
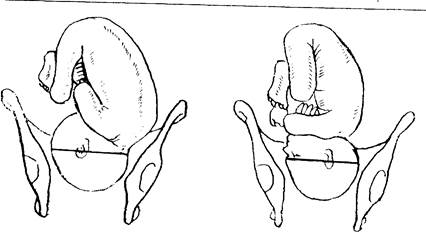
Рис. 7.5. Большой сегмент Рис. 7.6. Большой сегмент головки
головки при затылочном при переднеголовном предлежании
предлежании
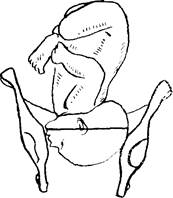
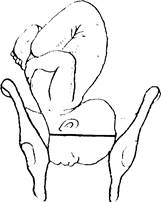
Рис. 7.7. Большой сегмент Рис. 7.8. Большой сегмент головки
головки при лобном при лицевом предлежании
предлежании
Что такое малый сегмент головки?
Малым сегментом головки называется любая часть головки, расположенная ниже большого сегмента.
Как определяют отношение головки плода к плоскостям малого таза?
Отношение головки к плоскостям малого таза определяют при помощи 3-го и 4-го приемов наружного акушерского исследования и при влагалищном исследовании.
В каких отношениях к плоскостям таза может быть головка плода?
Головка плода может быть в следующих отношениях к плоскостям таза:
1) головка над входом в малый таз. При этой акушерской ситуации головка бывает подвижна или прижата к нему. При 4-м приеме наружного акушерского исследования пальцы рук могут быть подведены под головку (рис. 7.9). При влагалищном исследовании малый таз свободен, прощупываются безымянные линии, мыс и лонное сочленение. Стреловидный шов находится в поперечном размере, большой и малый роднички на одном уровне;
2) головка малым сегментом во входе в малый таз. При этой акушерской ситуации головка неподвижна, наибольший сегмент ее расположен выше плоскости входа. При наружном акушерском исследовании пальцы обеих рук будут параллельны друг другу
(рис. 7.10). При влагалищном исследовании к мысу можно подойти только согнутым пальцем. Внутренняя поверхность симфиза и крестцовая впадина свободны. Стреловидный шов - слегка в косом размере;
3) головка большим сегментом во входе в малый таз. При этой акушерской ситуации головка большой своей окружностью находится в плоскости входа в таз. При наружном акушерском исследовании пальцы рук при обратном движении ладоней будут сходиться (рис. 7.П). При влагалищном исследовании определяют, что головка прикрывает верхнюю треть лонного сочленения и крестца, мыс недостижим. Малый родничок ниже большого, стреловидный шов - в косом размере;
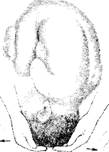
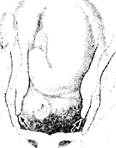
Рис. 7.9. Головка над входом в Рис. 7.10. Головка во входе в
малый таз (пальцы обеих рук малый таз малым сегментом
могут быть подведены под головку) (пальцы обеих рук, скользящие
по головке, расходятся)
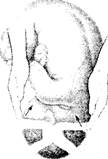
Рис. 7.11. Головка во входе в
малый таз большим сегментом
(пальцы обеих рук, скользящие
по головке, сходятся)
4) головка в широкой части полости малого таза. При этой акушерской ситуации над лоном прощупывается незначительная часть головки. При влагалищном исследовании определяется, что две трети внутренней поверхности лонного сочленения и верхняя половина крестцовой впадины заняты головкой. Прощупываются седалищные ости. Стреловидный шов расположен в косом размере;
5) головка в узкой части полости малого таза. При наружном исследовании головка не определяется. При влагалищном исследовании обнаруживается, что вся внутренняя поверхность лонного сочленения и две трети крестцовой впадины заняты головкой. Седалищные ости достигаются с трудом. Стреловидный шов расположен в косом размере, но уже ближе к прямому;
6) головка в выходе малого таза. При этой акушерской ситуации крестцовая впадина полностью выполнена головкой, ости не достигаются. Стреловидный шов стоит в прямом размере выхода (рис. 7.12).
Расположение стреловидного шва и родничков в зависимости от места расположения головки показано на рис. 7.13.
Американская школа определяет отношение предлежащей части плода к плоскостям малого таза во время ее продвижения по родовым путям, используя понятие «уровни» малого таза (по Бишопу). Выделяют следующие уровни:
- плоскость, проходящая через седалищные ости, - уровень 0 (головка плода большим сегментом во входе в малый таз);
- плоскости, расположенные выше уровня 0, обозначают соответственно как уровни -1, -2, -3;
- плоскости, расположенные ниже уровня 0, обозначают соответственно как уровни +1, +2, +3. При этом уровень +3 соответствует расположению головки на тазовом дне (рис. 7.14).
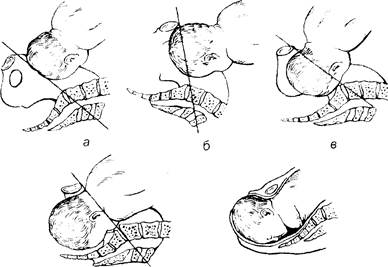
Рис. 7.12. Отношение головки к плоскостям малого таза:
а - головка над входом в таз; б - головка малым сегментом во входе
в малый таз; в - головка большим сегментом во входе в таз; г - головка
в полости малого таза: д - головка в выходе малого таза
Как часто нужно выслушивать сердцебиение плода?
Сердцебиение плода нужно выслушивать при целом плодном пузыре через каждые 15-20 мин, а после отхождения вод - через 5- 10 мин.
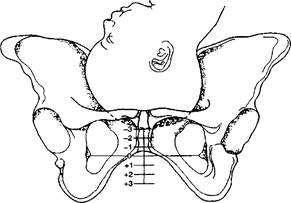
Рис. 7.14. Оценка вставления предлежащей части (по Бишопу)
Какова частота сердцебиения плода?
Частота сердцебиения плода в норме составляет 120-160 ударов в 1 мин. Учащение сердцебиения, равно как и его урежение, является признаками гипоксии плода.
При обнаружении изменений частоты и ритма сердцебиения плода целесообразно провести мониторный контроль, регистрируя специальным прибором (фетальным монитором) влияние сокращений матки на характер сердцебиения плода. Такая запись позволяет значительно точнее оценивать состояние плода в родах, чем обычная аускультация.
За чем еще необходимо следить в первом периоде родов?
В первом периоде родов необходимо следить за функцией мочевого пузыря и кишечника, так как их переполнение препятствует нормальному течению родов. Переполнение мочевого пузыря мочой может возникнуть в связи с его атонией или в результате прижатия уретры к симфизу головкой плода. Роженице предлагают мочиться через каждые 2-3 ч, при отсутствии самостоятельного мочеиспускания прибегают к катетеризации. Если первый период родов продолжается больше 12 ч, ставят очистительную клизму.
Какой режим назначают роженице в первом периоде родов?
Поведение женщины в первом периоде родов должно быть активным. Она должна использовать приемы обезболивания, которым ее обучили на занятиях по психопрофилактической подготовке к родам. Допустимо присутствие на родах мужа и других родственников. Постельный режим рекомендуют при сохраненном плодном пузыре в случаях многоводия, преждевременных родах, тазовом предлежании плода.
Что происходит после полного раскрытия маточного зева?
После полного раскрытия маточного зева начинается второй период родов - период изгнания, который заканчивается рождением плода.
Что характерно для этого периода родов?
Характерным для периода изгнания является появление потуг - синхронных с маткой рефлекторных сокращений мышц брюшного пресса, диафрагмы и тазового дна.
Когда должны начинаться потуги?
Потуги должны начинаться при нахождении предлежащей части в узкой части полости малого таза, когда нижний полюс предлежащей части давит на мышцы тазового дна. Поэтому неверно отождествлять появление потуг с началом периода изгнания - они появляются в конце этого периода и помогают предлежащей части преодолеть самую узкую часть малого таза.
Какова частота и продолжительность потуг?
Потуги повторяются через каждые 2-3 мин и длятся 50-60 с.
Какова продолжительность второго периода родов?
Продолжительность второго периода родов составляет не более 1 ч у первородящих и в два раза меньше - у повторнородящих.
За чем должен наблюдать врач во втором периоде родов?
Во втором периоде родов врач должен особенно тщательно наблюдать:
1) за состоянием роженицы;
2) характером родовой деятельности;
3) сердцебиением плода — сердцебиение должно выслушиваться после каждой потуги, необходимо также обращать внимание на ритм и звучность тонов сердца плода;
4) продвижением предлежащей части;
5) характером выделений из родовых путей.
Почему должно быть усилено наблюдение за роженицей во втором периоде родов?
Наблюдение за общим состоянием роженицы должно быть более тщательным, так как в периоде изгнания все органы и системы организма женщины функционируют с повышенной нагрузкой.
Что такое врезывание головки?
Врезывание головки - это часть родового акта, когда под действием изгоняющих сил головка плода появляется из половой щели, а с окончанием потуги «уходит» во влагалище.
Что такое прорезывание головки?
Прорезывание головки - это время, когда головка плода после окончания потуги не скрывается в родовом канале.
Что называется акушерским пособием?
Акушерским пособием в родах при головном предлежании называется совокупность последовательных манипуляций в конце второго периода родов, направленных на содействие физиологическому механизму родов и на предупреждение родового травматизма матери.
Кем оказывается пособие?
Пособие оказывается акушеркой или врачом.
Какое положение придается роженице при оказании пособия?
Традиционно роженица лежит на спине, головной конец приподнят, ноги согнуты и разведены и упираются в кровать. Акушерское пособие можно также оказывать в положении роженицы на боку с разведенными бедрами, вертикально, на корточках («мягкие роды»), как это делается в некоторых родовспомогательных учреждениях.
Каковы функции врача во втором периоде родов?
Основная функция врача — обеспечение проведения родов в асептических условиях с постоянным контролем за состоянием роженицы и плода.
Прием родов в затылочных предлежаниях осуществляется акушеркой. Врач в течение периода изгнания постоянно следит за сердцебиением плода, состоянием родовой деятельности. Он делает назначения медикаментозных средств, выполняет оперативные вмешательства (перинео-, эпизиотомия).
Все патологические роды, в том числе при тазовых предлежаниях, принимает врач, он производит наложение акушерских щипцов, вакуум-экстракцию плода и др.
За чем должна наблюдать акушерка?
Акушерка должна наблюдать:
1) за продвижением головки;
2) за состоянием промежности;
3) за правильностью потуг.
Где находится акушерка?
Акушерка находится у ножного конца кровати справа от роженицы. При положении роженицы на боку - сзади от нее.
Когда приступают к оказанию акушерского пособия?
К оказанию акушерского пособия приступают с момента начала прорезывания головки.
Сколько моментов включает акушерское пособие?
Акушерское пособие включает пять моментов.
В чем состоит первый момент?
Первый момент акушерского пособия – воспрепятствование преждевременному разгибанию головки. Это необходимо для того, чтобы головка рождалась в согнутом положении своей наименьшей окружностью (32 см), проходящей по малому косому размеру (9,5 см).
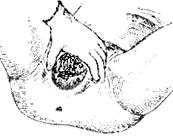
Рис. 7.15. Первый момент акушерского пособия (воспрепятствование преждевременному разгибанию головки)
Как осуществляется первый момент акушерского пособия?
Для осуществления первого момента акушерка кладет ладонь левой руки на лобок так,
чтобы ладонные поверхности сомкнутых пальцев располагались на головке и препятствовали ее разгибанию, ни в коем случае не надавливая на головку (рис. 7.15).
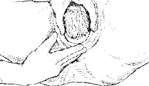
Рис. 7.16. Второй момент акушерского пособия (бережное выведение головки из половой щели)
В чем состоит второй момент?
Второй момент акушерского пособия – бережное выведение головки из половой щели вне потуг.
Каким образом осуществляется этот момент акушерского пособия?
Сразу же после окончания потуги большим и указательным пальцами правой руки бережно растягивают вульварное кольцо над прорезывающейся головкой (рис. 7.16).
До каких пор осуществляются два первых момента акушерского пособия?
Эти два момента осуществляются до тех пор, пока головка не приблизится теменными буграми к половой щели.
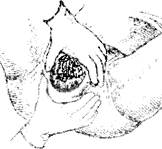
Рис. 7.17. Третий момент акушерского пособия (уменьшение напряжения промежности)
В чем заключается третий момент акушерского пособия?
Третий момент — уменьшение напряжения промежности в период прорезывания и
рождения теменных бугров. Акушерка кладет правую руку ладонной поверхностью на промежность так, чтобы четыре пальца располагались в области левой большой половой
губы, а отведенный большой палец - в области правой большой половой губы (рис. 7.17).
Расположенные книзу и кнаружи от больших половых губ ткани осторожно оттесняют книзу,
уменьшая таким образом напряжение тканей промежности. Благодаря этому улучшается кровоснабжение тканей промежности, снижается возможность разрыва.
Каково назначение четвертого момента?
Четвертый момент — регулирование потуг.
Почему необходимо регулировать потуги?
Это необходимо потому, что при врезывании головки напряжение тканей промежности достигает максимума. Если в этот момент роженица не будет сдерживать потуги, то может произойти травма промежности.
Как осуществляется регулирование потуг?
Регулирование потуг осуществляется следующим образом: когда головка плода установилась теменными буграми в половой щели, а подзатылочной ямкой - под лонным сочленением, роженицу заставляют глубоко и часто дышать открытым ртом. При таком дыхании тужиться невозможно. В это время акушерка правой рукой осторожно сдвигает промежность над личиком плода кзади, а левой рукой медленно разгибает головку и приподнимает ее кверху. Если в это время будет необходима потуга, роженице предлагают потужиться с достаточной для выведения головки силой.
Далее акушерка ждет. когда под действием потуг произойдет наружный поворот головки и внутренний поворот плечиков, и затем приступает к оказанию пятого момента акушерского пособия.
Каково назначение пятого момента?
Пятый момент - освобождение плечиков и рождение туловища.
Каким приемом можно содействовать рождению плечиков?
По окончании наружного поворота головки, для того чтобы помочь рождению плечиков, головку плода захватывают обеими руками и слегка оттягивают кзади до тех пор, пока под лонное сочленение не подойдет переднее плечико. После этого левой рукой захватывают головку так, чтобы ладонь находилась на задней щечке плода. Приподнимая затем головку кпереди, правой рукой осторожно сдвигают промежность с заднего плечика. В результате рождается заднее, а затем и переднее плечико (рис. 7.18 и 7.19).
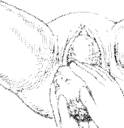
Рис. 7.18. Пятый момент акушерского пособия (выведение переднего плечика)
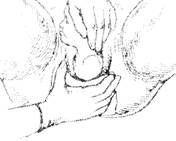
Рис. 7.19. Пятый момент акушерского пособия (выведение заднего плечика)
Что следует после рождения плечевого пояса?
После рождения плечевого пояса со стороны спинки в подмышечные впадины вводят указательные пальцы и приподнимают туловище кпереди, в результате без затруднений рождается нижняя часть туловища.
Что происходит после рождения плода?
После рождения плода наступает последовый период, который продолжается до
рождения последа.
Плацента может отделяться двумя способами:
1) если отделение плаценты начинается с центра, то образуется ретроплацентарная
гематома, которая способствует дальнейшему отделению плаценты. Этот способ отделения плаценты получил название центрального (по Шультце): 2) если отделение плаценты начинается с края (по Дункану), то ретроплацентарная гематома не образуется, а с каждой схваткой увеличивается площадь отслойки плаценты (рис. 7.20).

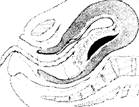
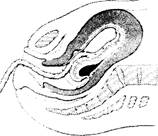
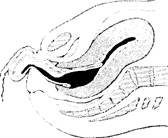
Рис. 7.20. Отделение плаценты:
а - по Шультце; б - по Дункану
Какова разница в клиническом течении последового периода при различных способах отделения плаценты?
При центральном отделении плаценты наружного кровотечения нет, и ретроплацентарная гематома рождается вместе с последом. При краевом отделении плаценты с самого начала отделения появляются кровяные выделения из половых путей.
Какая кровопотеря бывает при физиологических родах?
Кровопотеря в среднем составляет 150-200 мл. Верхняя допустимая граница объема физиологической кровопотери - 0,5% от массы тела, или 5 мл на 1 кг.
Как долго продолжается третий период родов?
Последовый период продолжается в среднем 10—15 мин, но не более 30 мин.
Как нужно вести последовый период?
Последовый период надо вести строго выжидательно при тщательном наблюдении за роженицей. При хорошем состоянии роженицы и отсутствии признаков внутреннего или наружного кровотечения можно ждать самостоятельного отделения и рождения последа в течение 30 мин. Для правильного сокращения матки после рождения плода роженице необходимо катетером выпустить мочу.
Всегда ли отделившаяся плацента рождается сразу?
В отдельных случаях может произойти задержка отделившейся плаценты. Поэтому необходимо знать признаки, указывающие на то, что плацента отделилась от матки и находится в нижнем ее сегменте, в шейке или во влагалище.
Какие известны признаки отделения плаценты?
Признак Кюстнера-Чукалова - при надавливании ребром ладони на матку над лонным сочленением пуповина не втягивается в родовые пути (рис. 7.21).
Признак Альфельда - отделившаяся плацента опускается в нижний сегмент матки или влагалище. В связи с этим лигатура или инструмент, наложенные на пуповину при ее перевязке, опускаются (рис. 7.22).
Признак Шредера - изменение формы и высоты стояния дна матки. Сразу после рождения плода матка принимает округлую форму и располагается по средней линии. Дно матки находится на уровне пупка. После отделения плаценты матка вытягивается, отклоняется вправо, а дно ее поднимается к правому подреберью (рис. 7.23). В связи с
повсеместным введением утеротонических средств в конце второго - начале третьего периода
родов признак Шредера фиксировать не представляется возможным.
Были предложены и другие признаки отделения плаценты, не нашедшие широкого применения в практике:
признак Довженко - втягивание и опускание пуповины при глубоком дыхании свидетельствуют о том, что плацента не отделилась, и наоборот - отсутствие втягивания пуповины при вдохе говорит об отделении плаценты;
признак Штрассманна - колебательные движения крови в плаценте при поколачивании по матке передаются по пуповине только при неотделившейся плаценте;
признак Клейна - при натуживании или легком отдавливании матки книзу пуповина выходит наружу и уже не втягивается обратно, если плацента отделилась.
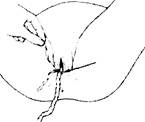
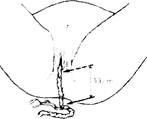
Рис. 7.22. Признак Альфельда
а б
Рис. 7.21. Признак Кюстнера-Чукалова:
а - плацента не отделилась; б - плацента отделилась
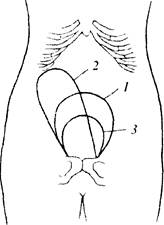
Рис. 7.23. Высота стояния и форма матки в последовом периоде:
1 - после рождения плода;
2- после отделения плаценты (признак Шредера);
3- после рождения последа
Все ли признаки отделения плаценты надо проверять?
Для того чтобы установить, что плацента отделилась, достаточно использовать один - два признака.
Что должен делать акушер, если плацента отделилась, но не родилась?
Если плацента отделилась, то сразу же приступают к ее выделению — предлагают роженице потужиться. Под действием брюшного пресса отделившаяся плацента обычно легко рождается. Если этот способ оказывается безуспешным, то прибегают к выделению последа наружными приемами.
Какие способы применяют для выделения отделившегося последа?
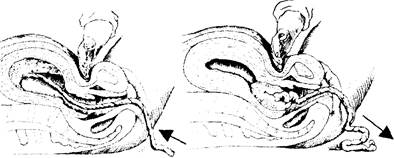
Способ Абуладзе - производят бережный массаж матки, чтобы она сократилась. Затем обеими руками захватывают брюшную стенку в продольную складку и предлагают роженице потужиться (рис. 7.24).
Отделившийся послед при этом легко рождается благодаря значительному повышению внутрибрюшного давления.
Способ Гентера - дно матки приводят к средней линии. Врач становится сбоку от роженицы, лицом к ее ногам. Кисти рук, сжатые в кулаки, кладут тыльными поверхностями основных фаланг на дно матки в область ее углов и постепенно надавливают на нее в направлении книзу и кнутри (рис. 7.25). При этом способе выделения последа роженица не должна тужиться.
Способ Кредо-Лазаревича наиболее травматичен, поэтому к нему прибегают только после безуспешного применения описанных выше способов. Техника выполнения следующая: матку приводят в срединное положение, легким массажем стараются вызвать ее сокращение и затем дно матки обхватывают рукой так, чтобы большой палец находился на передней стенке матки, ладонь - на дне, а четыре пальца - на задней стенке матки. После этого производят выжимание последа - сжимают матку в переднезаднем направлении и одновременно надавливают на ее дно по направлению вниз и вперед вдоль оси таза (рис. 7.26).
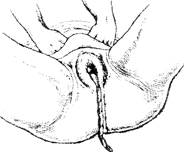
Рис. 7.25. Выделение отделившегося последа по Гентеру
Как рождается послед?
Послед обычно рождается целиком, но иногда оболочки, соединенные с плацентой, задерживаются в матке.
Как поступать в таких случаях?
В таких случаях родившуюся плаценту берут в руки и медленно вращают в одном направлении. При этом происходит скручивание оболочек, способствующее их отслоению от стенок матки и выведению наружу без обрыва. Существует и другой способ выделения оболочек (способ Гентера). После рождения плаценты роженице предлагают опереться на ступни и поднять таз. При этом плацента свисает вниз и своей тяжестью способствует отслоению и выделению оболочек.
Что нужно сделать сразу же после рождения последа?
Сразу же после рожения последа необходимо его осмотреть, чтобы убедиться в целости плаценты и оболочек. Плаценту раскладывают на гладком подносе материнской поверхностью вверх и внимательно рассматривают дольку за долькой. Необходимо тщательно осмотреть края плаценты. Края целой плаценты гладкие и не имеют отходящих от них оборванных сосудов.
Затем осматривают оболочки. Для этого переворачивают послед плодовой стороной кверху и расправляют оболочки, стараясь восстановить плодовместилище. Особенно нужно обращать внимание на наличие оборванных сосудов, что свидетельствует о добавочной дольке, которая осталась в полости матки.
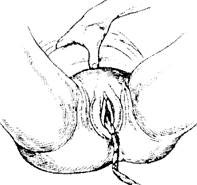
Рис. 7.26. Выделение отделившегося последа по Кредо-Лазаревичу
Как называется женщина после рождения последа (после родов)?
После родов женщина называется родильшщей.
Что нужно делать, если в матке задержались части плаценты?
В этом случае необходимо произвести ручное обследование полости матки, так как иначе в раннем или позднем послеродовом периоде может возникнуть обильное кровотечение.
Что нужно делать после рождения последа?
В течение 2 ч родильница должна находиться в родильном зале под наблюдением акушерки. Если все обстоит благополучно, родильницу переводят в послеродовое отделение.
Какова общая продолжительность родов?
Продолжительность родов у первородящих составляет 12-16 ч: первый период - 10-14 ч, второй - до 1 ч, третий - до 30 мин. У повторнородящих - 6-8 ч: первый период - 5,5-7 ч, второй и третий - до 30 мин.
Какие роды называются быстрыми?
Быстрыми называются роды длительностью менее 6 ч у первородящих и менее 4 ч - у повторнородящих.
Какие роды называют стремительными?
Стремительными называют роды длительностью менее 4 ч у первородящих и менее 2 ч -у повторнородящих.
 2015-09-06
2015-09-06 8055
8055
