Для геморрагического инсульта характерно:
· внезапное развитие, чаще днем, в момент физического или эмоционального напряжения, в основном у лиц работоспособного возраста (от 25 до 45 лет, иногда в детском возрасте);
· появление общемозговых симптомов (головная боль, оглушение, потеря сознания, сопор и кома или рвота, психомоторное возбуждение);
· развитие оболочечных симптомов (нарушение чувствительности, светобоязнь, ригидность затылочных мышц и др.), степень выраженности которых зависит от локализации инсульта;
· наличие вегетативных нарушений (гиперемии лица, потливости, колебаний температуры тела, повышение АД, нарушение дыхания и др.);
· появление очаговой симптоматики: гемипареза (частичное отсутствие движений в половине тела) или гемиплегии (полное отсутствие движений в половине тела) на противоположной пораженному полушарию стороне; мышечная гипотония или ранняя мышечная контрактура в пораженных конечностях, гемигипестезия (снижение чувствительности половины тела); афазия (отсутствие речи); афагия (нарушение глотания); атаксия (расстройство координации и порядка движений) и др.
Для ишемического инсульта характерно:
· постепенное развитие в ночные или утренние часы (после сна) в основном у лиц пожилого возраста (от 50 до 60 лет и старше), в ряде случаев удается установить связь начальных проявлений инсульта с инфарктом миокарда;
· преобладание очаговой неврологической симптоматики (гемиплегия, гемипарез на стороне противоположной очагу поражения, корковые расстройства речи, апраксия (нарушение целенаправленных движений), нарушение схемы тела, гемиатаксия, хватательный автоматизм, гиперкинезы лица и руки и др.);
· отсутствие оболочечных симптомов;
· слабое выражение вегетативных расстройств;
· отсутствие или незначительное проявление общемозговой симптоматики;
Реабилитация больных направлена на функциональное восстановление или компенсацию неврологического дефекта, социальную, бытовую и профессиональную реабилитацию. Ее следует начинать уже в остром периоде инсульта и осуществлять поэтапно, систематически, в течение длительного времени. Медикаментозная коррекция двигательных нарушений эффективна лишь в комбинации с ЛФК, массажем, физиотерапевтическими процедурами, рефлексотерапией. Успех восстановительного лечения во многом зависит от приобщения больного к активному участию в нем. Одним из основных методов восстановительной терапии больных, перенесших инсульт, является общеукрепляющая и специальная лечебная физкультура. Назначение упражнений в ранние сроки после инсульта имеет целью избежать нарушений, вызванных гипокинезией, при которой развивается гипотрофия и гипотония мышц, уменьшается минутный объем крови, жизненная емкость легких и др. Систематические дыхательные упражнения у больных с постинсультными двигательными нарушениями нормализуют вентиляцию легких и ликвидируют дыхательную недостаточность. Специальные физические упражнения направлены на восстановление патологически измененного мышечного тонуса, уменьшение степени пареза, устранение патологических содружественных движений и формирование важнейших двигательных навыков.
Задачи ЛФК:
- поднятие общего тонуса и улучшение психического состояния;
- профилактика осложнений (развитие контрактур, пролежней, застойных явлений);
- повышение тонуса вегетативной нервной системы и подготовка к физической нагрузке;
- восстановление утраченных функций и создание компенсаций;
- восстановление навыков ходьбы, захвата предметов, выработка навыков самообслуживания.
Лечение проводят в 4 этапа:
1) в отделении интенсивной терапии;
2) в палате ранней реабилитации стационара;
3) в поликлинике;
4) на санаторно-курортном этапе.
В отделении интенсивной терапии лечебную гимнастику начинают в период, когда сглаживаются общемозговые явления (нарушение сознания и др.) и проявляются двигательные расстройства. В процедуру включают:
1. специальную укладку (лечение положением), чтобы избежать развития мышечных контрактур. Больной лежит на спине, парализованную руку отводят в сторону, на уровень плеча, предплечье разгибают и супинируют, кисти и пальцам придают положение максимального разгибания, большой палец отводят в положение разгибания; положение кисти фиксируют лонгетой и мешочком с песком. Парализованную ногу для профилактики сгибательной контрактуры обычно укладывают выпрямленной с небольшой ротацией вовнутрь, под колено подкладывают невысокий марлевый валик, стопу слегка пронируют; стопа в состоянии тыльного сгибания должна упираться в спинку кровати или специально сделанный для этого упор.
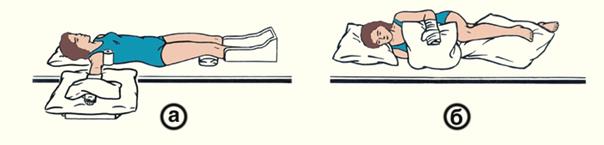
Лечебные укладки парализованных конечностей при гемиплегии: а — в положении лежа на спине рука разогнута и фиксирована мешочком с песком, стопа фиксирована в положении тыльного сгибания специальным упором; б — в положении лежа на здоровом боку кисть и лучезапястный сустав парализованной руки разогнуты и фиксированы с помощью мягкой повязки.
2. ДУ (в ровном, ритмичном дыхании, в урежении дыхания, изменение типа и фаз дыхательного цикла, избирательное увеличение подвижности и вентиляции отдельных частей легких, восстановление и увеличение подвижности ребер и диафрагмы).
3. При необходимости коррекцию функции глотания (массаж передней поверхности шеи и гортани, прямые и рефлекторные активные и активные с помощью упражнения, восстанавливающие глотательный акт).
4. Коррекция речевых расстройств логопедическими способами.
5. Массаж. На руке массажируют обычно мышцы разгибатели, на ноге — сгибатели голени и тыльные сгибатели стопы.
6. Подготовка больного к ходьбе (изменением положения тела в постели, поворот с помощью на здоровый бок).
7. Пассивные движения паретичными конечностями выполняют в медленном темпе, осторожно, стараясь не вызвать боли или повышения тонуса мышц. Эти движения выполняют вначале на здоровой, а затем на больной стороне, начиная с проксимальных отделов, изолированно в каждом суставе (по 8—10 движений).
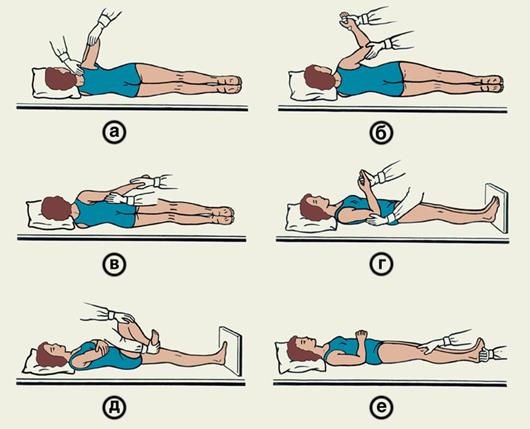
Пассивные упражнения для парализованной конечности а — движения в плечевом суставе; б, в, г — движения в локтевом суставе; д, е — движения в тазобедренном и коленном суставах.
В палате ранней реабилитации продолжают:
· коррекцию положением;
· ДУ, особенно актуальны у больных с очагами поражения продолговатого мозга черепно-мозговыми травмами:
- активно - пассивные со стимуляцией выдоха 10-12 мин 3-5 раз в сутки;
- активные локальные упражнения;
- по мере выздоровления упражнения с откашливанием без натуги;
· идеомоторные упражнения;
· пассивные движения с целью сохранения функции суставов с вовлечением паретичной мускулатуры;
· упражнения на развитие заместительных движений;
· пассивные противосодружественные движения (комбинация элементов сгибательных и разгибательных синергий), если они не усиливают ригидности мышц;
· массаж;
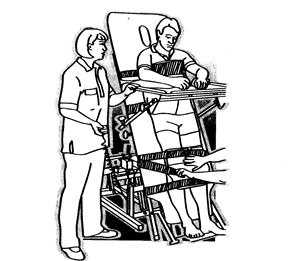
· для постепенного перехода в вертикальное положение и тренировки вестибулярного аппарата используют положение на вращающемся столе;
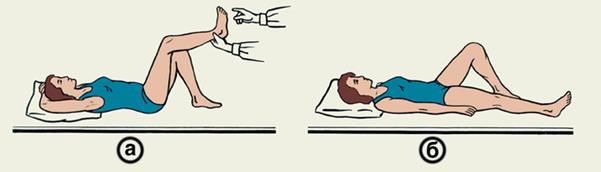
· активные упражнения сначала здоровой конечностью, затем парализованной: а – удержание стопы в приданном ей положении; б – сгибание и разгибание в коленном суставе;
· больного начинают сажать в кровати, сначала с опорой спиной на подушки, стену, затем опускают ноги, и он сидит самостоятельно, поставив ноги на скамейку, при этом необходимо обращать внимание на правильное положение парализованной стопы;
· больному, хорошо переносящему положение сидя (без головокружения, изменения частоты пульса), помогают вставать, его постепенно приучают опираться на парализованную ногу и переносить на нее тяжесть тела. Обычно на 4—6-й неделе при отсутствии противопоказаний больного пробуют учить ходить. Вначале необходимо его поддерживать с двух сторон, при этом больной должен осторожно нагружать паретичную конечность, наклоняя туловище вперед. По мере восстановления ходьбы поддержка становится необязательной; инструктор идет рядом с больным (с парализованной стороны), наблюдая за паретичной рукой, лежащей на косынке в положении разгибания кисти, и противодействуя сгибательной синергии руки при ходьбе. Нужно следить за правильным положением стопы, подтягивая отвисающий носок резинкой, фиксированной к коленному суставу. В процессе восстановления используют трехопорный костыль, ходьбу в манеже, а затем по специальной следовой дорожке.
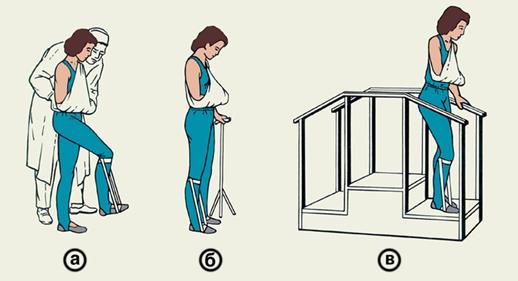
Тренировка в ходьбе: а – с помощью инструктора ЛФК; б – с использованием трости для увеличения опоры; в – на специальной лестнице.
При переходе к полупостельному режиму лечебную гимнастику можно проводить в зале ЛФК. Гимнастические упражнения в зале должны быть кратковременными, но не часто повторяться. Основная физическая нагрузка должна приходиться на непораженные конечности. Следует целенаправленно вырабатывать у больного навыки самообслуживания во время одевания, туалета, еды и др. Для восстановления мелких движений руки используют лепку, различные мячи, кубики, движения по скользящим поверхностям.
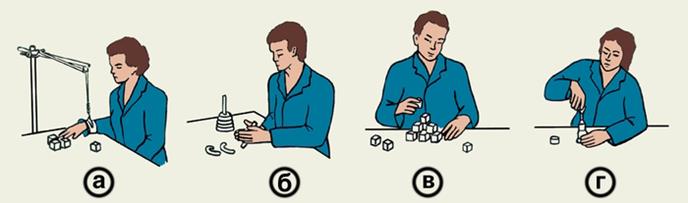
Специальные упражнения за столом для восстановления движений в суставах кисти и стопы: а – с помощью приспособления, уравновешивающего вес парализованной руки; б – лепка из пластилина; в – захват и перекладывание кубиков; г – построение пирамидки.
Бытовые навыки восстанавливают упражнениями с застегиванием и расстегиванием пуговиц, на специальных стендах с застежками-«молниями», замками с ключами и др. Больной должен выполнять различные движения рукой несколько раз в день по 10—15 мин, не утомляя паретичные мышцы. Упражнения с предметами следует чередовать с упражнениями на расслабление кисти и с пассивными расслабляющими движениями.
На поликлиническом и санаторном этапе целью лечебной гимнастики является выработка у больных навыков самообслуживания, при возможности и трудовых навыков бывшей профессии, т.к. переквалификация больных, перенесших инсульт, крайне затруднена. В задачи ЛФК так же входит предупреждение осложнений, повторных инсультов, дальнейшее совершенствование двигательных навыков. Для этого в процедуру ЛГ включают:
· ОРУ, дыхательные и специальные упражнения, направленные на дальнейшее устранение дефектов (речи, мелкой моторики рук, слуха) или совершенствование компенсаций;
· увеличение скорости, длительности и сложности ходьбы;
· упражнения в бассейне;
· бальнеотерапию;
· трудотерапию;
· психотерапию;
· широко используются климатические факторы курортов;
· аутогенную тренировку.
 2015-10-14
2015-10-14 1368
1368