Род клостридий (Clostridium) включает более 80 видов облигатно анаэробных, спорообразующих, крупных (3—10х0,4—1,2 мкм), грамположительных, обычно подвижных (перитрихии), палочковидных бактерий. Споры (точнее эндоспоры) вызывают утолщение клеток, придавая им вид веретена. Отсюда и название — клостридии (греч. kloster — веретено).
Клостридии вызывают три смертельно опасных заболевания — газовую гангрену (C. perfringens и другие гистотоксические клостридии), столбняк (C. tetani) и ботулизм (C. botulinum). Кроме того, они причастны к патологии пищеварительного тракта, включая относительно доброкачественные энтероколиты и деструктивные процессы, требующие активного врачевания (С. perfringens, C. difficile). Патогенность связана со способностью продуцировать мощные токсины, которые образуются в инфицированном организме или во внешней среде (C. botulinum). Инвазивность почти всегда ограничена, и даже при массивных поражениях (газовая гангрена) носит вторичный характер, следуя за анаэробным повреждением тканей. Не случайно о клостридиях говорят как о некропаразитах, подчеркивая их неспособность к размножению в живых, хорошо снабжаемых кровью тканях.
Про столбняк и газовую гангрену – см. 15 вопрос
Ботулизм - острое инфекционное заболевание, развивающееся в результате употребления пищевых продуктов, в которых произошло накопление нейротоксина Clostridium botulinum (ботулотоксина), протекающее с поражением нервной системы и развитием вялых параличей поперечно-полосатой и гладкой мускулатуры. Clostridium botulinum – Гр+ палочки, строгие анаэробы, вырабатывающие нейротоксин (ботулотоксин) – самый сильный токсин, 1 г очищенного ботулотоксина – до 1 млн летальных для человека доз.
Эпидемиология: выделяют пищевой ботулизм - результат употребления в пищу продуктов, в которых уже накопился токсин (чаще всего это грибы, овощи, рыба и мясо домашнего консервирования) и раневой ботулизм - обусловлен токсином, который образуется в анаэробных условиях контаминированной спорами Cl. botulinum раны.
Патогенез: попадание нейротоксина, состоящего из тяжелой и легкой цепи, связанных дисульфидной связью, в ЖКТ (рану) и далее в кровь --> связывание тяжелой цепи с рецепторами на пресинаптической мембране моторных нейронов периферической нервной системы --> интернализация активного токсина в виде эндосомы --> транслокация токсина в цитозоль с помощью тяжелой цепи --> ферментативное расщепление белков-мишеней (синаптобревина и целюбревина) с помощью легкой цепи --> нарушение Са-зависимого высвобождения АХ и передачи нервного импульса --> функциональная денервация мышц --> двусторонние нисходящие вялые параличы мышц --> активизация синтеза нейротрофических факторов --> развитие дополнительных отростков аксона, формирующих новые нервно-мышечные синапсы (процесс реинервации идет несколько месяцев, чем и объясняется срок непосредственного действия ботулотоксина); эффекты ботулотоксина ограничены функциональной блокадой периферических холинэргических нервных окончаний (нервно-мышечные соединения, постганглионарные парасимпатические нервные окончания, периферические ганглии); адренергические и чувствительные нервы не вовлекаются.
Клиническая картина пищевого ботулизма:
1) отсутствие лихорадки (или она может быть обусловлена другими возбудителями и сочетаться с синдромами острого гастрита, гастроэнтерита или гастроэнтероколита)
2) симметричность неврологической симптоматики
3) сохранность сознания (если не присоединилась тяжелая дыхательная недостаточность)
4) отсутствие чувствительных расстройств
• - в клинике превалирует неврологическая симптоматика в виде прогрессирующей нисходящей слабости или параличей в первую очередь мышц, иннервируемых краниальными нервами с последующим вовлечением мышц шеи, верхних конечностей, туловища и нижних конечностей
• наиболее ранние жалобы на сухость во рту, затруднение при рассмотрении близлежащих предметов, при чтении обычного шрифта (дымка или сетка перед глазами), двоение в глазах (диплопия), затем появляются дисфония (изменение голоса, его грубость, хриплость), дизартрия (речь неясная, смазанная, часто с носовым оттенком), дисфагия (ощущение кома в горле, жидкая пища забрасывается в носоглотку) и выраженная мышечная слабость; при выраженной интоксикации синдром бульбарного паралича и офтальмоплегический синдром могут достичь максимальных проявлений с развитием аспирации пищи, воды, слюны
• - характерны затруднения дефекации и мочеиспускания (из-за паралича гладкой мускулатуры ЖКТ и мочевого пузыря)
• - при осмотре больные в сознании, адинамичные, лицо гипомимичное, маскообразное, характерны двусторонний птоз, расширенные зрачки, вяло или не реагирующие на свет, иногда косоглазие (стробизм), нистагм; слизистая ротоглотки сухая, гиперемирована; отмечается парез мягкого неба, рефлекс с мягкого неба ослаблен или отсутствует
• - из-за слабости скелетной мускулатуры больные малоподвижны, при ходьбе неустойчивые; сухожильные рефлексы снижены или отсутствуют
• - дыхание частое, поверхностное, дыхательные шумы ослаблены; вовлечение дыхательной мускулатуры ведет к прогрессирующей дыхательной недостаточности с терминальным исходом без ИВЛ
• - характерен выраженный парез ЖКТ, проявляющийся умеренным вздутием живота, резким ослаблением перистальтических шумов
Лечение ботулизма:
1. Обязательная госпитализация, строгий постельный режим (из-за опасности ортостатического коллапса), постоянное наблюдение за больным с готовностью к немедленной дыхательной реанимации
2. Механическое удаление или нейтрализация токсина в ЖКТ: очень тщательное, до чистых вод, зондовое промывание желудка (особенно показано, если прошло не более 72 ч от момента поглощения токсина с пищей) вначале кипяченой водой, чтобы получить материал для лабораторного исследования, а затем 2-5% раствором натрия гидрокарбоната с целью одновременной нейтрализации токсина; если глотание нарушено вместо толстого желудочного зонда используют тонкий или назогастральный + высокие сифонные клизмы с 5% раствором натрия гидрокарбоната (также после отбора проб для лабораторных исследований). После промывания желудка больным вводят энтеросорбенты (полифепан, энтеродез), а также дают внутрь одну дозу противоботулинической сыворотки (для нейтрализации оставшейся в желудке части ботулотоксина)
3. Этиотропная терапия - введение антитоксической противоботулинической сыворотки Т.к. антитоксин нейтрализует только свободно циркулирующий в крови токсин, который еще не связался с нервными окончаниями, промедление недопустимо!
Профилактика ботулизма: строгое соблюдение технологии производства консервированных продуктов; хранение консервированных в домашних условиях продуктов в холодильниках и их термическая обработка в течение 20 мин перед употреблением.
20. Раскройте механизмы колонизации и дайте характеристику хеликобактерии.
Helicobacter pylori — грамотрицательная, извитая, подвижная бактерия, способная колонизировать слизистую оболочку желудка (СОЖ) человека и выживать в этих крайне неблагоприятных условиях у более чем половины населения нашей планеты. Показано, что микроорганизм может обитать на СОЖ в течение всей жизни хозяина, но при этом вызывает клинически выраженные заболевания лишь у незначительной группы инфицированных лиц. К причинам, способствующим развитию заболеваний, как правило, относят: сопутствующие инфекции желудочно-кишечного тракта, неправильную стерилизацию медицинских инструментов (как правило эндоскопов), несоблюдение правил личной гигиены, длительный контакт с инфицированными или носителями, в том числе с членами семьи, и ряд других факторов.
Предпочитает шоколадный агар.
Биохимические свойства. Имеет уреазу, оксидаза- и каталаза- положителен.
Антигенные свойства. Имеет О- и Н- антигены.
Патогенез поражений. Хеликобактеры проникают через слой слизи (чаще в антральной части желудка и двенадцатиперсной кишке), прикрепляются к эпителиальным клеткам, проникают в крипты и железы слизистой оболочки. Антигены бактерий (в первую очередь ЛПС) стимулируют миграцию нейтрофилов и вызывают острое воспаление. Хеликобактеры локализуются в области межклеточных ходов, что обусловлено хемотаксисом на мочевину и гемин (разрушение гемоглобина эритроцитов в микроциркуляторном русле). Под действием уреазы хеликобактеров мочевина расщепляется до аммиака, с действием которого связано повреждение слизистой оболочки желудка и двенадцатиперсной кишки. Многие ферменты (муциназа, фосфолипаза и др.) также могут стимулировать нарушения целостности слизистых.
К факторами патогенности H.pylori в первую очередь относят факторы колонизации (адгезию, подвижность), факторы персистенции и факторы, вызывающие заболевание. Ключевые факторы в тропизме и патогенности H.pylori включают механизмы адгезии и секреции бактериальных токсинов. Представлены доказательства ведущей роли Lewis B антигена как рецептора для адгезии. Кроме них имеют значение муцины желудка и сульфатиды слизистой желудка. Выявлен белок Bab A возбудителя (адгезин), который позволяет микроорганизму связываться с групповым антигеном крови Lewis B, присутствующим на поверхности клеток эпителия желудка. Другими факторами патогенности являются cag A (цитотоксин- ассоциированный ген) и vac A (вакуолизирующий цитотоксин). Штаммы, экспрессирующие эти маркеры вирулентности, относятся к штаммам первого типа, которые ассоциированы с повышенным ульцерогенным и воспалительным потенциалом, в отличии от штаммов второго типа, не имеющих этих факторов.
Присутствие всех трех факторов (Bab A, cag A, vacA) является существенным для проявления патогенных свойств H.pylori (триплет - позитивные штаммы). Повреждающее действие на слизистую может быть связано как с прямым действием бактериальных токсинов, так и с опосредованным влиянием через иммунную систему. Длительная персистенция возбудителя связана с рядом механизмов, позволяющих преодолевать защитные барьеры слизистой, и способностью формирования кокковых, не обладающих патогенным потенциалом, форм.
H.pylori не всегда приводит к развитию язвенной болезни, однако при язвенной болезни этот возбудитель выявляют постоянно. Факторы, определяющие ульцерогенность H.pylori, усиленно изучаются.
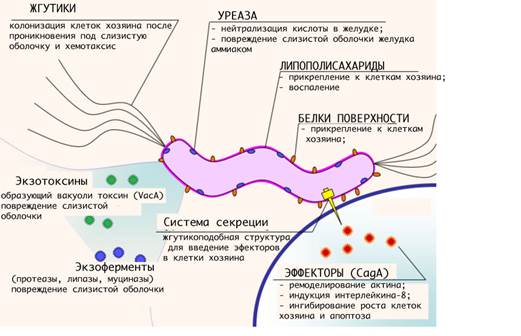
На начальном этапе после попадания в желудок H. pylori, быстро двигаясь при помощи жгутиков, преодолевает защитный слой слизи и колонизирует слизистую оболочку желудка. Закрепившись на поверхности слизистой, бактерия начинает вырабатывать уреазу, благодаря чему в слизистой оболочке и слое защитной слизи поблизости от растущей колонии растёт концентрация аммиака и повышается pH. По механизму отрицательной обратной связи это вызывает повышение секреции гастрина клетками слизистой желудка и компенсаторное повышение секреции соляной кислоты и пепсина, с одновременным снижением секреции бикарбонатов.
Муциназа, протеаза и липаза, вырабатываемые бактерией, вызывают деполимеризацию и растворение защитной слизи желудка, в результате чего соляная кислота и пепсин получают непосредственный доступ к оголённой слизистой желудка и начинают её разъедать, вызывая химический ожог, воспаление и изъязвление слизистой оболочки.
Эндотоксин VacA, вырабатываемый бактерией, вызывают вакуолизацию и гибель клеток эпителия желудка[48]. Продукты гена cagA вызывают дегенерацию клеток эпителия желудка, вызывая изменения фенотипа клеток (клетки становятся удлинёнными, приобретая так называемый «колибри фенотип»[49]). Привлечённые воспалением (в частности, секрецией интерлейкина-8 клетками слизистой желудка) лейкоциты вырабатывают различные медиаторы воспаления, что приводит к прогрессированию воспаления и изъязвления слизистой, бактерия также вызывает окислительный стресс и запускает механизм программируемой клеточной смерти клеток эпителия желудка
Сформулируйте и раскройте основные характеристики сложнокультивируемых микроорганизмов: эпидемиология, микробиология и особенности диагностики на примере микоплазмы, хламидий, уреаплазмы.
Тяжело культивируются, потому что облигатные внутриклеточные паразиты.
Микоплазмы принадлежат к классу Mollicutes, порядку Mycoplasmatales, семейству Мусор1аsmaсеае. Это мелкие бактерии размером 100—150 нм, иногда 200—700 нм, не образующие спор, неподвижные, грамотрицательные. Впервые на них обратил внимание Л. Пастер при изучении возбудителя плевропневмонии крупного рогатого скота, однако не мог в то время выделить его в чистой культуре на обычных питательных средах и обнаружить в световом микроскопе.
Микоплазмы обнаружены в почве, сточных водах, на различных субстратах, в организме животных и человека. Имеются патогенные и непатогенные виды.
К патогенным для человека микоплазмам отнесена Мусор1аsma pneumoniae, к условно-патогенным — М. hominis и Т-группа микоплазм.
Морфология. Клетки весьма полиморфны (шаровидные, кольцевидные, коккобациллярные, нитевидные, ветвистые, в виде элементарных телец). В поздней фазе роста образуются цепочки кокковидных телец. Микоплазмы не имеют клеточной стенки, покрыты трехслойной цитоплазматической мембраной толщиной 7,5—10 нм; в цитоплазме содержатся ДНК и РНК, рибосомы и другие клеточные компоненты. Микоплазмы грамотрицательны, окрашиваются медленно. Содержание Г+Ц в ДНК нуклеоида 23—40%.
Культивирование. Большинство видов — факультативные анаэробы. Для их роста необходимы белки, стеролы, фосфолипи-ды, муцины, а также пуриновые и пиримидиновые основания. На плотных средах растут в виде характерных колоний с уплотненным, врастающим в среду центром и нежным ажурным краем; через 3—5 дней инкубации они иногда становятся крупными (1,5—2 мкм), но чаще трудно различимы невооруженным глазом. На кровяном агаре вокруг колоний наблюдается зона гемолиза. В бульоне микоплазмы развиваются с образованием помутнения и мелкозернистого осадка. Выращивают микоплазмы при температуре 36—37°С (крайние границы роста 22—41°С), на средах с рН 7,0, содержащих сыворотку. Т-группа (от англ. 1ту) микоплазм развивается при рН 6,0—7,0 с образованием очень мелких колоний. Добавление к питательной среде холестерола или других стеролов, экстрактов дрожжей ускоряет рост микоплазм. Они могут культивироваться в средах, не содержащих сыворотки, но в присутствии 0,02% гемоглобина и 0,01% цистеина. Микоплазмы хорошо размножаются в хорион-аллантоисе куриного зародыша.
Лабораторная диагностика микоплазмозов базируется, в основном, на бактериологических и иммунофлюоресцентных исследованиях, а также на ПЦР.
• Микроскопический метод заключается в исследовании мазков из исследуемого материала, окрашенных люминесцирующими сыворотками против микоплазм. При люминесцентной микроскопии микоплазмы выявляются в виде зеленого гранулярного свечения на мембранах эпителиальных клеток и во внеклеточном пространстве.
• Бактериологический метод. Микоплазмы относятся к прихотливым микроорганизмам и для их культивирования применяются специальные жидкие, полужидкие и плотные питательные среды. Для определения Ureaplasma urealyticum используется ееспособность разлагать мочевину, находящуюся в составе специальной питательной среды (бульон PPLO – триптический перевар бычьего сердца или триптиказо-соевый бульон, дрожжевой экстракт, мочевина, L-цистеин, лошадиная сыворотка, пенициллин, амфотерицин, линкомицин, индикатор бромтимоловый синий). При наличии в материале уреаплазм цвет среды меняется с лимонно-желтого на изумрудный, а при наличии высоких концентраций уреаплазм на синий. Созданы тест-системы, позволяющие одновременно выявлять Mycoplasma hominis и Ureaplasma urealyticum.
• На плотных питательных средах Mycoplasma hominis растет в виде характерных колоний, напоминающих «яичницу-глазунью»
• Серологический метод. Имеются тест-системы для ИФА, применяющиеся с целью определения антител в сыворотке крови больных микоплазмозом.
• Генодиагностика. Для диагностики микоплазмозов разработана ПЦР.
Микоплазмоз довольно широко распространен среди разных групп населения. С наибольшей частотой он обнаруживается у лиц с повышенной половой активностью, проституток, гомосексуалистов, при некоторых заболеваниях, передающихся половым путем – гонорее, трихомониазе, и, что особенно важно, во время беременности. Распространенность инфекции М. hominis среди населения, по данным разных авторов, варьирует от 10 до 50%.
Уреаплазма (лат. Ureaplasma) — род бактерий семейства Mycoplasmataceae порядка микоплазм, относится к условно-патогенной микрофлоре, представители которой в некоторых ситуациях могут вызывать воспаление слизистых оболочек половых органов и мочевых путей человека. По своим свойствам уреаплазма занимает промежуточное положение между вирусами и одноклеточными микроорганизмами, является мембранным паразитом. Имеют трёхслойную цитоплазматическую мембрану и подобие микрокапсулы, но не имеют клеточной стенки. Имеется прокариотический нуклеоид и собственные рибосомы. По способу питания и жизнедеятельности уреаплазмы относятся к внутриклеточным паразитам. Ureaplasma относятся к транзиторной микрофлоре слизистых половых органов и мочевых путей человека. Тропны к клеткам эпителия мочевыводящих путей. Наличие в микрофлоре влагалища уреаплазм — вариант нормы, не требующий лечения при отсутствии симптомов воспаления. До 5% детей являются инфицированными уреплазмами, которые попадают в их организм при рождении. У части детей происходит самоизлечение. С возрастом в период активной половой жизни уровень заболевания возрастает. Уроплазменные вагиниты составляют 60% всех инфекционных вагинитов. Генитальные уреаплазмы осложняют течение заболеваний передающихся половым путем. В 50% случаев они являются причиной негонококкового уретрита, связанных с ранее перенесенными больными гонореи и хламидиоза. Широко распространено носительство уреплазмы, когда не выявляется никаких симптомов заболевания.
Как правило, обнаружение уреаплазмы осуществляют следующими методами:
• иммуноферментным анализом
• иммунофлуоресценцией прямой/непрямой
• бактериологическим посевом
• полимеразной цепной реакцией
Хламидии (лат. Chlamydia) — род бактерий из типа и класса Chlamydiae, виды которого относятся к облигатным внутриклеточным паразитам. имеют округлую форму, диаметр 250—350 нм, размножаются внутриклеточно, как вирусы, культивируются в куриных эмбрионах, в организме белых мышей, в перевиваемых клеточных культурах. Хламидии обладают гемагглютинирующей и токсической активностью, относительно устойчивы во внешней среде: при комнатной температуре сохраняются в течение нескольких суток, обычные дезрастворы убивают их в течение 3 часов. Чувствительны к антибиотикам тетрациклинового ряда, макролидам, фторхинолонам. Главные носители хламидий — человек, млекопитающие, птицы. Хламидиоз является одним из наиболее часто встречаемых среди половых инфекций заболеванием. Ежегодно, в рамках эпидемиологии хламидиоза в соответствии с мировой статистикой, происходит регистрация более полусотни миллионов человек, столкнувшихся с хламидиозом. В связи с повышенной половой активностью, более восприимчива возрастная категория людей до 25 лет. Эпидемиология хламидиоза имеет социальное значение в изучении этой проблемы. Так как возбудитель проявляет латентные свойства жизнедеятельности, способствуя затруднению выявления патологии и назначению своевременного лечения, этому разделу посвящается довольно много исследовательских работ, затрагивающих особенности заболевания. Методы диагностики хламидиоза:
• экспресс-тесты
• мазок
• реакция иммунной флюоресценции (РИФ)
• серологические методы (реакция связывания комплемента – РСК)
• иммуноферментный анализ (ИФА)
• культуральный метод (бактериологический посев)
• ДНК-методы (полимеразная цепная реакция – ПЦР, лигазная цепная реакция – ЛГЦ, транскрипционная амплификация – ТА, метод ДНК-зондов)
Экспресс-тесты или мини-тесты продаются в аптеках и предназначены для использования в домашних условиях.В основе экспресс-тестов диагностики лежит метод иммунной хроматографии. То есть при попадании хламидии на чувствительную часть тестового устройства, микроорганизмы связываются с антителами и окрашивают тестовую полоску. Таким образом, при положительном результате в окошке чтения результатов видны две окрашенные полоски. Такие тесты проводятся быстро, не являются дорогостоящими, однако могут служить лишь ориентиром. Чувствительность данных тестов варьирует в пределах 20-50%. То есть вероятность обнаружения хламидии при условии, что она действительно есть, составляет не более 20-50%. Таким образом, доверять результату экспресс-теста нельзя. Если у человека возникли подозрения, что произошло инфицирование хламидиями, необходимо обратиться к врачу-специалисту и пройти полноценное обследование.
 2020-01-14
2020-01-14 92
92