Жалобы пациента:
1. Нарушение аппетита (повышение, понижение, отсутствие – анорексия),
2. Извращение вкуса (пристрастие к несъедобным веществам, отвращение к некоторым продуктам).
3. Отрыжка (воздухом, газом без запаха или с запахом, пищей, кислым, горьким).
4. Изжога (частота, интенсивность).
5. Тошнота.
6. Рвота (утром натощак, после приёма пищи, приносит облегчение или без эффекта).
7. Боли в области живота (локализация, интенсивность, характер, локализация, связь с приёмом пищи, отхождением стула, газов, периодичность, иррадиация).
8. Метеоризм.
9. Понос (характер, цвет, запах, наличие слизи, крови, гноя).
10. Запор (продолжительность, форма, цвет кала).
11. Кожный зуд.
12. Снижение массы тела.
История заболевания:
1. Начало заболевания, вероятные причины его возникновения.
2. Развитие (частота обострений, изменяемость симптомов).
3. Проводившееся лечение (частота госпитализаций, длительность, эффективность, применяемые лекарственные средства – постоянно, периодически).
История жизни:
1. Перенесённые заболевания (наличие вирусного гепатита, желтухи).
2. Характер питания (нерегулярное, еда всухомятку, однообразная, грубая пища, злоупотребление острыми приправами).
3. Наследственность (наличие у кровных родственников язвенной болезни, желчнокаменной болезни).
4. Вредные привычки.
5. Семейно-бытовые условия
6. Аллергия (пищевая, лекарственная, бытовая, наличие аллергических заболеваний).
7. Длительный приём гормонов, нестероидных противоспалительных средств, противотуберкулёзных препаратов.
1. Осмотр: желтушность склер, кожи, следы расчёсов, снижение тургора кожи и тканей, сосудистые «звёздочки», отёки на ногах; изменения языка (налёт, атрофия сосочков, сухость, изменение цвета), слизистой полости рта, зубов; осмотр живота (участие в акте дыхания, форма, размер, симметричность обеих половин, наличие грыжевых выпячиваний, расширения венозной сети).
2. Пальпация (напряжение, болезненность локальная (в области желчного пузыря, пупка, сигмовидной кишки, эпигастральной области) или по всему животу, печень – увеличенная, болезненная, не пальпируется, селезёнка – пальпируется, не пальпируется, симптомы Кера, Щёткина-Блюмберга).
3. Перкуссия (симптом Ортнера).
Лабораторные методы исследования:
1. Клинический анализ крови, мочи.
2. Биохимическое исследование крови: белок и его фракции, протромбин, фибриноген, билирубин, холестерин, щелочная фосфатаза, трансаминазы, амилаза, липаза, ингибитор трипсина.
3. Анализ мочи на диастазу, желчные пигменты.
4. Анализ кала (макро- и микроскопическое исследование, бактериологическое, на скрытую кровь, на яйца гельминтов).
5. Серологические исследования крови.
6. Дуоденальное зондирование.
7. Фракционное исследование желудочного сока.
Инструментальные методы исследования:
1. Желудок и двенадцатиперстная кишка: рентгеноскопия, гастродуоденоскопия.
2. Кишечник: ирригископия, ректороманоскопия, колоноскопия.
3. Печень, желчевыводящие пути и поджелудочная железа6 УЗИ, холецистография, компьютерная томография, сканирование, пункционная биопсия печени, лапароскопия.
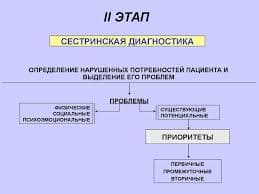
II этап. Определение проблем пациента.
При заболеваниях органов пищеварения наиболее частые проблемы пациентов (настоящие или реальные) это:
· нарушение аппетита;
· боли в животе различной локализации (указать);
· тошнота;
· рвота;
· отрыжка;
· изжога;
· запор;
· понос;
· вздутие живота;
· кожный зуд и др.
Помимо настоящих, уже существующих проблем пациента необходимо определить потенциальные проблемы, то есть осложнения, которые могут возникнуть у пациента при недостаточном уходе и лечении, неблагоприятном развитии болезни. При заболеваниях желудка и двенадцатиперстной кишки это могут быть:
- переход острого заболевания в хроническое;
- перфорация язвы;
- пенетрация язвы;
- желудочно-кишечное кровотечение;
- развитие стеноза привратника;
- развитие рака желудка и др.
При заболеваниях кишечника возможны проблемы:
- кишечное кровотечение;
- развитие рака кишечника:
- дисбактериоз;
- гиповитаминоз.
При заболеваниях печени, желчевыводящих путей и поджелудочной железы:
- развитие печёночной недостаточности;
- развитие рака печени;
- развитие сахарного диабета;
- развитие печёночной колики и др.
Кроме физиологических проблем, у пациента могут быть психологические, например:
- дефицит знаний о своём заболевании;
- чувство ложного стыда при специальных исследованиях кишечника;
- незнание принципов лечебного питания при своём заболевании;
- непонимание необходимости отказа от вредных привычек;
- нежелание соблюдать диетические рекомендации;
- непонимание необходимости систематического лечения и посещения врача и др.
После определения проблем, медицинская сестра устанавливает сестринский диагноз, например:
- усиленное газообразование (метеоризм) вследствие нарушения кишечного пищеварения;
- боли в эпигастральной области после еды вследствие образования язвы в желудке;
- нарушение аппетита вследствие заболевания печени;
- изжога вследствие хронического воспаления слизистой желудка;
- кожный зуд, вызванный печёночной недостаточностью;
- понос вследствие воспалительного заболевания тонкого кишечника и т.д.
III этап. Планирование сестринской помощи и ухода.
Медицинская сестра устанавливает приоритеты, формирует краткосрочные и долгосрочные цели, осуществляет выбор сестринских (независимые, взаимозависимые и зависимые), разрабатывает план ухода и определяет ожидаемый результат.
Независимые сестринские вмешательства при заболеваниях органов пищеварения могут включать:
- контроль АД, пульса, массы тела, суточного диуреза и стула;
- уход за кожей и слизистыми;
- своевременная смена постельного и нательного белья;
- контроль за передачами пациенту продуктов питания;
- создание удобного положения в постели;
- обучение пациента и членов его семьи определению АД, частоты пульса, оказанию первой доврачебной помощи при неотложных состояниях;
- беседы о правильном приёме лекарственных препаратов, соблюдении диеты, исключении вредных привычек;
- обеспечение предметами ухода;
- оказание неотложной помощи при приступе печеночной колики, желудочном кровотечении.
Взаимозависимые сестринские вмешательства:
- подача грелки, пузыря со льдом;
- подготовка пациента и забор биологического материала на лабораторные виды исследования;
- подготовка пациента и сопровождение его на инструментальные виды исследования;
- помощь врачу при проведении абдоминальной пункции.
Зависимые сестринские вмешательства:
- своевременное и правильное введение назначенных врачом лекарственных препаратов.
IV этап. Реализация плана сестринских вмешательств.
При выполнении плана сестринских вмешательств необходимо координировать действия медсестры с действиями других медицинских работников, пациента и его родственников соответственно их планам и возможностям. Координатором действий выступает медицинская сестра.
V этап. Оценка эффективности сестринских вмешательств.
Оценка эффективности проводится:
- пациентом (реакция пациента на сестринское вмешательство);
- медсестрой (достижение цели);
- контролирующими органами (правильность постановки сестринского диагноза, определение целей и составление плана медсестринских вмешательств, соответствие выполненных манипуляций стандартам медсестринской помощи).
Оценка эффективности результатов позволяет:
- определить качество ухода;
- выявить ответную реакцию пациента на сестринское вмешательство;
- находить новые проблемы пациента, выявлять необходимость дополнительной помощи.
Приложение №1
 2015-10-22
2015-10-22 30352
30352