На развитие военной медицины в первой четверти ХIX в. большое влияние оказала французская буржуазная революция, а также дальнейший прогресс военного искусства. Увеличение численности и подвижности армии и связанное с этим развитие системы подвоза и оборудования коммуникаций создали предпосылки для дальнейшего развития эвакуационной системы. Необходимость эвакуации раненых и больных за пределы ТВД стала возрастать по мере увеличения их числа и невозможности лечения на месте. Кроме того, наличие большого количества раненых снижало подвижность армии. Поэтому, начиная с Отечественной войны 1812 г., в системе лечебно-эвакуационного обеспечения войск появляются и преобладают эвакуационные тенденции. Согласно «Учреждению для управления Большой Действующей Армией» 1812 г. и другим законодательным документам госпитали должны были выстраиваться «цепочкой» т.е. линейно вдоль основных коммуникаций. Раненых необходимо было последовательно доставлять из передовых перевязочных пунктов («полковой перевязки») в развозные госпитали («главные перевязочные пункты»), а затем в подвижные (1,2,3 линии) и главные временные военные госпитали (4,5,6 линии) и местные военно-временные госпитали, располагавшиеся линейно по мере удаления от фронта в тыл (рис. 4).
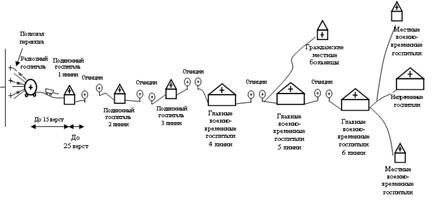
Рис. 4. Система лечебно-эвакуационного обеспечения войск русской армии в Отечественной войне 1812 г.
Функции различных типов лечебных учреждений были несколько дифференцированы.
Однако в ходе кампании 1812 г. эта схема, в силу разных причин, постоянно нарушалась.
К этому времени относится открытие в г. Минске (17 августа 1805 г.) временного военного госпиталя на 150 коек, сотрудники которого на протяжении двух веков оказывали медицинскую помощь раненым и больным участвовали во многих вооруженных конфликтах, включая две мировые войны, вели борьбу с различными эпидемиями.
Непрерывные войны ХIX века вызвали усиленную потребность в военно-медицинских кадрах и выдвигали важные задачи перед медицинской наукой. Именно в это время начинается обособление военной медицины, как науки. Изучаются боевые повреждения и появляются первые попытки создания теоретических основ организации и тактики медицинской службы. Замечательный врач М.Я.Мудров в своем труде «Слово о пользе и предметах военной гигиены, или науки сохранения здравия военнослужащих» определил задачи военной медицины, как науки, предмет которой «…заключается в сохранении здоровья солдат, лечение их болезней и ран удобными средствами». При этом он подразделял военную медицину на военную гигиену (включавшую вопросы организации медицинского обеспечения войск), военную терапию, военно-полевую («полковую») хирургию и полевую фармакологию. В 1813 г. была издана «Карманная книга военной гигиены или замечания о сохранении здоровья русских солдат».
События, происшедшие в стране в середине ХIX в., в какой-то мере затормозили развитие военной медицины. Вопросами здравоохранения армии откровенно пренебрегали, и существовал огромный разрыв между идеями передовых русских врачей, даже таких как А.А.Чаруковский и Н.И.Пирогов, и практикой. Законодательные акты, закреплявшие и развивавшие эвакуационные тенденции в системе медицинского обеспечения войск, не претворялись в жизнь.
«Устав о непременных военных госпиталях», вышедший в 1828 г. и заменивший устаревший Адмиралтейский (1722 г.) и Генеральный (1735 г.) законодательно закрепил многоначалие и межведомственную неразбериху в системе управления военными госпиталями. Военные врачи были практически отстранены от управления медицинским обеспечением войск. Их функции ограничивались лечением раненых и больных и борьбой с эпидемиями.
В 1829 г. были изданы новые «Правила об учреждении подвижных и временных военных госпиталей», предусматривающие внедрение новой системы медицинского обеспечения, основанной на дальнейшем развитии эвакуации раненых и больных из войск, однако в целом «Правила…» не были реализованы.
Особенностью русско-турецкой войны 1828-1829 гг. явилась огромная инфекционная заболеваемость в русской армии, особенно на Балканском ТВД. Несколько лучшая ситуация наблюдалась на Кавказском ТВД, где благодаря неуклонному и систематическому проведению рациональных противоэпидемических мероприятий и наличию подвижного (походного) госпиталя с подвижным карантином, чума в войсках распространения не получила.
В этот период продолжают развиваться научные основы военной медицины. Р.С.Четыркиным в 1834 г. было издано одно из первых руководств по военной гигиене и эпидемиологии «Опыт военно-медицинской полиции или Правила к сохранению здоровья русских солдат в сухопутной службе». А.А.Чаруковский в 1836г. издал капитальный труд «Военно-походная медицина», по сути дела – настольное руководство для военных врачей, состоявшее из пяти разделов.
В январе 1833 г. было издано «Положение о кадрах военно-временных госпиталей», впервые установившее накопление в мирное время при всех постоянных военных госпиталях неприкосновенного запаса имущества и «лекарственных средств» для развертывания 40 военно-временных госпиталей на 15 тыс. мест из расчета на 6 месяцев войны.
Таким образом, сформировавшаяся к тому времени система линейной дренажной эвакуации успешно применялась в Отечественной войне 1812 г. и в Крымской войне 1853-1856 гг.
 Существенный вклад в организацию оказания хирургической помощи раненым в Крымской войне, в частности в осажденном Севастополе, внес Николай Иванович Пирогов (1810-1881 гг.) (рис.5), выдающийся представитель русской и мировой медицины, хирург и анатом, педагог и общественный деятель, создатель топографической анатомии и экспериментального направления в хирургии, один из основоположников военно-полевой хирургии и организации медицинского обеспечения войск, член-корреспондент Петербургской академии наук (1846 г.).
Существенный вклад в организацию оказания хирургической помощи раненым в Крымской войне, в частности в осажденном Севастополе, внес Николай Иванович Пирогов (1810-1881 гг.) (рис.5), выдающийся представитель русской и мировой медицины, хирург и анатом, педагог и общественный деятель, создатель топографической анатомии и экспериментального направления в хирургии, один из основоположников военно-полевой хирургии и организации медицинского обеспечения войск, член-корреспондент Петербургской академии наук (1846 г.).
Профессор Санкт-Петербургской медико-хирургической академии Н.И.Пирогов помимо Крымской (1853-1856 гг.), участвовал во франко-прусской (1870-1871 гг.) и русско-турецкой (1877-1878 гг.) войнах и в Кавказской экспедиции. Эти крупные войны второй половины XIX в. Отличались напряженным характером боевых действий и значительными потерями в живой силе. Накопленные Н.И.Пироговым наблюдения, огромный опыт практической работы на театрах военных действий явились основой для разработки выдающихся военно-медицинских трудов, таких как «Начала военно-госпитальной практики и воспоминаний о Крымской войне и Кавказской экспедиции», «Военно-врачебное дело и частная помощь на театре войны в Болгарии в 1877-1878 гг.», «Отчет о посещении военно-санитарных учреждений в Германии, Лотарингии и Эльзасе в 1870 г.» и др., в которых он изложил разработанные взгляды на организацию военно-врачебного дела, как систему деятельности медицинской службы в военное время и сформулировал принципы лечебно-эвакуационного обеспечения боевых действий войск. В общих чертах они формулировались следующим образом:
война – это травматическая эпидемия;
смертность и успех лечения зависят преимущественно от различных свойств оружия;
не медицина, а администрация играет главную роль в деле помощи раненым и больным на театре войны;
не операции, срочно проведенные, а правильно организованный уход за ранеными и сберегательное (консервативное) лечение в самом широком размере должны быть главной целью хирургической и административной деятельности на театре войны;
лечащие врачи и руководители полевых санитарных учреждений не должны допускать скопления раненых на перевязочных пунктах, а тяжелораненых вблизи театра войны;
хорошо организованная сортировка раненых на перевязочных пунктах и военно-временных госпиталях есть главное средство для оказания правильной помощи и предупреждения беспомощности медицинского персонала и вредных по своим свойствам неурядиц;
во избежание травматических зараз раненых и больных нужно рассеивать по лечебным учреждениям.
Последний принцип лег в основу системы рассеивания (развоза) раненых и больных, которая применялась в период Севастопольской обороны (1853-1856 гг.), русско-турецкой войны (1877-1878 гг.), русско-японской войны (1904-1905 гг.), Первой мировой войны (1914-1918 гг.).
Многие положения, выдвинутые Н.И.Пироговым, не утратили своего значения и в современных условиях. Так, созданное им учение о медицинской сортировке составляет основу современных взглядов на организацию этой важнейшей стороны деятельности медицинской службы.
Помимо разработки теоретических основ военной медицины Н.И.Пирогов внес важный вклад в практику военно-полевой хирургии. Впервые в полевых условиях он применил эфирный наркоз, явился инициатором широкого использования гипсовой повязки при ранениях и переломах конечностей, организовал работу в госпиталях и лазаретах сестер милосердия.
После отмены крепостного права в России (1861 г.) и проведения ряда военных реформ сложились благоприятные условия для совершенствования принципов, форм и способов медицинского обеспечения войск в военное время, а также штатной структуры медицинской службы.
Согласно «Своду военных постановлений» 1869 г., включающем «Положение о врачебных заведениях на военное время», которое подкреплялось «Положением о носильщиках» (1877 г.) войсковая медицинская служба была впервые хорошо обеспечена штатными санитарами-носильщиками для выноса раненых с поля боя на перевязочные пункты. Штатных санитаров-носильщиков полагалось иметь по 6 человек в каждой стрелковой роте и, кроме того, 209 чел. – в дивизионной роте носильщиков. Предусматривалось развертывание трех типов перевязочных пунктов (передовые, задние и главные).
Передовые и задние перевязочные пункты развертывались силами и средствами войсковых лазаретов, а главный перевязочный пункт – за счет штатных дивизионных лазаретов. За главными перевязочными пунктами развертывались штатные военно-временные госпитали на 630 мест.
В целом, система лечебно-эвакуационного обеспечения войск включала передовые, задние, главные перевязочные пункты и военно-временные госпитали, располагавшиеся на грунтовых дорогах цепочкой от фронта к тылу и образующие группы госпиталей в составе эвакопунктов на узловых железнодорожных станциях (рис. 6).

Рис. 6. Система лечебно-эвакуационного обеспечения русской армии согласно «Своду военных постановлений» 1869 г.
Практическую проверку эта система прошла в русско-турецкой войне 1877-1878 гг. В основу медицинского обеспечения боевых действий русской армии был положен принцип массовой эвакуации раненых и больных за пределы ТВД различными видами транспорта. Эвакуацией на ТВД руководил инспектор госпиталей, не имеющий медицинского образования, а в тылу – впервые созданные эвакуационные комиссии. На территории страны раненые и больные «рассеивались» по лечебным учреждениям военного и гражданского ведомства.
В дальнейшем, с учетом опыта франко-прусской войны 1870-1871 гг. и развернувшегося на территории России активного строительства железных дорог, было принято решение об использовании железнодорожного транспорта для массовой медицинской эвакуации раненых и больных. Впервые вводится «Положение о военно-санитарных поездах и их типовой штат» (1876 г.).
К этому же периоду относится принятие большинством крупнейших государств Европы Женевских конвенций (1864 г.), определивших, что война должна вестись только против армий противника, а не против мирного населения, раненых, больных и военнопленных, а так же медицинского персонала. В 1874 г. по инициативе России в Брюсселе принимается проект декларации «О законах и обычаях войны» и с этого момента начинается тесное взаимодействие военного и гражданского здравоохранения в военное время.
В начале XX века было принято новое «Положение о военно-врачебных заведениях на военное время», в котором все они подразделялись на войсковые (полковые, дивизионные лазареты и полевые госпитали, приданные дивизиям) и заведения, подчиненные органам полевого управления. К последним относились полевые подвижные госпитали, не приданные дивизиям, а также полевые запасные, крепостные временные госпитали, военно-санитарные транспорты и полутранспорты, эвакуационные комиссии, полевые аптеки, временные аптечные магазины и др. Каждое из вышеперечисленных военно-врачебных заведений выполняло свои, только ему свойственные, задачи.
Подвижные госпитали должны были следовать за войсками, развертываться на удалении 30-50 км. от линии фронта и вести прием раненых, полевые запасные – работать в составе полевых и тыловых эвакуационных комиссий и содержать так называемые «слабосильные команды» на 50-200 человек. Из этих же госпиталей создавались сводные (на 420-630 мест) госпитали.
Эвакуация раненых до полевых запасных госпиталей и погрузка на военно-санитарные поезда осуществлялась штатными конными военно-санитарными транспортами на 200 мест и полутранспортами на 100 мест, а в дальнейшем – военно-санитарными поездами.
Новое «Положение об эвакуации раненых и больных» (1890 г.) вводило понятия: полевой, тыловой и внутренний эвакуационные районы, в пределах которых действовали соответственно полевые, тыловые и внутренние эвакуационные комиссии, руководившие приписанными к ним военно-медицинскими учреждениями и транспортом.
В мае 1893 г. в дополнение к «Положению» 1890 г. вводится в действие «Инструкция для сортировки раненых и больных», требовавшая осуществлять эвакуацию раненых с учетом тяжести их заболевания и ранения, а также предполагаемого срока выздоровления эвакуируемых. Согласно этой «Инструкции» во внутренний район страны подлежали вывозу тяжелораненые и больные не пригодные в ближайшей перспективе к военной службе.
Русско-японская война 1904-1905 гг. с ее неудачным для русских войск отступательно-оборонительным характером наложила свой отпечаток на организацию медицинского обеспечения войск. В военной медицине по-прежнему отсутствовало единоначалие и сохранялась многоведомственность. За счет мобилизационных запасов удалось развернуть госпитальную сеть общей емкостью свыше 65 тысяч мест и дополнительно к ним еще и формирования Российского общества Красного Креста (РОКК) в виде летучих отрядов, лазаретов и специальных госпиталей, но в целом, преобладала эвакуационная система медицинского обеспечения войск (рис. 7).

Рис. 7. Система лечебно-эвакуационного обеспечения войск русской армии в период русско-японской войны 1904-1905 гг.
Происходило это потому, что передовые перевязочные пункты зачастую не развертывались, а их функции выполняли полевые околотки и лазареты. Раненые, чаще всего, минуя передовые этапы эвакуации, сразу поступали в главные перевязочные пункты, хирургическая активность в которых была невысокой. Приданные дивизии госпитали часто были свернуты или, в лучшем случае, работал один из них. Нередко раненые с главных перевязочных пунктов доставлялись прямо в военно-санитарные поезда.
Сразу после русско-японской войны была создана комиссия, рассмотревшая итоги работы военно-медицинской службы и подготовившая несколько новых документов, изменявших и улучшавших, по мнению авторов, работу военных медиков.
В соответствие с новым «Положением о военно-санитарных учреждениях военного времени» сохранялись полковые лазареты, развертывавшие передовой перевязочный пункт с прежними его функциями. Вместо дивизионного лазарета для развертывания главного перевязочного пункта вводился перевязочный отряд с двумя самостоятельными отделениями, при котором состояли роты санитаров-носильщиков и специальный санитарный обоз для перевозки раненых и больных. Дивизионный врач сосредотачивался на руководстве работой всех медицинских средств дивизии.
Взамен полевых подвижных госпиталей, придаваемых дивизии, воссоздавались дивизионные лазареты, каждый на 210 мест, из расчета по 2 - на дивизию. Для усиления медицинской службы дивизии в составе головных эвакопунктов сохранялись бывшие полевые подвижные госпитали, а в составе тыловых - запасные госпитали. В крепостях дополнительно к постоянному крепостному госпиталю развертывался еще и временный. Полевые запасные и сводные госпитали, ранее действовавшие на распределительных и окружных эвакуационных пунктах тыла страны, стали именоваться соответственно эвакуационными и сводными эвакуационными госпиталями. Транспортные средства были представлены прежними временными и постоянными конными военно-санитарными транспортами, но во главе постоянного транспорта вместо строевого офицера был поставлен старший врач.
В соответствие с новым «Временным положением об эвакуации больных и раненых» вся эвакуационная территория разделялась на эвакуационные районы армий, передовые эвакуационные районы фронтов и внутренний эвакуационный район страны. Общее руководство эвакуацией раненых и больных осуществлял главный начальник санитарной части армии и фронта (не врач), а во внутреннем эвакуационном районе – начальник Эвакуационного управления Главного управления Генерального штаба (ГУГШ). Организацией эвакуации в эвакуационном районе отдельных армий занимался эвакуационный отдел управления главного начальника санитарной части армии, в передовых эвакуационных районах фронта – головные (сборные) – один на армию, входящую в состав фронта – и тыловые эвакуационные пункты, заменившие прежние эвакуационные комиссии, а во внутреннем районе страны – распределительные и окружные эвакуационные пункты. «Рассеиванием увечных воинов» в губерниях занимались «губернские попечительные о раненых и больных воинах комитеты».
«Инструкция для сортировки раненых и больных и перевозки их в военно-санитарных поездах» 1914 г. предполагала эвакуацию раненых и больных этими поездами с головных эвакуационных пунктов, а новое «Положение о военно-санитарных поездах» сохраняло их разделение на постоянные и временные, а по составу и месту обращения – на полевые и тыловые. Важным новшеством явилось упразднение должности коменданта (строевого офицера) поезда и возложение его обязанностей на старшего врача.
Недостатком «Временного положения об эвакуации раненых и больных» было то, что оно официально закрепляло распыление, казалось бы, единого процесса лечения и эвакуации раненых и больных, по различным ведомствам и сосредотачивало важнейшие административно-медицинские функции в ведении строевых офицеров. Вопросами оказания медицинской помощи раненым и больным и их эвакуацией занимались военное ведомство, а также медико-санитарные и транспортные формирования Российского общества Красного Креста (РОКК) и Всероссийских Союза городов и Земского союза.
Организация лечебно-эвакуационного обеспечения войск русской армии в последовавшей вскоре Первой мировой войне 1914-1918 гг. имела целый ряд отличительных особенностей.
 Основными недостатками лечебно-эвакуационного обеспечения войск в Первой мировой войне явились: многоэтапность; отсутствие преемственности в оказании медицинской помощи на этапах медицинской эвакуации; разрыв между процессом лечения раненых и больных и их эвакуацией. В ходе эвакуации раненые и больные в каждом медицинском учреждении, куда они поступали, повторно обследовались, перевязывались, часто без особых показаний к этому. Руководство эвакуацией находилось в ведении строевых командиров, а сам этот процесс рассматривался ими как чисто военное мероприятие, то есть эвакуация по принципу «во что бы то ни стало», что резко ограничивало активность и деятельность врачей в полевых лечебных учреждениях. То есть налицо было повальное увлечение «извозом» раненых и больных в тыл вне связи с лечебным процессом.
Основными недостатками лечебно-эвакуационного обеспечения войск в Первой мировой войне явились: многоэтапность; отсутствие преемственности в оказании медицинской помощи на этапах медицинской эвакуации; разрыв между процессом лечения раненых и больных и их эвакуацией. В ходе эвакуации раненые и больные в каждом медицинском учреждении, куда они поступали, повторно обследовались, перевязывались, часто без особых показаний к этому. Руководство эвакуацией находилось в ведении строевых командиров, а сам этот процесс рассматривался ими как чисто военное мероприятие, то есть эвакуация по принципу «во что бы то ни стало», что резко ограничивало активность и деятельность врачей в полевых лечебных учреждениях. То есть налицо было повальное увлечение «извозом» раненых и больных в тыл вне связи с лечебным процессом.
В процессе поиска новых форм лечебно-эвакуационного обеспечения войск, способных свести к минимуму отрицательное влияние эвакуации, профессором Военно-медицинской академии (ВмедА) В.А.Оппелем (рис. 8) было предложено рассматривать лечение и эвакуацию как единый процесс. Он считал, что «эвакуация должна находиться в теснейшей зависимости от состояния раненого и больного и хирургическую помощь раненый должен получить там и тогда, где и когда в таком пособии обнаружена необходимость». Раненого, по его мнению, необходимо эвакуировать на такое расстояние, которое наиболее выгодно для его здоровья. Более четко идею этапного лечения В.А.Оппель сформулировал в 1916 г., когда писал: «Под этапным лечением я понимаю такое лечение, которое не нарушается эвакуацией и в которое она входит как непременная составная часть».
Выдвинутые В.А.Оппелем принципы этапного лечения при их несомненной прогрессивности в практике медицинского обеспечения русских войск в Первой мировой войне не были реализованы и лишь в 30-е годы были положены в основу лечебно-эвакуационного обеспечения войск Красной Армии и официально регламентированы в «Руководстве по санитарной эвакуации в РККА» (1929 г.).
Сразу после Революции 1917 г. в стране были созданы новые государственные институты, в том числе и государственная система здравоохранения, а в качестве ее неотъемлемой части – новая военно-медицинская служба – штатная организация в составе армии и флота, предназначенная для осуществления специальных мероприятий, направленных на сохранение, укрепление и восстановление здоровья личного состава Вооруженных Сил.
В июле 1918 г. был образован Народный комиссариат здравоохранения РСФСР (Наркомздрав) во главе с Н.А.Семашко и Главное военно-санитарное управление (ГВСУ) на правах самостоятельного отдела Наркомздрава. Единое руководство гражданским и военным здравоохранением позволило в то время наиболее полно и эффективно использовать имевшиеся силы и средства для решения многочисленных проблем страны и армии.
На первых порах в составе новой Красной Армии формировались разношерстные медицинские подразделения и учреждения типа передовых и тыловых железнодорожных «летучих санитарных отрядов». Этот процесс проходил более организованно там, где имелись военные врачи с опытом работы во время войны и имелись соответствующие материально-кадровые ресурсы.
С 1918 г. Главное военно-санитарное управление (ГВСУ) полностью взяло на себя эвакуацию раненых и больных. Им были разработаны и затем утверждены Народным комиссариатом по военным делам (Наркомвоен) «Временная инструкция учреждениям и заведениям, ведающим эвакуацией» и «Временная инструкция по эвакуации больных и раненых от боевой линии до головного эвакуационного пункта».
В соответствии с этими документами медицинская служба стала полновластным руководителем всего лечебно-эвакуационного процесса, что создавало предпосылки для реализации на деле принципа этапного лечения эвакуируемых. Руководство эвакуацией раненых и больных на ТВД занимались эвакуационные отделы управлений начальников санитарной службы армий и фронтов, а общее руководство осуществлял эвакуационный отдел ГВСУ.
В 1918 г. в Красной Армии были введены типовые штаты войсковых частей и учреждений и такая же типовая структура была учреждена в медицинской службе.
В общей схеме эвакуации на ТВД предусматривалось развертывание, последовательно от фронта в тыл, вспомогательного батальонного, полкового, бригадного перевязочных пунктов, дивизионного лазарета и подвижного госпиталя, а так же госпиталей армейского, фронтового, вспомогательного и местного эвакуационных пунктов.
Эвакуация раненых и больных от полковых перевязочных пунктов до госпиталей армейского эвакуационного пункта и между госпиталями велась, в основном конным, реже автомобильным, санитарным транспортом и транспортом подвоза, а далее в тыл страны – временными и постоянными военно-санитарными поездами (ВВСП, ПВСП).
В мае 1918 г. постановлением Совета Народных Комиссаров (СНК) были признаны Женевские и другие международные конвенции, касающиеся Общества Красного Креста, а приказом Реввоенсовета Республики (РВСР) введены правила обязательного пользования всеми военно-санитарными учреждениями и персоналом флагами и нарукавными повязками Красного Креста.
По завершении создания регулярной Красной Армии, в декабре 1919 г. приказом РВСР № 2314 вводится в действие «Схема эвакуации больных и раненых от боевой линии до фронтового распределителя», окончательно закреплявшая установившуюся в ходе гражданской войны и военной интервенции систему лечебно-эвакуационного обеспечения войск Красной Армии. В соответствии с ней на каждом эвакуационном направлении и в зоне эвакуации должны были действовать дивизионный, армейский и фронтовой распределители-заградители, оборудованные и оснащенные надлежащим образом. Они обязаны были принимать раненых и больных, осуществлять их медицинскую сортировку, оказывать требуемые виды медицинской помощи в установленном объеме, оставлять для стационарного лечения на месте, в районах армейского и фронтового распределителей-заградителей максимально возможное число раненых и особенно инфекционных больных при минимальной их эвакуации.
По окончании гражданской войны и иностранной интервенции был обобщен организационный опыт лечебно-эвакуационного обеспечения войск и выработаны основные требования по его развитию и улучшению. В начале эти требования были отражены в боевых регламентирующих документах, таких как «Временный полевой устав Красной Армии», и только в июле 1929 г. совместным приказом РВС СССР и Народного комиссариата здравоохранения РСФСР № 161 было введено в действие «Руководство по санитарной эвакуации в РККА». В нем был закреплен принцип этапного лечения раненых и больных, в основу которого были положены своевременность, непрерывность, последовательность и преемственность оказываемой им лечебной помощи, организация их эвакуации по принципу на «себя» и заблаговременное планирование лечебно-эвакуационного обеспечения войск. Руководство закрепляло и «дренажный тип» медицинской эвакуации, при которой регламентировалось прохождение эвакуируемых по всей цепочке этапов медицинской эвакуации, развернутых от фронта в тыл и эвакуацию «по направлению».
В дальнейшем, в систему лечебно-эвакуационного обеспечения войск Красной Армии вносились существенные коррективы.
 К этому же периоду относится острая полемика по поводу ведомственной принадлежности системы военной медицины, возникшая между К.Е.Ворошиловым, в 20-30-е годы возглавлявшим Народный комиссариат СССР по военным и морским делам (Наркомвоенмор СССР) и Народным комиссаром здравоохранения (НКЗ) РСФСР Николаем Александровичем Семашко (рис. 9) и его заместителем по НКЗ РСФСР – начальником Военно-санитарного управления РККА Зиновием Петровичем Соловьевым.
К этому же периоду относится острая полемика по поводу ведомственной принадлежности системы военной медицины, возникшая между К.Е.Ворошиловым, в 20-30-е годы возглавлявшим Народный комиссариат СССР по военным и морским делам (Наркомвоенмор СССР) и Народным комиссаром здравоохранения (НКЗ) РСФСР Николаем Александровичем Семашко (рис. 9) и его заместителем по НКЗ РСФСР – начальником Военно-санитарного управления РККА Зиновием Петровичем Соловьевым.
Оба являлись видными представителями советского здравоохранения и военной медицины, принимавшими самое активное участие в их создании и развитии. Под руководством Н.А.Семашко – первого народного комиссара здравоохранения РСФСР – были заложены теоретические и организационные основы советского здравоохранения, созданы его новые разделы и перестроена система высшего медицинского образования.
З.П.Соловьевым были разработаны многие положения военной медицины, в которых он обращал особое внимание на медицинское обеспечение военного призыва, медицинское обслуживание красноармейцев, организацию работы врачебного состава, качественное оснащение войсковых лечебных учреждений медицинским имуществом и др.
Суть разногласий между К.Е.Ворошиловым и руководителями НКЗ РСФСР и ГВСУ РККА Н.А.Семашко и З.П.Соловьевым сводилась к тому, что сложилось такое положение, при котором низовое звено военной медицины, обеспечивающее санитарное и медицинское обслуживание войсковых единиц, входило непосредственно в штатный состав войсковых соединений, а центральный орган, ведающий здравоохранением в Вооруженных Силах – Главное Военно-санитарное управление – состоял при Народном комиссариате здравоохранения РСФСР. Подобная ситуация, по мнению К.Е.Ворошилова, была недопустима и негативно отражалась на работе многих звеньев военной медицины. Им было предложено переподчинить ГВСУ РККА, организационно входившее в НКЗ РСФСР, Народному комиссариату по военным и морским делам СССР, то есть полностью сосредоточить всю военную медицину в одних руках.
Н.А.Семашко и его заместитель по НКЗ РСФСР – начальник ГВСУ РККА З.П.Соловьев – высказывали прямо противоположное мнение и отмечали преимущества нахождения ГВСУ в составе НКЗ РСФСР, которое обеспечивало возможность использования запасов и опыта всего дела здравоохранения в интересах РККА, снижение эпидемической заболеваемости до уровня ниже довоенного, «падение венеризма, туберкулеза, уменьшение заболеваемости и смертности вообще».
Итог этим разногласиям был подведен во время проведения Всеармейских летних маневров под Бобруйском в 1929 г., в которых принимала участие и военно-медицинская служба. На этих маневрах впервые удалось проверить деятельность существовавшей системы медицинского обеспечения войск в условиях приближенных к конкретной оперативно-тактической обстановке. В ходе учения было установлено, что система медицинского обеспечения войск громоздка и трудноуправляема, медицинские подразделения и части малоподвижны, располагают недостаточными госпитальными средствами, а в тактическом и техническом отношении значительно отстают от войск.
Таким образом, по результатам этих маневров и в обстановке чрезвычайно усилившейся опасности возникновения новой войны, Советом Народных Комиссаров СССР 2 июля 1929 г. было принято решение о включении ГВСУ в состав Наркомвоенмора СССР.
 В мае 1932 г. завершается переработка медицинских разделов всех уставов и наставлений военного времени и принимается новая номенклатура боевых поражений и заболеваний. Руководство по санитарной эвакуации в РККА 1929 г. заменяется «Уставом военно-санитарной службы РККА». В нем принцип этапного лечения по направлению дополняется требованием «эвакуации по назначению» и упорядочиваются наименования этапов в войсковом районе. В числе этапов медицинской эвакуации появились – батальонный пункт медицинской помощи (БПМ), полковой пункт медицинской помощи (ППМ) с врачами, дивизионный пункт медицинской помощи (ДПМ), дивизионный госпиталь (ДГ) и пункт сбора легкораненых (ПСЛ). Корпусные полевые подвижные госпитали ликвидировались. Но не все нововведения имели под собой достаточные основания и поэтому в декабре 1935 г. на базе перевязочного, эвакуационного и эпидемического отрядов, имевшихся в дивизии, был создан отдельный медико-санитарный батальон (ОМСБ). В армейском звене медицинской службы появились армейские полевые госпитали (АПГ), автохирургические отряды (АХО), группы медицинского усиления (ГМУ), автосанитарные взводы (АСВ) и роты (АСР), отряды и эскадрильи санитарной авиации. С учетом этих организационно-штатных изменений в 1938 г. был разработан проект «Устава полевой санитарной службы РККА».
В мае 1932 г. завершается переработка медицинских разделов всех уставов и наставлений военного времени и принимается новая номенклатура боевых поражений и заболеваний. Руководство по санитарной эвакуации в РККА 1929 г. заменяется «Уставом военно-санитарной службы РККА». В нем принцип этапного лечения по направлению дополняется требованием «эвакуации по назначению» и упорядочиваются наименования этапов в войсковом районе. В числе этапов медицинской эвакуации появились – батальонный пункт медицинской помощи (БПМ), полковой пункт медицинской помощи (ППМ) с врачами, дивизионный пункт медицинской помощи (ДПМ), дивизионный госпиталь (ДГ) и пункт сбора легкораненых (ПСЛ). Корпусные полевые подвижные госпитали ликвидировались. Но не все нововведения имели под собой достаточные основания и поэтому в декабре 1935 г. на базе перевязочного, эвакуационного и эпидемического отрядов, имевшихся в дивизии, был создан отдельный медико-санитарный батальон (ОМСБ). В армейском звене медицинской службы появились армейские полевые госпитали (АПГ), автохирургические отряды (АХО), группы медицинского усиления (ГМУ), автосанитарные взводы (АСВ) и роты (АСР), отряды и эскадрильи санитарной авиации. С учетом этих организационно-штатных изменений в 1938 г. был разработан проект «Устава полевой санитарной службы РККА».
Бобруйские маневры, кроме того, выявили слабую военно-медицинскую подготовку военных врачей, на что было обращено внимание ГВСУ Красной Армии. Поэтому одним из мероприятий по устранению недостатков было улучшение преподавания в ВМедА военных и военно-медицинских дисциплин. Одной из мер, осуществленных в первую очередь, явилось объединение разрозненных и недостаточно мощных самостоятельных курсов военных дисциплин «санитарной тактики» в единую кафедру военных и военно-санитарных дисциплин (ВВСД) ВМедА, которую с 23 марта 1931 г. возглавил Борис Константинович Леонардов (1892-1939 гг.) (рис. 10). В его лице кафедра ВВСД получила руководителя с огромным опытом организаторской работы, сочетавшего в себе качества хорошо подготовленного в теоретическом и практическом отношении деятеля военной медицины и талантливого, широко эрудированного педагога.
За относительно короткий срок ему удалось превратить кафедру в подлинно научный и учебно-методический центр медицинской службы Вооруженных Сил в области организации и тактики медицинского обеспечения войск.
В годы, предшествовавшие Великой Отечественной войне, коллектив кафедры внес немалый вклад в развитие теоретических основ организации медицинского обеспечения войск. Это диктовалось начавшейся коренной реорганизацией РККА, изменением технического оснащения Вооруженных Сил. При непосредственном участии Б.К.Леонардова в середине 30-х годов осуществлялась реорганизация войсковой медицинской службы. К сожалению, перед войной не все его идеи были реализованы.
Свою проверку обновленная медицинская служба Красной Армии прошла в ходе локальных боевых столкновений у оз.Хасан (1938 г.), на р.Халхин-Гол (1939 г.) и, особенно, в советско-финляндской войне 1939-1940 гг. Итоги деятельности медицинской службы РККА в этой войне были детально обсуждены на трех пленумах Ученого медицинского совета при начальнике ГВСУ РККА, а также на специальной расширенной конференции (апрель 1940 г.) и сборе руководящего медицинского состава (апрель 1941 г.).
В итоге этого обсуждения был подготовлен новый проект «Устава полевой санитарной службы РККА» (1940 г.), который был дополнен указаниями по организации медицинского обеспечения армейских и фронтовых объединений. Этот «Устав» был положен в основу проекта «Наставления по санитарной службе Красной Армии» (1941 г.).
В целом, на основе этих документов, а также разработанной в то время «единой полевой военно-медицинской доктрины» принцип этапного лечения раненых и больных с эвакуацией по назначению был окончательно закреплен, а силы и средства медицинской службы также претерпели ряд изменений.
К сожалению, указанные нововведения к началу Великой Отечественной войны довести до конца не удалось и медицинская служба вступила в нее в стадии незавершенной реорганизации.
Первый период войны (июнь 1941 г. – ноябрь 1942 г.) носил оборонительно-отступательный характер, в ходе которого было утрачено значительное количество мобилизационных запасов медицинского и другого имущества, сосредоточенного вблизи западных границ, и из-за этого было сорвано планомерное отмобилизование необходимых сил и средств медицинской службы действующих фронтов. В этих условиях следовать принципам лечебно-эвакуационного обеспечения войск было невозможно и об этапном лечении раненых не могло быть и речи. Многих тяжелораненых вынести с поля боя не удалось. В этих чрезвычайных условиях для стимулирования работы младшего звена медицинской службы Народным комиссаром обороны СССР 23 августа 1941 г. был издан приказ № 281 «О порядке представления к правительственной награде военных санитаров и носильщиков за хорошую боевую работу». Этот приказ приравнял их труд к боевому подвигу.
Раненые, подобранные и самостоятельно вышедшие с поля боя из-за стремительного продвижения войск противника срочно эвакуировались всеми видами транспорта по принципу вывезти «во что бы то ни стало». Гарнизонные госпитали и ОМСБ дивизий, имевшиеся в крайне ограниченном количестве и развернутые по штатам мирного времени, были переполнены. Поток «необработанных» раненых, в том числе и легкораненых, хлынул в лечебные учреждения фронтов и тыла страны. Для наведения элементарного порядка в лечебно-эвакуационном процессе в тылу фронтов на важнейших эвакуационных направлениях были развернуты контрольно-эвакуационные госпитали (КЭГ).
Из-за недостатка материально-кадровых ресурсов сокращались штаты ряда военно-медицинских формирований. В войсковом звене из штата ОМСБ дивизии были исключены госпитальная рота, взвод сбора и хирургической обработки легкораненых, а число хирургов уменьшилось с 15 до 8. Также было сокращено число грузовых автомобилей до 3 и санитарных – до 10. Вместе с тем с апреля 1942 г., при ОМСБ дивизии было разрешено создавать команду выздоравливающих в количестве до 100 легкораненых со сроками их выздоровления до 10-15 суток. Следует отметить, что функциональные возможности ОМСБ по оказанию медицинской помощи снизились до 250 раненых за сутки боя.
В армейском и фронтовом звеньях медицинской службы были ликвидированы автохирургические отряды, управления госпитальных баз армейского звена медицинской службы (УГБА) и головного отделения полевого эвакуационного пункта (ГОПЭП), вдвое сокращена отдельная рота медицинского обеспечения (ОРМО). Автохирургические роты из 3-х взводного состава переформировываются в 2-х взводные и в дополнение к ним комплектуются конные санитарные роты (КСР), а также нештатные взводы собачьих нартовых (колесных) упряжек. Вносятся изменения и в органы управления медицинской службой.
Вместе с тем создаются и новые лечебные учреждения полевого типа – госпитали для легкораненых (ГЛР) на 1000 мест, которые затем разделяются на армейские (АГЛР) и фронтовые (ФГЛР) со сроками выздоровления раненых до 20-30 суток (АГЛР) и 45-60 суток (ФГЛР). Вновь воссоздаются, ликвидированные ранее, батальоны выздоравливающих (БВ) на 500 мест. В декабре 1941 г. создаются сортировочные эвакуационные госпитали (СЭГ) на 500-1000 и 2000 койко-мест, а в июне-августе 1942 г. вводятся унифицированные штаты армейских и фронтовых специализированных эвакогоспиталей.
В соответствие с «Положением о военно-санитарных поездах» (июнь 1941 г.) и «Руководством по организации и работе военно-санитарного поезда» (май 1942 г.) для железнодорожной медицинской эвакуации формируются ПВСП и ВВСП, а также военно-санитарные летучки (ВСЛ) и определяется порядок их использования. Существенным недостатком этого вида санитарного транспорта было крайне медленное его продвижение в тыл и обратно, в предпоследнюю 7-ю очередь.
Авиационный санитарный транспорт был маломощен и использовался в ограниченных масштабах. Поначалу его представляли авиасанитарные эскадрильи Гражданского воздушного флота, из которых впоследствии были созданы санитарные авиационные полки, подчинявшиеся командующим воздушными армиями фронтов.
В тылу страны была создана разветвленная сеть специализированных эвакогоспиталей, примерно на 1 млн. 196 тыс. койко-мест.
Опыт последующих боевых действий отчетливо показал, что выполнение принципа этапного лечения раненых и больных с их эвакуацией по назначению возможно лишь при наличии достаточного количества полевых лечебных учреждений, предназначенных для оказания квалифицированной и специализированной медицинской помощи. Это обстоятельство особенно касалось госпитальных баз армий (ГБА). В связи с этим в действующих армейских объединениях начали создаваться полноценные госпитальные базы емкостью от 8 до 10 тыс. коек. Принятые меры по обеспечению должного госпитального лечения раненых и больных позволили развернуть в пределах действующих фронтов более половины всего коечного фонда, в т.ч. в составе ГБА – 16,4%, госпитальных баз фронтов (ГБФ) – 35,3% и госпитальных баз тыла страны (ГБТ) – 48,3%.
Общие результаты лечебно-эвакуационного обеспечения медицинской службы Красной Армии в первом периоде войны, несмотря на все трудности, были впечатляющими: из 6 млн. 208 тыс. раненых и больных, прошедших курс лечения, в строй было возвращено 4 млн. 780 тыс. чел. или около 60% от всего их числа.
Второй период войны (ноябрь 1942 г. – декабрь 1943 г.) характерен проведением целого ряда крупных оборонительных и наступательных операций Красной Армии, обеспечившим коренной перелом в ходе всей войны.
Все усилия руководства медицинской службы Красной Армии были направлены на преодоление имевшихся недостатков и обеспечение на практике внедрения принципа этапного лечения с эвакуацией по назначению. Продолжала совершенствоваться организационно-штатная структура полевых медицинских формирований.
В декабре 1942 г. был окончательно оформлен штат ОМСБ дивизии. Общая численность батальона, при сохранении прежнего количества врачей, сократилась с 103 до 90 человек. В армейском и фронтовом звеньях медицинской службы создаются хирургические и терапевтические полевые подвижные госпитали (ХППГ и ТППГ) на 200 и 100 коек. В составе ГБА некоторых фронтов за счет специализированных групп медицинского усиления ОРМО, на базе ХППГ стали создаваться специализированные ХППГ (СХППГ) для раненых в голову, шею, позвоночник и грудь, живот и таз, бедро и крупные смежные суставы и др. Восстанавливаются управления ГБА и ГОПЭП.
При подготовке к наступательным операциям были пересмотрены взгляды на общую группировку лечебных учреждений в сторону увеличения удельного веса специализированных ХППГ и ЭГ в составе ГБА и ГБФ, т.е. наметилась тенденция увеличения количества коек ближе к фронту. Специализированная медицинская помощь стала оказываться по 10-12 и более профилям.
К окончанию 1942 г. повсеместно был проведен технический осмотр, организован ремонт и обеспечение запасными частями всего автосанитарного транспорта. Штатными становятся, сведенные в отряды, взводы собачьих нартовых (колесных) упряжек или ездовых санитарных собак. Более широко для эвакуации раненых стал привлекаться порожний транспорт подвоза имущества и боеприпасов. Изменяется порядок продвижения военно-санитарных поездов: заполненные ранеными – в первую очередь, порожние – в четвертую.
Санитарные авиационные полки были реорганизованы в отдельные санитарные авиационные полки (ОСАП) и более активно стала использоваться транспортная авиация.
За счет армейских медицинских распределительных постов (МРП) удалось обеспечить руководство эвакуацией раненых и больных, следовавших с войсковых этапов по назначению в специализированные лечебные учреждения ГБА.
Раненые и больные со сроками излечения более 45-60 суток подлежали эвакуации в ГБТ страны, большая часть коек которой была занята. В феврале 1943 г. часть тыловых эвакогоспиталей была переоснащена в специализированные госпитали восстановительной хирургии.
Совместная работа военных и гражданских медиков в этом периоде позволила вернуть в строй 77,4% всех поступивших на лечение раненых и больных.
В третьем, завершающем периоде Великой Отечественной войне (1944- май 1945 гг.) медицинская служба продолжала совершенствовать систему лечебно-эвакуационного обеспечения войск на основе окончательно установившегося принципа этапного лечения раненых и больных с их эвакуацией по назначению, однако существенных коррективов в сложившуюся организационно-штатную структуру формирований медицинской службы уже не вносилось. Улучшались только качественные характеристики ее работы, и совершенствовалось управление медицинскими силами и средствами (рис. 11).
Дополнительно принятые меры позволили обеспечить оказание специализированной медицинской помощи в ГБА – по 10-12, а в ГБФ – 23-24 профилям. Средства старшего медицинского начальника из создаваемого им накануне наступления мощного резерва позволяли более решительно приближать госпитали к действующим войскам. Некоторые местные и распределительные эвакопункты, входившие в состав ГБ тыла, были развернуты за пределами страны. На стыке разных по ширине западно-европейских и отечественных железных дорог создавались госпитальные базы перегрузочных районов (ГБПР).
Чрезмерная «растяжка» путей эвакуации, в частности из ГБФ в ГБТ, заставила организовывать лечение раненых и больных на месте и менее интенсивно эвакуировать тяжелораненых в тыл страны. В итоге более 60% всего коечного фонда находилось в пределах действующей армии (в ГБА и ГБФ).

Рис. 11. Организация медицинского обеспечения Советской Армии в конце Великой Отечественной войны 1941-1945 гг.
В третьем периоде войны только из лечебных учреждений действующей армии удалось вернуть в строй до 50% раненых и больных, а в целом – более 4 млн. 380 тыс. чел.
Итогом же работы медицинской службы Красной Армии, несмотря на наличие в системе ЛЭО войск целого ряда недостатков, явилось то, что удалось возвратить в строй по одним данным 72,3% раненых и 90,6 больных, а по другим – 71,7% и 86,7 соответственно, что превышало 17 млн. чел.
Положительные результаты были весьма внушительными. Однако при всех своих достоинствах сложившаяся система лечебно-эвакуационных мероприятий периода ВОВ имела ряд недостатков. Наиболее существенным недостатком являлась многоэтапность при эвакуации раненых и больных и оказании им медицинской помощи и лечения. В то время большая часть раненых и больных проходила последовательно не только все войсковые этапы медицинской эвакуации (БМП, ПМП, ДМП или ХППГ первой линии), но и ряд эшелонов госпитальных баз армий и фронтов, выполнявших примерно один и тот же объем специализированной медицинской помощи. Многоэтапность отрицательно сказывалась и на результатах лечения, способствуя его увеличению и ухудшению исходов. Так, при ранениях верхних конечностей с повреждением кости из-за увеличения числа этапов с трех до семи срок лечения раненых удлинялся на 48,9 суток, а при ранениях нижних конечностей – на 58,5 суток (В.Ф.Петров, 1988).
Многоэтапность как явление часто была обусловлена невозможностью одномоментного и исчерпывающего оказания хирургической помощи раненым, а так же существующим во время войны порядком эвакуации, при которой вызывала необходимость перегрузки раненых и больных на этапах медицинской эвакуации. Связано это было с разнородностью транспортных средств, включающим конный, автомобильный, железнодорожный, водный и воздушный транспорты. Вредные последствия многоэтапности были очевидны как для организаторов медицинской службы, так и врачей-специалистов, но избежать их не представлялось возможным.
Отрицательные влияния на продолжительность и исходы лечения раненых оказывали повторные хирургические вмешательства, проводимые уже в ходе эвакуации. Хотя большинство раненых подвергалось первично хирургической обработке на ДМП и ХППГ первой линии, ее приходилось повторять в лечебных учреждениях армии и фронта по ряду причин. В частности, отсутствие в ДМП и ХППГ первой линии рентгеновских аппаратов и другого необходимого специального оснащения, эффективных средств профилактики раневой инфекции, условия боевой обстановки, низкая квалификация хирургов не позволяли проводить одномоментную исчерпывающую и качественную хирургическую помощь.
В качестве недостатка системы ЛЭО войск в годы войны следует упомянуть работу ДМП, как считалось в то время – «главных операционных войскового звена». Предполагалось, что на этом этапе медицинской эвакуации будет прооперировано до 70-80% поступающих раненых, однако по ряду причин – хронический некомплект хирургов, постоянный дефицит квалифицированных специалистов в области полостной хирургии, этих процентов достичь не удалось. Даже на заключительном этапе войны оперируемость в ДМП не превышала 45-55%. При этом значительная доля в общем числе хирургических вмешательств составляли первичные хирургические обработки ран.
 Следует указать и на имевшее место во время войны недостаточное рассредоточение эвакуационных потоков из-за отсутствия достаточного количества санитарных самолетов, что исключало возможность эвакуации раненых напрямую в госпитальные базы, удаленные от линии фронта, минуя их предшествующие эшелоны. Из-за этой причины еще сохранялись элементы дренажной системы, хотя эвакуация и велась по назначению. Раненые и больные вынужденно проходили большое количество обязательных этапов медицинской эвакуации, что приводило в повышенной потребности в госпитальных койках.
Следует указать и на имевшее место во время войны недостаточное рассредоточение эвакуационных потоков из-за отсутствия достаточного количества санитарных самолетов, что исключало возможность эвакуации раненых напрямую в госпитальные базы, удаленные от линии фронта, минуя их предшествующие эшелоны. Из-за этой причины еще сохранялись элементы дренажной системы, хотя эвакуация и велась по назначению. Раненые и больные вынужденно проходили большое количество обязательных этапов медицинской эвакуации, что приводило в повышенной потребности в госпитальных койках.
При подведении итогов работы медицинской службы Красной Армии в годы Великой Отечественной войны следует подчеркнуть особую роль Ефима Ивановича Смирнова (1904-1989 гг.) (рис. 12), начальника ГВСУ Красной Армии в годы войны. Он был одним из самых ярких представителей организаторов медицинской службы Вооруженных Сил в годы Великой Отечественной войны, личностью, воплотившей в себе качества военного специалиста и руководителя государственного масштаба, выдающегося теоретика и организатора здравоохранения. Не зря его называли «Маршалом военной медицины», хотя высшее воинское звание для военных врачей было – генерал-полковник медицинской службы, в котором Е.И.Смирнов прослужил 44 года из своих 59-ти лет служения Отечеству.
Биография Е.И.Смирнова является отражением той героической, противоречивой, трагической и величественной эпохи, главной приметой которой была Великая Отечественная война (1941-1945 гг.).
Выпускник ВМедА им. С.М.Кирова Е.И.Смирнов, после ее окончания проходил службу в войсковом звене медицинской службы. В его аттестации за период учебы он характеризовался как исключительно настойчивый, энергичный, волевой врач-организатор, отлично разбирающийся в боевой обстановке и способный к приятию самостоятельного решения.
Начало Великой Отечественной войны он встретил, имея уже немалый опыт руководства медицинским обеспечением боевых действий советских войск в Монголии (1939 г.) и в период советско-финляндской войны (1939-1940 гг.). Этот опыт был активно использован им в последующем.
Е.И.Смирнов является автором единой военно-медицинской доктрины, принципы которой были определены им еще до войны и развиты в ее втором периоде (ноябрь 1942 г.- декабрь 1943 г.). Основные положения единой военно-медицинской доктрины были внедрены во всех звеньях медицинской службы. На основе этой доктрины была разработана и применена на войне четкая система медицинского обеспечения войск действующей армии. Согласно военно-медицинской доктрине в действующей армии должны были осуществляться централизация медицинских сил и средств в руках вышестоящего медицинского органа, проведение маневра этими силами и средствами независимо от разделительных полос армий и фронтов, организации специализированной медицинской помощи и единый принцип преемственности лечения раненых.
По инициативе Е.И.Смирнова и под его руководством в 1940 г. был создан Ученый медицинский совет при начальнике ГВСУ Красной Армии, сыгравший огромную роль в годы войны. Система санитарно-гигиенического и противоэпидемического обеспечения войск, разработанная и реализованная под руководством Е.И.Смирнова, обусловила эпидемическое благополучие действующей армии.
Научная и практическая деятельность Е.И.Смирнова принесла ему заслуженную известность, неоспоримое лидерство в отечественной военной медицине и здравоохранении. Его перу принадлежат около 250-ти различных научных работ, в том числе более 10-ти монографий.
Уже после войны, будучи в 1947–1953 гг. министром здравоохранения СССР, Е.И.Смирнов осуществил ряд крупных мер по совершенствованию лечебно-профилактической помощи населению страны и его санитарно-эпидемиологической защиты. К 1953 г. в СССР в основном удалось ликвидировать санитарные последствия войны, существенно снизить заболеваемость туберкулезом, малярией и венерическими заболеваниями. Была проделана огромная работа по совершенствованию организации гражданского здравоохранения.
К числу крупных заслуг Е.И.Смирнова следует отнести основание им Военно-медицинского музея Министерства обороны СССР, начавшего функционировать в 1943 г.
Е.И.Смирнов являлся главным редактором «Энциклопедического словаря военной медицины» в 6-ти томах (1946-1950 гг.) и 35-томного труда «Опыт советской медицины в Великой Отечественной войне 1941-1945 гг.». Большую работу он выполнял в качестве редактора отдела военной медицины 2-го и 3-го изданий Большой медицинской энциклопедии.
Одной из значимых заслуг Е.И.Смирнова является проведенная им реформа Военно-медицинской академии им. С.М.Кирова, целью которой было улучшение подготовки командно-медицинских кадров.
Занимаясь наукой Е.И.Смирнов в 1942 г. защитил диссертацию на степень доктора медицинских наук, в 1945 г. стал членом-корреспондентом, а в 1948 г. – действительным членом Академии медицинских наук СССР. Он был также избран почетным членом Хирургического общества Н.И.Пирогова, Всесоюзного общества историков медицины, королевских медицинских обществ Англии и Канады, общества военных врачей США.
Заслуги Е.И.Смирнова перед государством были высоко оценены. Помимо звания Героя Социалистического Труда, он был награжден многими орденами СССР, а так же орденами Монголии, Польши, Югославии и многими медалями.
Более детальный анализ деятельности медицинской службы в годы войны, проведенный многочисленными специалистами, лег в основу новых подходов в развитии системы лечебно-эвакуационного обеспечения войск в условиях современных войн.
Появление на вооружении современных армий средств массового поражения, новых видов обычного оружия, в том числе высокоточного и боеприпасов объемного взрыва, а также вязких зажигательных смесей типа напалма, повлекло за собой изменение количества и структуры санитарных потерь. Возникновение очагов массовых санитарных потерь как в действующей армии, так и в тылу страны становится обычным явлением современной войны, оказывающим существенное влияние на организацию лечебно-эвакуационных мероприятий.
Высокая скоротечность боевых действий и частые изменения обстановки требуют от частей и учреждений медицинской службы гораздо большей подвижности и маневренности, чем это было в годы минувшей войны.
Комбинированный характер большинства поражений обусловил необходимость создания новых формирований медицинской службы, таких, например, как многопрофильные госпитали. Повышение удельного веса радиационных поражений и поражений отравляющими веществами обусловило необходимость создания соответствующих специализированных отделений в составе терапевтических и многопрофильных госпиталей.
Весьма перспективным для совершенствования эвакуации раненых и больных по назначению на ТВД, а также для устранения и дальнейшего сокращения многоэтапности следует считать широкое применение авиационного транспорта — самолетов и вертолетов.
Большое влияние на совершенствование системы медицинского обеспечения оказывают успехи в развитии медицинской науки. Так, применение антибиотиков разрешило проблему отсрочки хирургических вмешательств, что в свою очередь позволяет достаточно успешно оказывать одномоментную исчерпывающую хирургическую помощь в специализированных хирургических госпиталях.
Эти и другие условия привели к необходимости перестройки системы лечебно-эвакуационного обеспечения войск в послевоенный период, в основу которой в 50-60-е годы были заложены следующие принципы:
санитарные потери в современной войне характеризуются массовостью возникновения и неравномерностью по времени и пространству. В основе патологии современной войны лежат комбинированные поражения различными средствами массового поражения с преобладанием тяжелых поражений ядерным оружием;
сохранение жизни раненым и больным и профилактика тяжелых осложнений обеспечиваются только при условии возможно ранних сроков оказания догоспитальной медицинской помощи непосредственно в районах боевых действий войск;
своевременное оказание всех видов догоспитальной медицинской помощи при массовых санитарных потерях обеспечивается путем усиления войсковой медицинской службы силами и средствами медицинской службы оперативных объединений и центра, а также раннего рассредоточения эвакуационных потоков и маневра вышестоящих звеньев медицинской службы в интересах медицинской службы воинских частей и соединений;
основные принципы системы этапного лечения раненых и больных и эвакуация их по назначению, сохраняют свое значение и в современных условиях;

 объем медицинской помощи на этапах медицинской эвакуации в современной войне более, чем когда бы то ни было в прошлом, зависит от условий оперативно-тактической, тыловой и медицинской обстановки;
объем медицинской помощи на этапах медицинской эвакуации в современной войне более, чем когда бы то ни было в прошлом, зависит от условий оперативно-тактической, тыловой и медицинской обстановки;
выдвижение сил и средств медицинской службы к очагам и районам массовых санитарных потерь с целью оказания пораженным медицинской помощи является основной формой маневра во всех звеньях медицинской службы;
медицинская эвакуация раненых и больных по назначению на театре военных действий и за его пределы является необходимой составной частью лечебно-эвакуационного обеспечения войск.
Таким образом, сущность системы лечебно-эвакуационных мероприятий послевоенного периода заключается в проведении своевременных, последовательных и преемственных лечебных мероприятий на различных этапах медицинской эвакуации в сочетании с эвакуацией раненых и больных в специализированные лечебные учреждения по медицинским показаниям (по назначению) и в соответствии с конкретными условиями обстановки.
В конце 60-х годов была сделана попытка теоретически обосновать новую «систему двухэтапного оказания медицинской помощи и лечения раненых и больных в пределах театра военных действий». Однако дальнейшего развития эта идея не получила, хотя и содержала интересное, но далеко не бесспорное в то время предложение – на первом (догоспитальном) этапе каждому пострадавшему до его эвакуации в госпитальную базу оказывать только один вид медицинской помощи из трех (доврачебная, первая врачебная, квалифицированная) в зависимости от характера и тяжести поражения.
В декабре 1985 г. на секции организации и тактики медицинской службы Ученого медицинского совета Центрального военно-медицинского управления Министерства обороны СССР обсуждался вопрос о возможности в перспективе отказаться от оказания квалифицированной медицинской помощи в войсковом звене. При этом подчеркивалось, что обязательным условием такого изменения системы лечебно-эвакуационного обеспечения является наличие в распоряжении медицинской службы достаточного количества санитарной авиации (вертолетов и самолетов), т. е. наличие гарантий своевременной доставки по воздуху в соответствующие лечебные учреждения всех раненых и больных, нуждающихся в оказании квалифицированной или специализированной медицинской помощи.
Это предложение обосновывалось бесспорной предпочтительностью однократного радикального оказания квалифицированной или специализированной медицинской помощи раненым не просто хирургом, а соответствующим специалистом или во всяком случае под его руководством. 
 Внесение поправок в существующую систему мотивировалось опытом медицинского обеспечения войск в войнах и вооруженных конфликтах конца XX в. Так, широкое применение санитарных вертолетов в армии США во Вьетнаме позволило улучшить показатели возвращения в строй раненых по сравнению со Второй мировой войной на 10,7% (с 70,7% до 81,4%), снизить инвалидность почти в 4 раза (с 23,8% до 6,4%).
Внесение поправок в существующую систему мотивировалось опытом медицинского обеспечения войск в войнах и вооруженных конфликтах конца XX в. Так, широкое применение санитарных вертолетов в армии США во Вьетнаме позволило улучшить показатели возвращения в строй раненых по сравнению со Второй мировой войной на 10,7% (с 70,7% до 81,4%), снизить инвалидность почти в 4 раза (с 23,8% до 6,4%).
Опыт медицинского обеспечения ограниченного контингента советских войск в Республике Афганистан показал, что коренное техническое переоснащение медицинской службы современными средствами эвакуации и прежде всего достаточным количеством санитарных вертолетов и самолетов привело к радикальному улучшению существующей системы лечебно-эвакуационного обеспечения войск, максимальному повышению ее эффективности.
Таким образом, преимущества доставки раненых и больных с передовых этапов медицинской эвакуации непосредственно в специализированные лечебные учреждения (отделения) очевидны.
В результате проведенного анализа медицинского обеспечения войск в локальных войнах и вооруженных конфликтах современности, развития форм и методов применения сил и средств медицинской службы в различных условиях были сформулированы требования, предъявляемые современной системе медицинского обеспечения войск: научная обоснованность; эффективность; управляемость; гибкость; относительная автономность системы и ее элементов; высокая мобильность (аэромобильность) сил и средств медицинской службы; соблюдение принципа их достаточности и постоянная готовность к обеспечению войск, а также к участию в ликвидации последствий стихийных бедствий и катастроф; высокая боевая и мобилизационная готовность сил и средств медицинской службы.
Руководствуясь изложенными выше требованиями, определяющими внешний облик формируемой системы, а также накопленным научно-практическим опытом обеспечения войск в боевых действиях, сформулирован ряд принципиальных положений, которые положены в основу современной системы медицинского обеспечения войск в военных конфликтах различной интенсивности:
определяющее влияние стратегии и тактики применения войск (сил) в бою (операции) на формирование организационных основ системы медицинского обеспечения (принцип соответствия системы задачам, организационной структуре, стратегии и тактике действий войск);
сохранение (уточнение) фундаментальных положений ныне действующей системы медицинского обеспечения применительно к современным условиям и особенностям военного строительства (принцип историзма в развитии форм и методов медицинского обеспечения);
приближение медицинской помощи к раненому (больному), качественное изменение ее содержания на основе рационального использования сил и средств медицинской службы, исходя из особенностей военного конфликта, условий обстановки (принцип развития форм и методов медицинского обеспечения);
реорганизация штатных формирований медицинской службы на основе оптимизации и сбалансированности по составу основных (функциональных) подразделений, подразделений тыла, технического обеспечения, охраны и связи, и укомплектования их высокопрофессиональными кадрами (принцип комплектности и целостности элементов системы);
техническое перевооружение медицинской службы на основе ее оснащения высокопроходимой техникой (обеспечение перемещения частей и учреждений одним рейсом); создания специальных функциональных модулей на автомобильной базе (обеспечение развертывания частей и учреждений); укомплектования современной аппаратурой и оборудованием; технической реорганизации сил и средств медицинской эвакуации; внедрения новых медицинских технологий, направленных на повышение эффективности лечебно-диагностического процесса и сохранение боеспособности личного состава;
формирование специального «комплекта» сил и средств медицинской службы постоянной готовности для обеспечения войск в вооруженных конфликтах, миротворческих операциях, участия в ликвидации последствий экстремальных ситуаций и в других условиях (принцип специфичности построения системы);
 реорганизация военно-медицинской базы с целью максимального соответствия системы медицинского обеспечения мирного и военного времени, включая обеспечение войск в условиях возникновения различных по характеру и масштабу кризисных ситуаций (принцип территориальности построения системы);
реорганизация военно-медицинской базы с целью максимального соответствия системы медицинского обеспечения мирного и военного времени, включая обеспечение войск в условиях возникновения различных по характеру и масштабу кризисных ситуаций (принцип территориальности построения системы);
реорганизация учреждений медицинской службы применительно к особенностям конкретных направлений, с учетом реального прогноза обстановки и, исходя из этого, оценки предполагаемого объема работы в начальный период войны (принцип конкретности условий и достаточности содержания ресурсов);
построение системы управления медицинской службой на основе строгой иерархичности и централизации (устранение межведомственной разобщенности и параллелизма), четкого разграничения функций, эффективного взаимодействия и относительной самостоятельности.
Таким образом, динамичное развитие организационных форм медицинского обеспечения войск способствует созданию оптимальных условий для сохранения жизни максимальному количеству раненых и больных, а также для восстановления их бое- и трудоспособности в современных вооруженных конфликтах любой интенсивности.
 2018-02-14
2018-02-14 3587
3587
